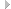Учебные материалы
Объявления
Конектбиофарм
Работа
Компании
|
|||
|
|||
|
Ошибки в организации и проведении хирургического лечения панариция и флегмоны кисти
Категории: Хирургия кисти, Панараций и флегмона кисти и пальцев,
Допускаемые ошибки в общей хирургической практике принято подразделять на диагностические, лечебно-тактические, лечебно-технические, организационные и ошибки в ведении медицинской документации (П. В. Рыжов, С.Д.Голигорский, 1961; Н.И. Краковский, Ю. Я.Грицман, 1967; Н. М. Блинов, Б. М. Хромов, 1972). Представленная схема оказалась приемлемой и для классификации ошибок, допускаемых при организации и проведении хирургического лечения панариция и флегмоны кисти.
Диагностические ошибки в практике лечения гнойно-воспалительных заболеваний пальцев и кисти встречаются нередко. Согласно данным литературы, частота диагностических ошибок у разных хирургов и в разных медицинских учреждениях колеблется от 5 до 12-16% (Д. Ф. Скрипниченко и др., 1981; В.А.Попов, В.В.Воробьев, 1986; Моberg, 1964).
В постановке правильного диагноза важное значение имеет методика обследования пациента. Обращают внимание на внешний вид кисти или пораженного пальца, на степень отека окружающих тканей, анатомическую локализацию воспалительного очага. Учитывается также обширность распространения воспалительной инфильтрации, наличие гиперемии кожи, признаков ретикулярного или трункулярного лимфангита. В плане прогноза тяжести развития заболевания оценивается защитная реакция регионарных лимфатических узлов локтевого изгиба, подмышечной, под- и надключичной областей. Принимается во внимание положение верхней конечности, объем пассивных и активных движений в межфаланговых и пястно-фаланговых суставах. Отсутствие полной клинической оценки перечисленных анатомо-функциональных изменений пораженной части верхней конечности - профессиональная ошибка хирурга (Н.М.Блинов, Б.М. Хромов, 1972).
В диагностике очаговой инфекции важное значение имеет пальпация. Однако при исследовании гнойно-воспалительного очага в пределах фаланг и анатомических областей кисти пальпаторные приемы в клинической практике часто подменяются выявлением степени болезненности с помощью пуговчатого зонда. Отказ от мануальных исследований кисти обосновывается тезисом, что «что палец пальцем не пальпируется». Действительно, классические приемы пальпации в области кисти, ввиду крайней ограниченности исследуемой поверхности, плотности тканей и малой подвижности кожи, не позволяют воспроизвести клинико-анатомические особенности, характерные для гнойно-воспалительного очага. Учитывая существующие трудности в проведении классических приемов пальпации мягких тканей в пределах фаланг пальцев и кисти, нами разработана методика дискретной скользящей мелкокасательной пальпации при диагностике воспалительных процессов в области этого органа [Мелешевич А.В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч.1. - Гродно: ГрГУ, 1997. - С.92]. В основу метода положен показатель рельефности поверхности кожи и степень сопротивляемости подкожной клетчатки в зоне воспалительного очага. Разработанный метод пальпации позволяет не только определить контуры воспалительного очага, но и дает возможность по характеру консистенции тканей дифференцировать патофизиологические изменения в его глубине.
При панариции или флегмоне кисти методом скользящей мелкокасательной пальпации можно определить три концентрически расположенные зоны воспалительного инфильтрата.
Центральная зона воспалительного очага пальпаторно отличается наиболее высоким напряжением, сопротивляемостью тканей и болезненной их ригидностью. Участок ригидности, как правило, соответствует пространственному расположению гнойно-некротических изменений в подкожной клетчатке. Кожа в проекции центральной зоны резко напряжена, имеет пепельно-цианотичный цвет с бледными цветовыми разводами по периферии. Рельеф кожи центральной зоны воспалительного инфильтрата предельно сглажен. При касании к воспалительному инфильтрату тыльной поверхностью кисти исследователя эта зона выделяется относительно высокой местной температурной реакцией. По совокупности перечисленных пальпаторно выявляемых признаков можно четко определить внешние границы ригидной части воспалительного очага, как правило, соответствующие размерам гнойно-некротических изменений в подкожной клетчатке, по вытянутым наружным его очертаниям можно представить направление перемещения воспалительной инфильтрации за первоначальные ее пределы. Объективно выявляемый пальпаторно воспалительный симтомокомплекс по достоверности и постоянству регистрации может быть приравнен к показателю флюктуации, не определяемому при панариции и флегмоне кисти и свободно воспроизводимому при гнойниках подкожной клетчатки крупных анатомических областей поверхности тела.
Вне границы центрального очага пальпаторно дифференцируется средняя перифокальная зона воспалительного инфильтрата. Пальпаторно эта зона выделяется тестовидной консистенцией воспаленных тканей, более мягкой их сопротивляемостью и меньшей болезненностью при соприкосновении. Кожа этой зоны имеет относительно яркую и равномерную гиперемию без четко выраженных наружных границ. Сличая пальпаторно выявляемые зоны воспалительного инфильтрата с изменениями тканей в гнойно-воспалительном очаге во время оперативного вмешательства, можно удостовериться в реальных границах деструктивной зоны воспалительного процесса при панариции и флегмоне кисти.
Определение третьей зоны воспалительных изменений тканей имеет меньшее практическое значение для диагностики. Внешне она определяется легким возвышением. Пальпаторно она едва уловима, обладает нежной и мягкой сопротивляемостью, мало отличаемой от естественного тургора здоровых тканей. По местной температурной реакции вторая и третья зоны также не распознаются.
Таким образом, предложенная нами методика мелкокасательной скользящей пальпации расширяет диапазон диагностических возможностей и может быть рекомендована для широкой медицинской практики при обследовании больных панарицием и флегмоной кисти.
Рентгенологическое исследование при диагностике гнойно-воспалительных заболеваний пальцев и кисти показано при двух обстоятельствах: в связи с поздним обращением за медицинской помощью или в случае затянувшегося послеоперационного периода их лечения (для исключения остеомиелита). Остеомиелитические изменения наиболее часто встречаются в области дистальных фаланг пальцев кисти (А.К. Васильева, З.С. Ляшенко, 1972; М.И. Лыткин, И.Д. Косачев, 1975). При флегмоне кисти пястные кости редко вовлекаются в воспалительный процесс. Рентгенологические изменения в костях при панариции подразделяются на ранние и поздние. Ранним проявлением изменений в костной ткани фаланг при панариции является остеопороз. Остеопороз как физиологическое явление относится к трофическим нарушениям и является следствием деминерализации костной ткани. Как известно, остеопороз костей кисти может наблюдаться и при отдаленных переломах в пределах верхней свободной конечности. Своеобразная физиологическая естеомаляция костей скелета отмечается у беременных и у детей, страдающих рахитом. Поздние изменения в костях пальца проявляются апикальным или боковым остеомиелитическим разрушением фаланги. При затянувшемся заболевании остеомиелитический процесс может закончиться грубой деструкцией костной ткани фаланги пальца вплоть до образования секвестров. Поэтому при подозрении на развитие костного или костно-суставного панариция рентгенологическое исследование является обязательным диагностическим методом. Согласно клиническому опыту, деструктивные изменения в костях фаланги становятся рентгенологически позитивными спустя 11 -1 4 дней с начала развития воспалительного процесса. Поэтому во всех случаях подкожного панариция с давностью заболевания 11-12 дней показано рентгенологическое обследование больного (К.Т. Овнатанян, 1940; Е.Л. Яновский, И.Г. Дехтярев, 1953). Как свидетельствует опыт, разные сроки обнаружения рентгенологических изменений в костях определяются глубиной и обширностью гнойно-воспалительных изменений и степенью вовлечения в процесс периостальной оболочки фаланги. Рентгенограмма должна быть прицельной, выполненной в 2 проекциях, хорошего качества (контрастной). Рентгенограмма позволяет хирургу лучше ориентироваться в операционной ране во время оперативного вмешательства и помогает определить наиболее оптимальный объем хирургической обработки гнойно-некротического очага.
Однако отсутствие на рентгенограмме костных изменений не всегда подтверждается во время оперативного вмешательства. При ревизии гнойно-некротической полости на поверхности костной фаланги, обращенной к гнойному фокусу, часто отсутствует периостальная оболочка с явными признаками повреждения кортикального слоя, что подтверждается наличием на поверхности фаланги кашицеобразной костной массы, легко снимающейся тупой стороной скальпеля.
Вопрос о взаимосвязи периостально расположенного гнойно-воспалительного очага с характером костной деструкции при панариции нуждается в специальном клинико-экспериментальном исследовании.
Обобщая изложенное, следует отметить, что всестороннее обоснование клинического диагноза — исходное условие рационального хирургического лечения больных панарицием. Не зря существует пословица: «кто хорошо диагностирует, тот хорошо и лечит». Это проверенный многовековой практикой профессиональный тезис. Диагностические ошибки влекут за собой и несовершенство лечебных действий, о чем необходимо всегда помнить врачу в процессе обследования больных с гнойно-воспалительными заболеваниями пальцев и кисти.
Лечебно-тактические ошибки.
Материальное обеспечение операции является важным исходным условием успешного ее выполнения. В хирургическом кабинете поликлиники должны быть в наличии специальные стерильные комплекты, каждый из которых содержит все необходимое для производства одной операции. В комплект должны входить два стерильных полотенца, две пары стерильных перчаток одноразового назначения (для хирурга и ассистента), необходимое количество салфеток, шариков, ваты, ниточные дренажи, резиновые турникеты.
Полотенцами из такого комплекта укрывают кисть и предплечье больной руки. Применение для этой цели марлевых салфеток недопустимо, так как в этом случае трудно обеспечить стерильность операционного поля и стесняется свобода действий хирурга (Е.Л. Яновский, И.Г. Дехтярев, 1953; А.В. Григорян и др., 1978).
В наборе хирургических инструментов должны быть москиты и зажимы Кохера, малогабаритные острые ножницы, пара однозубчатых ранорасширителей, шприцы 2-5 мл, обезболивающие и наркотические средства, сердечные препараты, антибиотики, растворы раневых антисептиков, флакон с физиологическим раствором.
Подготовка участников к операции.
В операции по поводу панариция или флегмоны кисти обычно участвуют хирург и медицинская сестра. В случае выполнения операции под общим обезболиванием операционная группа пополняется анестезистом или анестезиологом, ассистентом и др. специалистами. Подготовка к операции хирурга и его ассистента заключается в надевании костюма из хлопчатобумажной ткани, бахил и колпака. После обработки рук надеваются стерильный халат, марлевая маска и резиновые перчатки. Больной лежит в горизонтальном положении на спине. Оперируемая рука должна быть удобно расположена как для больного, так и для участников операции. Лучше для этого иметь специальную подставку для кисти, обеспечивающую удержание ее в любой нужной позиции.
Операционные действия должны выполняться при строгом соблюдении правил асептики и антисептики. Операция должна проходить в спокойной доброжелательной обстановке при хорошем психологическом контакте с больным. Хирургические манипуляции следует выполнять в условиях надежного местного или общего обезболивания. После окончания операции составляется протокол, в который заносится ход хирургического вмешательства. В протоколе операции должны подробно описываться патолого-анатомические изменения тканей в очаге воспаления. Излагается техника хирургической обработки гнойно-некротического очага, отмечаются осложнения в ходе выполнения операции, если таковые имели место. Недопустимы в протоколе операции упрощенные трафаретные записи в виде «произведено вскрытие гнойника и дренирование послеоперационной раны».
Операция должна выполняться при хорошем и равномерном освещении операционного поля. Оптимальное освещение вскрытого гнойно-воспалительного очага достигается при использовании рефлекторной лампы, применяемой для прицельного освещения наружного слухового прохода. Трудно ориентироваться во вскрытом гнойно-воспалительном очаге при продолжающемся кровотечении. Подобная обстановка не позволяет полноценно осуществить ревизию раны, вносит в ход операции излишнюю нервозность, отвлекает внимание хирурга. В результате поспешности хирургических манипуляций нарушается точность действий хирурга, неоправданно снижаются качество и лечебная результативность выполняемой работы.
Подготовка рук хирурга к операции регламентирована санитарными инструкциями, так как поверхность кожи пальцев и кисти может оказаться источником контактной инфекции. Реальность загрязнения кожи рук патогенной инфекцией возрастает у хирургов, работающих в амбулаторно-поликлинических условиях, где трудно разделить потоки чистых и инфицированных больных. Это повышает требования к медицинскому персоналу хирургических отделений в соблюдении правил асептики и антисептики, диктует необходимость постоянного ухода за кожей кистей.
Дезинфекция поверхности биологических объектов с точки зрения полноты обеспложивания - сложный и неоднозначно оцениваемый процесс. Особенно когда речь идет о стерильности кисти - органа, в наибольшей степени подверженного загрязнению. Современные требования к стерилизации кожи рук хирурга предусматривают механическую ее очистку от бытового загрязнения, дезинфекцию и использование стерильных резиновых перчаток. Укоренившимся недостатком многих современных методик является снижение требований к тщательности предварительной механической очистки рук от бытового загрязнения и переоценка бактериоцидных возможностей используемых для дезинфекции кожи антисептиков.
Существуют разные методики мытья рук хирурга перед операцией. В результате клинико-микробиологических исследований нами установлено, что рекомендуемые режимы механической очистки рук в неодинаковой степени соответствуют санитарным требованиям. Лучше кожа очищается при обычном мытье рук с мылом в течение 2-2,5 минут с помощью двух щеток. В современных методиках подготовки рук к операции малое значение придается температуре воды. Чаще руки моют холодной водой, в то время как теплая вода обладает более высокой возможностью механической очистки (Е.В. Усольцева, 1973). Предпочтительнее пользоваться теплой дождевой или прокипяченной водопроводной водой. Теплая вода обеспечивает более глубокое вымывание кожных борозд, крипт, складок, устьев потовых и сальных желез, она оказывает более щадящее действие на кожу, меньше ее повреждает, расширяет капилляры, способствует большему притоку крови, повышает иммунологический фон покровов рук. Кожа рук после подобного мытья на более длительный срок сохраняет естественную эластичность, мягкость, меньше подвержена атрофии (А.В. Мелешевич, В.И. Ляликова, 1998).
В условиях элементарной чистоты рук требуется меньшая концентрация не безвредных для кожи рук химических веществ, особенно это относится к хирургам, профессия которых связана с частой дезинфекцией кистей. В процессе очистки кожи кистей следует также щадить поверхностные слои эпидермиса от насильственной десквамации эпителия. Глубина его отшелушивания не должна превышать естественный уровень отторжения в процессе самоочищения кожи. Следует отметить, что используемые для мытья рук щетки по физическим характеристикам не отвечают санитарно-гигиеническим требованиям. Они очень жестки, травматичны и непригодны для длительного использования. Завершающим этапом обеспечения стерильности рук является надевание резиновых перчаток. Серьезный их недостаток - воздухонепроницаемость их стенок и наступающая герметизация кистей после их надевания. Поэтому резиновые перчатки для кожи рук хирурга антифизиологичны. Нами установлено, что герметизация кистей приводит к быстрому накоплению в полостях резиновых перчаток перчаточного сока, представляющего взвесь микрофлоры в потово-сальном тканевом выпоте. Антисептические препараты с дубящим эффектом не в состоянии предотвратить данный процесс, в результате чего поверхность рук быстро теряет свою микробную неприкосновенность. Малейшее повреждение перчаток является источником инфицирования раны. Для снижения степени вероятности контактной инфекции через руки хирурга и для создания более гигиенических условий их содержания на период выполнения операции перчатки следует изготавливать не из резины, а из особых тканевых материалов, которые бы не только исключали условия герметизации, но и в большей степени соответствовали гигиеническим требованиям: способствовали хорошему воздухообмену кожи рук, впитывали естественный секрет потовых и сальных желез.
Таким образом, руки хирурга представляют реальный источник контактной инфекции. Существующие способы их обработки, несмотря на свое несовершенство, остаются пока единственной мерой предупреждения вторичной раневой инфекции при лечении панариция и флегмоны кисти.
Подготовка операционного поля в области кисти больного также должна начинаться с тщательной механической очистки под проточной теплой водой с мылом в течение 2,5-3 минут. Для более полного освобождения кисти от бытовой грязи целесообразно использовать обильно намыленную марлевую салфетку. Чтобы избежать болевой реакции, сначала моется пораженная область, затем центробежно - остальная поверхность пальцев и кисти до нижней трети предплечья. Вымытая поверхность руки осушивается стерильной салфеткой. Затем кисть и предплечье больного нежно и осторожно обрабатывают марлевыми шариками, смоченными эфиром или 0,5%-ным раствором аммиака, после чего вытирают насухо и смазывают дважды 5%-ной йодной настойкой или 1%-ным раствором иодоната (Е.Л. Яновский, И.Г. Дехтярев, 1953; В.И. Стручков и др., 1975).
Тщательная механическая очистка пораженной кисти перед операцией важна как в плане создания необходимых условий стерильности в период ее выполнения, так и для поддержания необходимой чистоты рук в первые послеоперационные дни. Следует считать грубой ошибкой, когда кожа операционного поля кисти без предварительной ее очистки подвергается действию антисептических средств. Известно, что наличие гнойного очага в пределах кисти во много раз увеличивает степень загрязнения ее кожи патогенной микрофлорой. Ношение пропитанной гноем повязки на кисти, особенно в первые несколько дней послеоперационного периода, существенно затрудняет возможность поддерживания необходимого ее гигиенического состояния. Поэтому в послеоперационном периоде наряду с лечением гнойной раны следует постоянно следить за элементарной чистотой рук пациента (Е.В. Усольцева, 1973).
Выбор места хирургического доступа к гнойно-воспалительному очагу при панариции - процесс творческий и требует определенного опыта и профессиональных навыков у оперирующего хирурга. Следует определиться с такими близкими по смысловому выражению понятиями, как доступ и хирургический разрез. Когда идет речь о разрезе, имеется в виду вскрытие гнойно-некротического очага с последующим дренированием гнойной полости до полного естественного ее самоочищения.
Практически вся предыдущая история хирургии гнойных заболеваний кисти сводилась только к вскрытию очага воспаления. Существовало только разногласие в величине применяемых разрезов. При малом разрезе при подкожном панариции усматривали ошибку в действиях хирурга, так как подобная операция часто осложнялась костным или сухожильным панарицием. Примерно такая же участь постигала больных панарицием, когда гнойник у них вскрывался большими разрезами. Работ по сравнительной характеристике «больших» и «малых» разрезов в плане эффективности лечебных результатов при панариции в литературе мы не встречали.
В понятие «разрез» при лечении панариция хирургами ранее вкладывались вся суть и основная цель оперативного вмешательства, так как рассечение воспалительного инфильтрата ассоциировалось со снятием в нем напряжения (Е.Л. Яновский, И.Г. Дехтярев, 1953; В.Ф. Войно-Ясенецкий, 1956). Однако после подобной операции в гнойной полости сохраняется плотный соединительнотканный устойчивый к инфекции субстрат. Дренирование раны и расчет на естественное его отторжение является наиболее распространенной врачебной иллюзией. В этой ошибке коммулируются все те негативные потенциальные явления, которые предопределяют условия для формирования костного, сухожильного, суставного панариция и пандактилита.
Когда речь идет о хирургическом доступе при лечении панариция или флегмоны кисти, понимается, что выполняется только первый этап операции, за которым непременно последует второй - хирургическая обработка вскрытого гнойно-некротического очага.
При выборе места хирургического доступа должны последовательно решаться такие важнейшие лечебно-тактические задачи, как близость доступа к очагу поражения с минимальным повреждением не вовлеченных в воспалительный процесс тканей. Правильно выбранный доступ должен обеспечить хороший визуальный обзор вскрытой гнойной полости. Необходимо также сохранять в неприкосновенности наиболее активную рабочую поверхность фаланги пальца. Однако было бы неправильно не воспользоваться при доступе нежизнеспособными участками или свищевыми отверстиями на рабочей поверхности пальца с максимальным щажением сохранившихся интактных прилежащих тканей.
В хирургии кисти недопустима стандартность (трафаретность) действий при выборе формы и величины хирургического доступа без учета размеров и места расположения гнойно-воспалительного инфильтрата, глубины его залегания, степени сохранения окружающих тканей, особенно в проекции центра очага поражения. Например, среднебоковые разрезы при подкожном панариции с некрозом кожи на ладонной поверхности в пределах средней или проксимальной фаланг могут привести к омертвению образовавшихся по бокам узких кожно-подкожных полосок и способствовать широкому обнажению и высушиванию сухожильного аппарата сгибателей пальца. Поэтому при подкожном панариции с первичным некрозом кожи было бы ошибочным не воспользоваться участком омертвевших тканей как основным местом вскрытия и хирургической обработки гнойно-некротического очага.
Следует отнести к ошибочным действиям иссечение при боковых разрезах фаланги овальных кожно-подкожных лоскутов, рекомендуемое некоторыми авторами (Е.Л. Яновский, И.Г. Дегтярев, 1953; Л.Г. Фишман, 1963; Б. Бойчев и др., 1971). Ретроспективно можно предугадать логику расчетов с иссечением боковых кожно-подкожных полосок при вскрытии панариция средней или проксимальной фаланг. Однако данный расчет является ошибочным, так как причина осложнений - не в величине разреза, а в сохранении в очаге воспаления трудноподдающихся некролизу плотных соединительнотканных элементов.
Для вскрытия панариция или флегмоны кисти следует избегать разрезов сложной геометрической конфигурации, рекомендуемых некоторыми хирургами (Р. Кош, 1966; Б. Бойчев и др., 1971 ; Я.Б. Рывлин, 1973). Подобное рассечение тканей допустимо при пластических асептичных операциях, но неприемлемо в гнойной хирургии пальцев и кисти.
Обезболивание при хирургическом лечении панариция или флегмоны кисти должно быть для больного надежным, продолжительным и безопасным мероприятием. Отсутствие боли - важнейшее условие для нормального хода оперативного вмешательства и последующего заживления инфицированной раны (А.В. Скороглядов и др., 1988). Опыт в гнойной хирургии кисти показывает, что местная анестезия новокаином (проводниковая или инфильтрационная) при правильном ее методическом выполнении позволяет безболезненно проводить операции при любой клинической форме панариция и флегмоны кисти. Считаем недопустимым эмпиризмом добавлять к новокаину в процессе местной анестезии адреналин или другие активно действующие на ткани химические препараты. Это негуманно по отношению к больному и неоправданно по целевому назначению. В литературе, описаны случаи некроза мягких тканей или отдельных фаланг пальцев после спирт-новокаиновой анестезии (В.А.Попов, В.В.Воробьев, 1986).
Общее обезболивание имеет много преимуществ перед местной анестезией. Наркоз создает наиболее благоприятные физиологические условия для больного (отсутствие боли, эмоционального перенапряжения), обеспечивает необходимую обстановку для работы хирурга, когда он имеет возможность сосредоточиться исключительно на объекте оперативного вмешательства. Однако общее обезболивание опасно последствиями. Боль и переживания усиливаются еще и потому, что операции при гнойных заболеваниях кисти полноценно можно осуществить и под местной регионарной анестезией.
Рассмотрим пример трагического осложнения наркоза при операции по поводу флегмоны кисти, проводившейся 25 лет тому назад в условиях хирургического стационара городской больницы, закончившегося смертью больного.
Пациент К., 34 лет, слесарь, поступил в хирургическое отделение клинической больницы г. Гродно 27.12.1976 г. в 16 ч 10 мин, умер 28.12.1976 г. в 18 ч 20 мин (история болезни № 5158, по журналу патологоанатомического отделения обл. больницы - № 2000). Больной жаловался на повышенную температуру, интенсивную пульсирующую боль в правой кисти, из-за которой не спал трое предыдущих суток. Заболел 10 дней назад после поднятия тяжелых мешков с цементом. Обратился в травматологический пункт. Сделана рентгенограмма кисти, костные повреждения не выявлены. В течение трех суток безуспешно лечился в поликлинике мазевыми компрессами и горячими ручными ваннами. Состояние больного прогрессивно ухудшалось. Еще через три дня повторно обратился к хирургу поликлиники. С диагнозом «абсцесс ладонной поверхности правой кисти» направлен в стационар хирургического отделения. Из анамнеза установлено, что 13 лет назад пациент перенес закрытый перелом костей левой голени. Консолидация отломков не наступала. В области перелома сформировался ложный сустав. При поступлении общее состояние больного удовлетворительное. Дыхание везикулярное, 18 вдохов в минуту. Тоны сердца приглушены. А/д 125/80 мм. рт. ст. Пульс ритмичный, удовлетворительного наполнения и напряжения 76 уд. в минуту. Живот правильной формы, участвует в акте дыхания, при пальпации мягкий, безболезненный. Нижний край печени на уровне реберной дуги, селезенка не пальпируется. Симптом Пастернацкого отрицательный. Физиологические отправления в норме. Местный статус: правая кисть отечна, кожа ладонной и тыльной поверхностей гиперемирована. В области ладонной впадины определяется плотный, глубоко расположенный, резко болезненный при пальпации инфильтрат. Кожные борозды ладони сглажены. Пальцы веерообразно разведены и слегка согнуты в межфаланговых суставах, движения в пальцах резко болезненны. Нижняя треть левого предплечья отечна, полосы гиперемии кожи по ходу лимфатических сосудов передней поверхности предплечья и плеча.
Диагноз: глубокая флегмона среднего ладонного фасциального пространства правой кисти. Показано хирургическое лечение. Согласие больного на операцию получено.
Медикаментозные назначения: пенициллин - по 500000 ед. в/м через 4 часа, стрептомицин - по 500000 ед. в/м через 12 часов, 2%-ный раствор омнопона - 1 мл п/к 2-3 раза в день при болях.
Лабораторные исследования: анализ крови: эр.- 3,6«1012/л, гем. - 120 г/л, ц.п. - 1, л. -21-109/л, п. - 6%, э.- 1%, с. - 76%, мон. - 1%, лимф. -1 6%, СОЭ - 52 мм. рт. ст.
Анализ мочи: уд. вес - 1 01 2, бе¬лок - 0,033%, плоский эпителий - 2-3, л.-4-5 в поле зре¬ния.
Премедикация: подкожно введен 1 мл 2%-ного раствора омнопона и 1 мл 0,1 %-ного раствора атропина сульфата.
Протокол операции № 351 от 28.1 2.1 976 г.
В 17 ч начат ингаляционный масочный фторотано-закисно-кислородный наркоз (О2: 1Ч2О = 33:67). По мере введения в наркоз у больного развилось выраженное двигательное возбуждение, которое после прохождения 2 стадии прекратилось. Произведен продольный кожный разрез у III-IV межпястного промежутка на ладонной поверхности правой кисти. Была отмечена внезапно наступившая синюшность наружных кожных покровов, слизистых и кожи лица и верхней части груди. Наркоз и операция прекращены. На фоне сохранившегося дыхания установлено отсутствие сердечной деятельности. Начаты непрямой массаж сердца, вентиляция легких «тугой маской» кислорода, произведена интубация трахеи. Внутривенно введено 10 мл СаС12, 1 мл 0,1%-ного атропина сульфата и 1 мл норадреналина гидротартрата. Продолжался непрямой массаж сердца. Зрачки сузились, однако, синюшность не уменьшалась. После прекращения непрямого массажа сердца при искусственной вентиляции легких спонтанное дыхание и сердечная деятельность отсутствуют. Заподозрена фибрилляция сердца. Произведена последовательно электроимпульсная дефибрилляция в 5000 V, 6500 V. Однако сердечная деятельность не восстановилась. На фоне непрямого массажа сердца произведено повторное введение в вену хлористого кальция, атропина, норадреналина, продолжалось внутривенное вливание полиглюкина с гидрокортизоном. Восстановить сердечную деятельность не удалось. Прекратилось спонтанное дыхание, и в 18 ч 20 мин констатирована смерть.
Патологоанатомическое заключение: смерть 34-летнего больного наступила от острой сердечной недостаточности в момент выполнения операции - вскрытия флегмоны кисти под ингаляционным наркозом.
Остановка кровотечения.
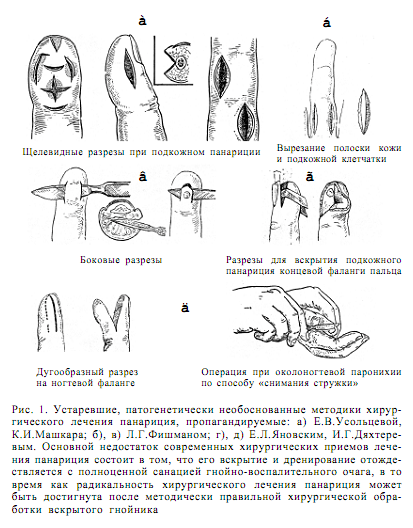
Тщательность гемостаза в период проведения операции по поводу панариция и флегмоны кисти является непременным условием обеспечения хорошей видимости операционного поля на любой глубине раневого канала (А.В.Григорян и др., 1978; F. Vakilzaden, F. Масhег, 1975). В условиях хорошей видимости раны производится меньше нецелевых действий, хирургу проще ориентироваться в характере воспалительных изменений, технические приемы операции более экономные и рациональные. При операции на дистальной или средней фалангах хороший гемостаз достигается путем наложения на уровне проксимальной фаланги резиновой полоски или эластичной резиновой трубки. Недопустимо в качестве гемостатического жгута использовать марлевую закрутку на палец, так как в силу жесткости материала происходит неоправданное передавливание тканей (Е.Л. Яновский, И.Г. Дехтярев, 1953). Длительное удержание жгута на пальце может вызвать также странгуляционный некроз кожи (рис. 2).
Некоторые трудности в обеспечении устойчивого гемостаза возникают при операции на проксимальной фаланге и в области кисти. Гемостаз на кисти по методу Кустова ненадежен, стесняет условия для работы хирурга, в связи с этим во время проведения операции на кисти жгут приходится часто перекладывать или поправлять. Для обеспечения гемостаза в области кисти наиболее эффективно наложение резиновой ленты на область средней трети предплечья. Перед наложением жгута следует уменьшить наполнение венозных сосудов предплечья кровью легким их поглаживанием на приподнятой руке от кисти в проксимальном направлении конечности. Надежный гемостаз при операции по поводу флегмоны кисти можно обеспечить и по методу Лыткина-Косачева (1975) путем наложения на область предплечья манжетки от аппарата для измерения кровяного давления. После окончания операции жгут снимается, возобновившееся кровотечение из раны останавливается путем наложения давящей марлевой повязки.
Способ ведения послеоперационной раны.
Открытый способ ведения послеоперационной раны при панариции и флегмоне кисти является наиболее оптимальным клиническим вариантом ее лечения (П.И. Гуров, 1963; А.А. Лишке, А.И. Лунегов, 1977). Вызывает принципиальное возражение рекомендуемая некоторыми авторами герметизация инфицированной раны путем наложения на ее края глухих швов. Нецелесообразность наложения глухого шва после операции по поводу панариция очевидна по нескольким принципиальным позициям. При подобном тактическом подходе к ведению раны расширяется объем оперативного вмешательства за счет вынужденного иссечения тканей, сомнительных в их жизнеспособности (Д.Ф.Скрипниченко и др., 1981). В результате из-за боязни оставить в ране участок некроза необоснованно в несоразмерном объеме иссекается интактная подкожная клетчатка. В этих случаях часто имеет место чрезмерное истончение слоя подкожной клетчатки. Глухое укрытие инфицированной раны может привести к формированию на ладонной поверхности фаланги воронкообразного рубцового втяжения кожи, что лишает кончик пальца осязательной и тактильной чувствительности. Не спасает от неблагоприятного исхода операции и дренирование сомкнутой раневой полости капиллярными дренажами и проточное ее орошение антисептиками.
Наложение глухих швов на края инфицированной раны при панариции и флегмоне кисти следует рассматривать как физиологически необоснованные приемы лечения.
Хирургическая обработка гнойно-некротических тканей - наиболее ответственный этап операции после вскрытия гнойного очага при панариции и флегмоне кисти. При этом было бы ошибочным не учитывать вероятный характер воспалительных изменений в очаге поражения, места сосредоточения гнойно-некротических участков в подкожной клетчатке отдельных фаланг и анатомических областей кисти. Хирургическую обработку гнойно-воспалительного очага следует производить в условиях тщательного гемостаза, при сфокусированном освещении и широком обнажении раневой поверхности. Иссечению некротических тканей должна предшествовать методически последовательная ревизия вскрытой гнойно-некротической полости. Нельзя обеспечить санацию воспалительного очага при панариции общехирургическими приемами путем недифференцированного иссечения нежизнеспособных тканей.
Нами разработана методика дольчатого иссечения инфицированных тканей при обработке гнойно-некротического очага [Мелешевич А.В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч. 2. - Гродно: ГрГУ, 1999. - С. 101]. В основу технических приемов иссечения тканей положена дольчатая структура строения подкожной клетчатки фаланг пальцев и анатомических областей кисти. При использовании разработанной нами методики из операционного доступа обычных размеров становится возможным атравматично иссечь некротическую ткань практически на любой глубине раневого канала. Важность хирургической обработки заключается в том, что она позволяет освободить очаг воспаления от всего явно нежизнеспособного, от всего того, что может в дальнейшем спровоцировать воспалительную реакцию. Конечная цель хирургической обработки - обеспечить оптимальные патофизиологические условия для синхронного течения раневого процесса (Я. Золтан, 1977). Это важнейшее стратегическое требование при лечении инфицированных ран должно быть полномасштабно реализовано при хирургическом вмешательстве по поводу панариция или флегмоны кисти. В противном случае операция хирурга уподобляется эмпирическим малоосознанным действиям цирюльника.
Дренажи.
Резиновые полоски, выкроенные из перчаточной резины, малопригодны для дренирования ран при панариции и флегмоне кисти. Они физически инертны и, вступая в химическое взаимодействие с медиаторами гнойного экссудата, способны выделять токсические вещества, негативно отражающиеся на раневом процессе (П.И. Гуров, 1963). Резиновые полоски, не обладая физической объемностью, являются плохой распоркой краев кожной раны, что приводит к преждевременному сужению раневого канала. Известны физические недостатки и марлевых дренажей (М.Я. Поликарпов и др., 1981; Л.И. Липский, 1985; А.П. Чадаев и др., 1996). Наиболее приемлемы для дренирования ран при панариции и флегмоне кисти пряди, изготовленные из шовных хирургических шелковых или капроновых нитей [Мелешевич А.В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч.2. -Гродно: ГрГУ, 1999. - С.65]. С учетом существующей широкой потребности в хирургической практике перевязочных и дренажных средств текстильная промышленность должна выпускать готовые дренажные изделия для хирургии кисти. По своим физическим, функциональным и гигиеническим качествам они не должны уступать лучшим образцам синтетических материалов, используемых для протезирования со¬судов. Предназначенная для изготовления дренажей ткань должна быть биологически инертной, не способной вступать в химическое взаимодействие с раневым экссудатом, обладать высокой капиллярностью, гигроскопичностью и воздухопроводностью.
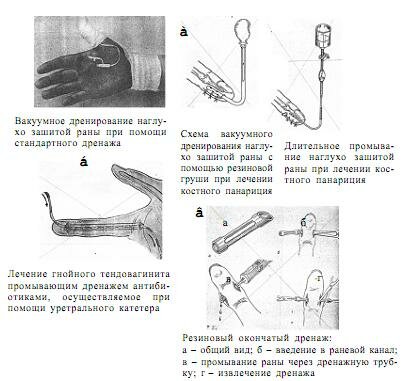
Следует отметить, что дренирование как целесообразное в гнойной хирургии действие относится к вспомогательным приемам лечения инфицированных ран кисти. Для лучшего уяснения назначения дренирования как лечебного пособия следует сопоставить существующие точки зрения по этому поводу. При обычном (простом) вскрытии панариция дренирование раны рассчитано на весь период естественного самоочищения гнойной полости от гнойно-некротических масс, в то время как после хирургической обработки гнойно-некротического очага основная задача дренирования - обеспечить свободный отток мелким фрагментам автолилизированных нежизнеспособных тканей и подвергшихся инфицированию сгустков излившейся в рану крови. К важной функции дренирования инфицированной раны следует также отнести создание условий для синхронизации репаративного процесса одновременно на разных уровнях глубины раневого канала.
Перевязочный материал.
В практике лечения инфицированных ран в качестве перевязочных средств испытаны различные по происхождению вещества: от корпии, пакли, хлопка, пеньки, мха до современных синтетических тканевых композиций (В.Ф. Войно-Ясснецкий, 1956; В.К. Гостищев, 1996; Ю.К. Абаев и др., 1999). Несмотря на интенсивную разработку синтетических перевязочных материалов, повязка из марли, благодаря высокой капиллярности, гигроскопичности и воздухопроницаемости, по-прежнему остается наиболее распространенным, привычным и практически оправданным перевязочным средством для лечения инфицированных ран пальцев и кисти. Однако в традиционном варианте марлевая салфетка представляет сплошную однородную по структуре поверхность, вследствие чего нанесенный на поверхность раны лекарственный мазевый слой под давлением цельного марлевого полотна стандартной повязки расплющивается, растекается и вытесняется за пределы раневой поверхности. В результате между раной и поверхностью марлевой салфетки практически исчезает лекарственная прослойка, являющаяся источником терапевтического действия. Следовательно, традиционная повязка исключает возможность контроля за дозой, экспозицией и концентрацией действия лекарственного вещества на разных участках раневой поверхности. Кроме того, обычная повязка склонна к склеиванию и быстрому прорастанию грануляционной тканью, что требует ее частой смены. Частая смена повязки вызывает неоправданную травматизацию неокрепшего эпителия и способствует вторичному инфицированию раневой поверхности (А.М. Антонов, С.И. Ракитская, 1975). Для повышения лечебной эффективности обычно применяемых перевязочных материалов нами предложено использовать окончатые марлевые, ватно-марлевые салфетки и перфорированные бинты стандартных размеров [Мелешевич А.В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч.2. - Гродно: ГрГУ, 1999. - С. 41-47].
Об ускорении заживления раны.
Среди хирургов, как и среди пациентов, распространено мнение о возможности ускорения регенеративного (митотического) процесса в поврежденных тканях инфицированной раны путем применения всевозможных «стимулирующих» лекарственных препаратов или оригинальных физиотерапевтических процедур.
На основании изучения скорости заживления ран и гнойно-воспалительных процессов у более 5000 тысяч больных мы получили доказательство того, что лечебные вещества не в состоянии стимулировать скорость регенерации поврежденных тканей, так как скорость — генетически запрограммированный биологический процесс. Терапия должна сводиться к предупреждению инфекционных и иных осложнений раневого процесса.
Вместе с тем нами установлена возрастная зависимость скорости заживления инфицированных ран, которая меняется по возрастным периодам жизни человека (А.В. Мелешевич, 2001 ). В полномасштабной жизни человека (от рождения до смерти) существует 7 группо-возрастных периодов: один 10-летний и шесть 14-летних. Для каждого возрастного периода характерна присущая ему скорость регенерации поврежденных тканей. Следовательно, при статистической оценке результатов лечения больных панарицием или флегмоной кисти следует руководствоваться не произвольным делением больных по возрастным промежуткам, а установленным нами законом возрастно-групповой периодизации.
Иммобилизация - придание полной или частичной неподвижности поврежденному участку тела, используется преимущественно при повреждениях нижних и верхних конечностей. Иммобилизация при остро протекающих гнойно-воспалительных заболеваниях кисти уменьшает боль, защищает орган от неблагоприятных внешних воздействий, улучшает иммуно-биологический статус воспаленных тканей.
Отсутствие иммобилизации - наиболее часто допускаемая ошибка при лечении панариция и флегмоны кисти (Е.В. Усольцева, К.И. Машкара, 1986; В.М. Доценко, 1995), в то время как оперированная кисть во всех случаях нуждается в обездвиживании в среднем на 4-5 суток, т.е. на весь острый период течения раневого процесса. Целесообразность покоя оправдана созданием субъективных, более комфортных условий лечения, важностью поддержания производственной и социальной активности пациента на период болезни.
По установленным нами данным, иммобилизация кисти при гнойно-воспалительных заболеваниях кисти обеспечивается примерно у 37-40% нуждающихся в ней пациентов.
Для иммобилизации руки наиболее удобно пользоваться гипсовой лонгетой. Достоинство гипсового материала со¬стоит в том, что он позволяет моделировать ложе для кисти в выгодном для нее физиологическом положении. При этом считаем, что независимо от анатомической локализации воспалительного очага обеспечение покоя необходимо для всей кисти, так как пальцы руки анатомически и функционально взаимосвязаны.
О синхронности раневого процесса.
Обеспечить синхронность раневого процесса - значит создать равные местные анатомо-физиологические условия для хода репаративного процесса поврежденных тканей на всех уровнях глубины раневого канала: кожи, подкожной клетчатки, пораженной гнойным воспалением кости и сухожилия. Оптимальные анатомо-физиологические условия для синхронного заживления инфицированных ран при панариции и флегмоне кисти обеспечиваются адекватным хирургическим вмешательством, методичностью, атравматичностью и исчерпывающей полно¬той иссечения нежизнеспособных тканей (К.М. Фенчин, 1979). В синхронизации заживления инфицированной раны важное значение принадлежит рыхлому дренированию гнойной полости и своевременному снятию инфекционно-травматического отека в зоне оперированных тканей.
Инфекционно-травматический отек - закономерное патофизиологическое состояние в раннем послеоперационном периоде, обусловленное воспалительным инфильтратом и механическими действиями хирурга в процессе манипулирования на инфицированных тканях (А.В. Мелешевич, 1999). Инфекционно-травматические изменения в тканях при хирургическом лечении очаговой инфекции наблюдаются в любой анатомической области поверхности тела, но особую остроту и практическую значимость они приобретают при лечении панариция и флегмоны кисти. Причинами того являются малая объемность и ригидность тканевых структур фаланг пальцев и кисти, незначительная их растяжимость и чрезмерная ограниченность подвижности, особенно кожи ладони.
Степень выраженности инфекционно-травматического отека тканей во многом зависит от технических и методических условий выполнения оперативного пособия и рационального ведения послеоперационного периода, в частности, от соблюдения условий полноценной иммобилизации кисти.
Формирование инфекционно-травматического отека в области фаланг и кисти создает угрозу нарушения микроциркуляции и ишемии тканей, развития вторичного их некроза и расширения зоны воспалительных изменений. Явления инфекционно-травматического очага мягких тканей фаланг пальцев особенно остро выражены в первые сутки послеоперационного периода. Снятие инфекционно-травматического отека должно быть первоочередной задачей лечения панариция и флегмоны кисти. Нормализация тканевого тонуса воспаленной кожи и подкожной клетчатки активизирует экссудативно-пролиферативные явления, способствует оттоку гнойного экссудата, обеспечивает необходимые физиологические условия для репаративного процесса в ране. Эффективным средством противоотечной терапии в послеоперационном периоде лечения панариция и флегмоны кисти является местная пролонгированная гипотермия [Мелешевич А. В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч.1. - Гродно: ГрГУ, 1997. - С.96].
Случай трансформации репаративной регенерации поврежденных тканей в опухолевый процесс
В литературе имеются описания случаев опухолевого перерождения хронически протекающих трофических язв нижних конечностей. Однако нам не встретилась характеристика ракового перерождения остро протекавшей свежей раны. В связи с тем, что это осложнение связано со случайной раной кисти, мы считаем целесообразным его описать.
Больная М., 84 лет, осмотрена на дому 07.08.1995 г. Жалуется на боль в правой кисти. Из анемнеза установлено, что на даче во время перемещения по комнате у пациентки внезапно закружилась голова. При падении ушибла правую кисть. Объективно: на тыльной поверхности правой кисти в проекции II-III пястных костей ушибленная звездчатого вида рана размером 1,5х0,5х0,5 см. Края раны зазубрены, адаптированы, в отдельных межкраевых промежутках определяются тонкие прослойки свернувшейся крови. Кожа кисти дряблая. Умеренная припухлость окружающих тканей. Костных повреждений не выявлено. Произведен туалет раны, на кисть наложена сухая асептическая повязка. На следующий день больной подкожно введено 0,5 мл столбнячного анатоксина. При осмотре 11.08.1995 г. рана сухая, чистая. Сохраняется умеренный отек подлежащих тканей. Сменена асептическая повязка. 14.08. по линии соприкосновения краев раны формирующийся рубец в виде слегка возвышающегося ригидного валика с неровными очертаниями, ограниченного в подвижности. Решено, что наблюдаемые изменения носят временный, преходящий характер. Больной рекомендовано ношение на кисти защитной марлевой повязки.
Пациентка обратилась к хирургу самостоятельно 04.09. с жалобами на наличие в области бывшей раны выступающего над поверхностью кожи рубца, сопровождающегося зудом. Пальпаторно в пределах рубцовой ткани определяется характерная для рака кожи валикообразная, безболезненная инфильтрация подкожной клетчатки. Выраженный кератоз рубцовой ткани с заметным шелушением. Выполнены анализы крови и мочи. Показатели в пределах нормы. С подозрением на рак кожи кисти больная направлена в областной онкодиспансер.
Из поверхности рубцовой ткани взят глубокий соскоб, про¬изведено его микроскопическое исследование. Заключение цитолога от 06.09.1995 г. № 4787. В мазке среди плоского эпителия встречаются пласты мелких атипичных клеток, характерных базалиоме (врач П.Б. Боярчик). Клинический диагноз: рак кожи тыльной поверхности правой кисти T1 M0 N0. Проведен курс короткофокусной рентгенотерапии. Суммарная доза 6461 Гр. Спустя 10-12 дней после окончания рентгенотерапии плотность рубца уменьшилась, прекратился зуд.
Осмотрена в ноябре 1995 и феврале 1996 года, чувствует себя удовлетворительно. Неприятных ощущений в области перенесенного ранения кисти не испытывает. На месте ранее имевшегося открытого повреждения кисти пальпаторно определяется мягкий белесоватый плоский рубец эластической консистенции. Регионарные лимфатические узлы без пальпаторных особенностей.
А.В. Мелешевич
Диагностические ошибки в практике лечения гнойно-воспалительных заболеваний пальцев и кисти встречаются нередко. Согласно данным литературы, частота диагностических ошибок у разных хирургов и в разных медицинских учреждениях колеблется от 5 до 12-16% (Д. Ф. Скрипниченко и др., 1981; В.А.Попов, В.В.Воробьев, 1986; Моberg, 1964).
В постановке правильного диагноза важное значение имеет методика обследования пациента. Обращают внимание на внешний вид кисти или пораженного пальца, на степень отека окружающих тканей, анатомическую локализацию воспалительного очага. Учитывается также обширность распространения воспалительной инфильтрации, наличие гиперемии кожи, признаков ретикулярного или трункулярного лимфангита. В плане прогноза тяжести развития заболевания оценивается защитная реакция регионарных лимфатических узлов локтевого изгиба, подмышечной, под- и надключичной областей. Принимается во внимание положение верхней конечности, объем пассивных и активных движений в межфаланговых и пястно-фаланговых суставах. Отсутствие полной клинической оценки перечисленных анатомо-функциональных изменений пораженной части верхней конечности - профессиональная ошибка хирурга (Н.М.Блинов, Б.М. Хромов, 1972).
В диагностике очаговой инфекции важное значение имеет пальпация. Однако при исследовании гнойно-воспалительного очага в пределах фаланг и анатомических областей кисти пальпаторные приемы в клинической практике часто подменяются выявлением степени болезненности с помощью пуговчатого зонда. Отказ от мануальных исследований кисти обосновывается тезисом, что «что палец пальцем не пальпируется». Действительно, классические приемы пальпации в области кисти, ввиду крайней ограниченности исследуемой поверхности, плотности тканей и малой подвижности кожи, не позволяют воспроизвести клинико-анатомические особенности, характерные для гнойно-воспалительного очага. Учитывая существующие трудности в проведении классических приемов пальпации мягких тканей в пределах фаланг пальцев и кисти, нами разработана методика дискретной скользящей мелкокасательной пальпации при диагностике воспалительных процессов в области этого органа [Мелешевич А.В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч.1. - Гродно: ГрГУ, 1997. - С.92]. В основу метода положен показатель рельефности поверхности кожи и степень сопротивляемости подкожной клетчатки в зоне воспалительного очага. Разработанный метод пальпации позволяет не только определить контуры воспалительного очага, но и дает возможность по характеру консистенции тканей дифференцировать патофизиологические изменения в его глубине.
При панариции или флегмоне кисти методом скользящей мелкокасательной пальпации можно определить три концентрически расположенные зоны воспалительного инфильтрата.
Центральная зона воспалительного очага пальпаторно отличается наиболее высоким напряжением, сопротивляемостью тканей и болезненной их ригидностью. Участок ригидности, как правило, соответствует пространственному расположению гнойно-некротических изменений в подкожной клетчатке. Кожа в проекции центральной зоны резко напряжена, имеет пепельно-цианотичный цвет с бледными цветовыми разводами по периферии. Рельеф кожи центральной зоны воспалительного инфильтрата предельно сглажен. При касании к воспалительному инфильтрату тыльной поверхностью кисти исследователя эта зона выделяется относительно высокой местной температурной реакцией. По совокупности перечисленных пальпаторно выявляемых признаков можно четко определить внешние границы ригидной части воспалительного очага, как правило, соответствующие размерам гнойно-некротических изменений в подкожной клетчатке, по вытянутым наружным его очертаниям можно представить направление перемещения воспалительной инфильтрации за первоначальные ее пределы. Объективно выявляемый пальпаторно воспалительный симтомокомплекс по достоверности и постоянству регистрации может быть приравнен к показателю флюктуации, не определяемому при панариции и флегмоне кисти и свободно воспроизводимому при гнойниках подкожной клетчатки крупных анатомических областей поверхности тела.
Вне границы центрального очага пальпаторно дифференцируется средняя перифокальная зона воспалительного инфильтрата. Пальпаторно эта зона выделяется тестовидной консистенцией воспаленных тканей, более мягкой их сопротивляемостью и меньшей болезненностью при соприкосновении. Кожа этой зоны имеет относительно яркую и равномерную гиперемию без четко выраженных наружных границ. Сличая пальпаторно выявляемые зоны воспалительного инфильтрата с изменениями тканей в гнойно-воспалительном очаге во время оперативного вмешательства, можно удостовериться в реальных границах деструктивной зоны воспалительного процесса при панариции и флегмоне кисти.
Определение третьей зоны воспалительных изменений тканей имеет меньшее практическое значение для диагностики. Внешне она определяется легким возвышением. Пальпаторно она едва уловима, обладает нежной и мягкой сопротивляемостью, мало отличаемой от естественного тургора здоровых тканей. По местной температурной реакции вторая и третья зоны также не распознаются.
Таким образом, предложенная нами методика мелкокасательной скользящей пальпации расширяет диапазон диагностических возможностей и может быть рекомендована для широкой медицинской практики при обследовании больных панарицием и флегмоной кисти.
Рентгенологическое исследование при диагностике гнойно-воспалительных заболеваний пальцев и кисти показано при двух обстоятельствах: в связи с поздним обращением за медицинской помощью или в случае затянувшегося послеоперационного периода их лечения (для исключения остеомиелита). Остеомиелитические изменения наиболее часто встречаются в области дистальных фаланг пальцев кисти (А.К. Васильева, З.С. Ляшенко, 1972; М.И. Лыткин, И.Д. Косачев, 1975). При флегмоне кисти пястные кости редко вовлекаются в воспалительный процесс. Рентгенологические изменения в костях при панариции подразделяются на ранние и поздние. Ранним проявлением изменений в костной ткани фаланг при панариции является остеопороз. Остеопороз как физиологическое явление относится к трофическим нарушениям и является следствием деминерализации костной ткани. Как известно, остеопороз костей кисти может наблюдаться и при отдаленных переломах в пределах верхней свободной конечности. Своеобразная физиологическая естеомаляция костей скелета отмечается у беременных и у детей, страдающих рахитом. Поздние изменения в костях пальца проявляются апикальным или боковым остеомиелитическим разрушением фаланги. При затянувшемся заболевании остеомиелитический процесс может закончиться грубой деструкцией костной ткани фаланги пальца вплоть до образования секвестров. Поэтому при подозрении на развитие костного или костно-суставного панариция рентгенологическое исследование является обязательным диагностическим методом. Согласно клиническому опыту, деструктивные изменения в костях фаланги становятся рентгенологически позитивными спустя 11 -1 4 дней с начала развития воспалительного процесса. Поэтому во всех случаях подкожного панариция с давностью заболевания 11-12 дней показано рентгенологическое обследование больного (К.Т. Овнатанян, 1940; Е.Л. Яновский, И.Г. Дехтярев, 1953). Как свидетельствует опыт, разные сроки обнаружения рентгенологических изменений в костях определяются глубиной и обширностью гнойно-воспалительных изменений и степенью вовлечения в процесс периостальной оболочки фаланги. Рентгенограмма должна быть прицельной, выполненной в 2 проекциях, хорошего качества (контрастной). Рентгенограмма позволяет хирургу лучше ориентироваться в операционной ране во время оперативного вмешательства и помогает определить наиболее оптимальный объем хирургической обработки гнойно-некротического очага.
Однако отсутствие на рентгенограмме костных изменений не всегда подтверждается во время оперативного вмешательства. При ревизии гнойно-некротической полости на поверхности костной фаланги, обращенной к гнойному фокусу, часто отсутствует периостальная оболочка с явными признаками повреждения кортикального слоя, что подтверждается наличием на поверхности фаланги кашицеобразной костной массы, легко снимающейся тупой стороной скальпеля.
Вопрос о взаимосвязи периостально расположенного гнойно-воспалительного очага с характером костной деструкции при панариции нуждается в специальном клинико-экспериментальном исследовании.
Обобщая изложенное, следует отметить, что всестороннее обоснование клинического диагноза — исходное условие рационального хирургического лечения больных панарицием. Не зря существует пословица: «кто хорошо диагностирует, тот хорошо и лечит». Это проверенный многовековой практикой профессиональный тезис. Диагностические ошибки влекут за собой и несовершенство лечебных действий, о чем необходимо всегда помнить врачу в процессе обследования больных с гнойно-воспалительными заболеваниями пальцев и кисти.
Лечебно-тактические ошибки.
Материальное обеспечение операции является важным исходным условием успешного ее выполнения. В хирургическом кабинете поликлиники должны быть в наличии специальные стерильные комплекты, каждый из которых содержит все необходимое для производства одной операции. В комплект должны входить два стерильных полотенца, две пары стерильных перчаток одноразового назначения (для хирурга и ассистента), необходимое количество салфеток, шариков, ваты, ниточные дренажи, резиновые турникеты.
Полотенцами из такого комплекта укрывают кисть и предплечье больной руки. Применение для этой цели марлевых салфеток недопустимо, так как в этом случае трудно обеспечить стерильность операционного поля и стесняется свобода действий хирурга (Е.Л. Яновский, И.Г. Дехтярев, 1953; А.В. Григорян и др., 1978).
В наборе хирургических инструментов должны быть москиты и зажимы Кохера, малогабаритные острые ножницы, пара однозубчатых ранорасширителей, шприцы 2-5 мл, обезболивающие и наркотические средства, сердечные препараты, антибиотики, растворы раневых антисептиков, флакон с физиологическим раствором.
Подготовка участников к операции.
В операции по поводу панариция или флегмоны кисти обычно участвуют хирург и медицинская сестра. В случае выполнения операции под общим обезболиванием операционная группа пополняется анестезистом или анестезиологом, ассистентом и др. специалистами. Подготовка к операции хирурга и его ассистента заключается в надевании костюма из хлопчатобумажной ткани, бахил и колпака. После обработки рук надеваются стерильный халат, марлевая маска и резиновые перчатки. Больной лежит в горизонтальном положении на спине. Оперируемая рука должна быть удобно расположена как для больного, так и для участников операции. Лучше для этого иметь специальную подставку для кисти, обеспечивающую удержание ее в любой нужной позиции.
Операционные действия должны выполняться при строгом соблюдении правил асептики и антисептики. Операция должна проходить в спокойной доброжелательной обстановке при хорошем психологическом контакте с больным. Хирургические манипуляции следует выполнять в условиях надежного местного или общего обезболивания. После окончания операции составляется протокол, в который заносится ход хирургического вмешательства. В протоколе операции должны подробно описываться патолого-анатомические изменения тканей в очаге воспаления. Излагается техника хирургической обработки гнойно-некротического очага, отмечаются осложнения в ходе выполнения операции, если таковые имели место. Недопустимы в протоколе операции упрощенные трафаретные записи в виде «произведено вскрытие гнойника и дренирование послеоперационной раны».
Операция должна выполняться при хорошем и равномерном освещении операционного поля. Оптимальное освещение вскрытого гнойно-воспалительного очага достигается при использовании рефлекторной лампы, применяемой для прицельного освещения наружного слухового прохода. Трудно ориентироваться во вскрытом гнойно-воспалительном очаге при продолжающемся кровотечении. Подобная обстановка не позволяет полноценно осуществить ревизию раны, вносит в ход операции излишнюю нервозность, отвлекает внимание хирурга. В результате поспешности хирургических манипуляций нарушается точность действий хирурга, неоправданно снижаются качество и лечебная результативность выполняемой работы.
Подготовка рук хирурга к операции регламентирована санитарными инструкциями, так как поверхность кожи пальцев и кисти может оказаться источником контактной инфекции. Реальность загрязнения кожи рук патогенной инфекцией возрастает у хирургов, работающих в амбулаторно-поликлинических условиях, где трудно разделить потоки чистых и инфицированных больных. Это повышает требования к медицинскому персоналу хирургических отделений в соблюдении правил асептики и антисептики, диктует необходимость постоянного ухода за кожей кистей.
Дезинфекция поверхности биологических объектов с точки зрения полноты обеспложивания - сложный и неоднозначно оцениваемый процесс. Особенно когда речь идет о стерильности кисти - органа, в наибольшей степени подверженного загрязнению. Современные требования к стерилизации кожи рук хирурга предусматривают механическую ее очистку от бытового загрязнения, дезинфекцию и использование стерильных резиновых перчаток. Укоренившимся недостатком многих современных методик является снижение требований к тщательности предварительной механической очистки рук от бытового загрязнения и переоценка бактериоцидных возможностей используемых для дезинфекции кожи антисептиков.
Существуют разные методики мытья рук хирурга перед операцией. В результате клинико-микробиологических исследований нами установлено, что рекомендуемые режимы механической очистки рук в неодинаковой степени соответствуют санитарным требованиям. Лучше кожа очищается при обычном мытье рук с мылом в течение 2-2,5 минут с помощью двух щеток. В современных методиках подготовки рук к операции малое значение придается температуре воды. Чаще руки моют холодной водой, в то время как теплая вода обладает более высокой возможностью механической очистки (Е.В. Усольцева, 1973). Предпочтительнее пользоваться теплой дождевой или прокипяченной водопроводной водой. Теплая вода обеспечивает более глубокое вымывание кожных борозд, крипт, складок, устьев потовых и сальных желез, она оказывает более щадящее действие на кожу, меньше ее повреждает, расширяет капилляры, способствует большему притоку крови, повышает иммунологический фон покровов рук. Кожа рук после подобного мытья на более длительный срок сохраняет естественную эластичность, мягкость, меньше подвержена атрофии (А.В. Мелешевич, В.И. Ляликова, 1998).
В условиях элементарной чистоты рук требуется меньшая концентрация не безвредных для кожи рук химических веществ, особенно это относится к хирургам, профессия которых связана с частой дезинфекцией кистей. В процессе очистки кожи кистей следует также щадить поверхностные слои эпидермиса от насильственной десквамации эпителия. Глубина его отшелушивания не должна превышать естественный уровень отторжения в процессе самоочищения кожи. Следует отметить, что используемые для мытья рук щетки по физическим характеристикам не отвечают санитарно-гигиеническим требованиям. Они очень жестки, травматичны и непригодны для длительного использования. Завершающим этапом обеспечения стерильности рук является надевание резиновых перчаток. Серьезный их недостаток - воздухонепроницаемость их стенок и наступающая герметизация кистей после их надевания. Поэтому резиновые перчатки для кожи рук хирурга антифизиологичны. Нами установлено, что герметизация кистей приводит к быстрому накоплению в полостях резиновых перчаток перчаточного сока, представляющего взвесь микрофлоры в потово-сальном тканевом выпоте. Антисептические препараты с дубящим эффектом не в состоянии предотвратить данный процесс, в результате чего поверхность рук быстро теряет свою микробную неприкосновенность. Малейшее повреждение перчаток является источником инфицирования раны. Для снижения степени вероятности контактной инфекции через руки хирурга и для создания более гигиенических условий их содержания на период выполнения операции перчатки следует изготавливать не из резины, а из особых тканевых материалов, которые бы не только исключали условия герметизации, но и в большей степени соответствовали гигиеническим требованиям: способствовали хорошему воздухообмену кожи рук, впитывали естественный секрет потовых и сальных желез.
Таким образом, руки хирурга представляют реальный источник контактной инфекции. Существующие способы их обработки, несмотря на свое несовершенство, остаются пока единственной мерой предупреждения вторичной раневой инфекции при лечении панариция и флегмоны кисти.
Подготовка операционного поля в области кисти больного также должна начинаться с тщательной механической очистки под проточной теплой водой с мылом в течение 2,5-3 минут. Для более полного освобождения кисти от бытовой грязи целесообразно использовать обильно намыленную марлевую салфетку. Чтобы избежать болевой реакции, сначала моется пораженная область, затем центробежно - остальная поверхность пальцев и кисти до нижней трети предплечья. Вымытая поверхность руки осушивается стерильной салфеткой. Затем кисть и предплечье больного нежно и осторожно обрабатывают марлевыми шариками, смоченными эфиром или 0,5%-ным раствором аммиака, после чего вытирают насухо и смазывают дважды 5%-ной йодной настойкой или 1%-ным раствором иодоната (Е.Л. Яновский, И.Г. Дехтярев, 1953; В.И. Стручков и др., 1975).
Тщательная механическая очистка пораженной кисти перед операцией важна как в плане создания необходимых условий стерильности в период ее выполнения, так и для поддержания необходимой чистоты рук в первые послеоперационные дни. Следует считать грубой ошибкой, когда кожа операционного поля кисти без предварительной ее очистки подвергается действию антисептических средств. Известно, что наличие гнойного очага в пределах кисти во много раз увеличивает степень загрязнения ее кожи патогенной микрофлорой. Ношение пропитанной гноем повязки на кисти, особенно в первые несколько дней послеоперационного периода, существенно затрудняет возможность поддерживания необходимого ее гигиенического состояния. Поэтому в послеоперационном периоде наряду с лечением гнойной раны следует постоянно следить за элементарной чистотой рук пациента (Е.В. Усольцева, 1973).
Выбор места хирургического доступа к гнойно-воспалительному очагу при панариции - процесс творческий и требует определенного опыта и профессиональных навыков у оперирующего хирурга. Следует определиться с такими близкими по смысловому выражению понятиями, как доступ и хирургический разрез. Когда идет речь о разрезе, имеется в виду вскрытие гнойно-некротического очага с последующим дренированием гнойной полости до полного естественного ее самоочищения.
Практически вся предыдущая история хирургии гнойных заболеваний кисти сводилась только к вскрытию очага воспаления. Существовало только разногласие в величине применяемых разрезов. При малом разрезе при подкожном панариции усматривали ошибку в действиях хирурга, так как подобная операция часто осложнялась костным или сухожильным панарицием. Примерно такая же участь постигала больных панарицием, когда гнойник у них вскрывался большими разрезами. Работ по сравнительной характеристике «больших» и «малых» разрезов в плане эффективности лечебных результатов при панариции в литературе мы не встречали.
В понятие «разрез» при лечении панариция хирургами ранее вкладывались вся суть и основная цель оперативного вмешательства, так как рассечение воспалительного инфильтрата ассоциировалось со снятием в нем напряжения (Е.Л. Яновский, И.Г. Дехтярев, 1953; В.Ф. Войно-Ясенецкий, 1956). Однако после подобной операции в гнойной полости сохраняется плотный соединительнотканный устойчивый к инфекции субстрат. Дренирование раны и расчет на естественное его отторжение является наиболее распространенной врачебной иллюзией. В этой ошибке коммулируются все те негативные потенциальные явления, которые предопределяют условия для формирования костного, сухожильного, суставного панариция и пандактилита.
Когда речь идет о хирургическом доступе при лечении панариция или флегмоны кисти, понимается, что выполняется только первый этап операции, за которым непременно последует второй - хирургическая обработка вскрытого гнойно-некротического очага.
При выборе места хирургического доступа должны последовательно решаться такие важнейшие лечебно-тактические задачи, как близость доступа к очагу поражения с минимальным повреждением не вовлеченных в воспалительный процесс тканей. Правильно выбранный доступ должен обеспечить хороший визуальный обзор вскрытой гнойной полости. Необходимо также сохранять в неприкосновенности наиболее активную рабочую поверхность фаланги пальца. Однако было бы неправильно не воспользоваться при доступе нежизнеспособными участками или свищевыми отверстиями на рабочей поверхности пальца с максимальным щажением сохранившихся интактных прилежащих тканей.
В хирургии кисти недопустима стандартность (трафаретность) действий при выборе формы и величины хирургического доступа без учета размеров и места расположения гнойно-воспалительного инфильтрата, глубины его залегания, степени сохранения окружающих тканей, особенно в проекции центра очага поражения. Например, среднебоковые разрезы при подкожном панариции с некрозом кожи на ладонной поверхности в пределах средней или проксимальной фаланг могут привести к омертвению образовавшихся по бокам узких кожно-подкожных полосок и способствовать широкому обнажению и высушиванию сухожильного аппарата сгибателей пальца. Поэтому при подкожном панариции с первичным некрозом кожи было бы ошибочным не воспользоваться участком омертвевших тканей как основным местом вскрытия и хирургической обработки гнойно-некротического очага.
Следует отнести к ошибочным действиям иссечение при боковых разрезах фаланги овальных кожно-подкожных лоскутов, рекомендуемое некоторыми авторами (Е.Л. Яновский, И.Г. Дегтярев, 1953; Л.Г. Фишман, 1963; Б. Бойчев и др., 1971). Ретроспективно можно предугадать логику расчетов с иссечением боковых кожно-подкожных полосок при вскрытии панариция средней или проксимальной фаланг. Однако данный расчет является ошибочным, так как причина осложнений - не в величине разреза, а в сохранении в очаге воспаления трудноподдающихся некролизу плотных соединительнотканных элементов.
Для вскрытия панариция или флегмоны кисти следует избегать разрезов сложной геометрической конфигурации, рекомендуемых некоторыми хирургами (Р. Кош, 1966; Б. Бойчев и др., 1971 ; Я.Б. Рывлин, 1973). Подобное рассечение тканей допустимо при пластических асептичных операциях, но неприемлемо в гнойной хирургии пальцев и кисти.
Обезболивание при хирургическом лечении панариция или флегмоны кисти должно быть для больного надежным, продолжительным и безопасным мероприятием. Отсутствие боли - важнейшее условие для нормального хода оперативного вмешательства и последующего заживления инфицированной раны (А.В. Скороглядов и др., 1988). Опыт в гнойной хирургии кисти показывает, что местная анестезия новокаином (проводниковая или инфильтрационная) при правильном ее методическом выполнении позволяет безболезненно проводить операции при любой клинической форме панариция и флегмоны кисти. Считаем недопустимым эмпиризмом добавлять к новокаину в процессе местной анестезии адреналин или другие активно действующие на ткани химические препараты. Это негуманно по отношению к больному и неоправданно по целевому назначению. В литературе, описаны случаи некроза мягких тканей или отдельных фаланг пальцев после спирт-новокаиновой анестезии (В.А.Попов, В.В.Воробьев, 1986).
Общее обезболивание имеет много преимуществ перед местной анестезией. Наркоз создает наиболее благоприятные физиологические условия для больного (отсутствие боли, эмоционального перенапряжения), обеспечивает необходимую обстановку для работы хирурга, когда он имеет возможность сосредоточиться исключительно на объекте оперативного вмешательства. Однако общее обезболивание опасно последствиями. Боль и переживания усиливаются еще и потому, что операции при гнойных заболеваниях кисти полноценно можно осуществить и под местной регионарной анестезией.

Рассмотрим пример трагического осложнения наркоза при операции по поводу флегмоны кисти, проводившейся 25 лет тому назад в условиях хирургического стационара городской больницы, закончившегося смертью больного.
Пациент К., 34 лет, слесарь, поступил в хирургическое отделение клинической больницы г. Гродно 27.12.1976 г. в 16 ч 10 мин, умер 28.12.1976 г. в 18 ч 20 мин (история болезни № 5158, по журналу патологоанатомического отделения обл. больницы - № 2000). Больной жаловался на повышенную температуру, интенсивную пульсирующую боль в правой кисти, из-за которой не спал трое предыдущих суток. Заболел 10 дней назад после поднятия тяжелых мешков с цементом. Обратился в травматологический пункт. Сделана рентгенограмма кисти, костные повреждения не выявлены. В течение трех суток безуспешно лечился в поликлинике мазевыми компрессами и горячими ручными ваннами. Состояние больного прогрессивно ухудшалось. Еще через три дня повторно обратился к хирургу поликлиники. С диагнозом «абсцесс ладонной поверхности правой кисти» направлен в стационар хирургического отделения. Из анамнеза установлено, что 13 лет назад пациент перенес закрытый перелом костей левой голени. Консолидация отломков не наступала. В области перелома сформировался ложный сустав. При поступлении общее состояние больного удовлетворительное. Дыхание везикулярное, 18 вдохов в минуту. Тоны сердца приглушены. А/д 125/80 мм. рт. ст. Пульс ритмичный, удовлетворительного наполнения и напряжения 76 уд. в минуту. Живот правильной формы, участвует в акте дыхания, при пальпации мягкий, безболезненный. Нижний край печени на уровне реберной дуги, селезенка не пальпируется. Симптом Пастернацкого отрицательный. Физиологические отправления в норме. Местный статус: правая кисть отечна, кожа ладонной и тыльной поверхностей гиперемирована. В области ладонной впадины определяется плотный, глубоко расположенный, резко болезненный при пальпации инфильтрат. Кожные борозды ладони сглажены. Пальцы веерообразно разведены и слегка согнуты в межфаланговых суставах, движения в пальцах резко болезненны. Нижняя треть левого предплечья отечна, полосы гиперемии кожи по ходу лимфатических сосудов передней поверхности предплечья и плеча.
Диагноз: глубокая флегмона среднего ладонного фасциального пространства правой кисти. Показано хирургическое лечение. Согласие больного на операцию получено.
Медикаментозные назначения: пенициллин - по 500000 ед. в/м через 4 часа, стрептомицин - по 500000 ед. в/м через 12 часов, 2%-ный раствор омнопона - 1 мл п/к 2-3 раза в день при болях.
Лабораторные исследования: анализ крови: эр.- 3,6«1012/л, гем. - 120 г/л, ц.п. - 1, л. -21-109/л, п. - 6%, э.- 1%, с. - 76%, мон. - 1%, лимф. -1 6%, СОЭ - 52 мм. рт. ст.
Анализ мочи: уд. вес - 1 01 2, бе¬лок - 0,033%, плоский эпителий - 2-3, л.-4-5 в поле зре¬ния.
Премедикация: подкожно введен 1 мл 2%-ного раствора омнопона и 1 мл 0,1 %-ного раствора атропина сульфата.
Протокол операции № 351 от 28.1 2.1 976 г.
В 17 ч начат ингаляционный масочный фторотано-закисно-кислородный наркоз (О2: 1Ч2О = 33:67). По мере введения в наркоз у больного развилось выраженное двигательное возбуждение, которое после прохождения 2 стадии прекратилось. Произведен продольный кожный разрез у III-IV межпястного промежутка на ладонной поверхности правой кисти. Была отмечена внезапно наступившая синюшность наружных кожных покровов, слизистых и кожи лица и верхней части груди. Наркоз и операция прекращены. На фоне сохранившегося дыхания установлено отсутствие сердечной деятельности. Начаты непрямой массаж сердца, вентиляция легких «тугой маской» кислорода, произведена интубация трахеи. Внутривенно введено 10 мл СаС12, 1 мл 0,1%-ного атропина сульфата и 1 мл норадреналина гидротартрата. Продолжался непрямой массаж сердца. Зрачки сузились, однако, синюшность не уменьшалась. После прекращения непрямого массажа сердца при искусственной вентиляции легких спонтанное дыхание и сердечная деятельность отсутствуют. Заподозрена фибрилляция сердца. Произведена последовательно электроимпульсная дефибрилляция в 5000 V, 6500 V. Однако сердечная деятельность не восстановилась. На фоне непрямого массажа сердца произведено повторное введение в вену хлористого кальция, атропина, норадреналина, продолжалось внутривенное вливание полиглюкина с гидрокортизоном. Восстановить сердечную деятельность не удалось. Прекратилось спонтанное дыхание, и в 18 ч 20 мин констатирована смерть.
Патологоанатомическое заключение: смерть 34-летнего больного наступила от острой сердечной недостаточности в момент выполнения операции - вскрытия флегмоны кисти под ингаляционным наркозом.
Остановка кровотечения.
Тщательность гемостаза в период проведения операции по поводу панариция и флегмоны кисти является непременным условием обеспечения хорошей видимости операционного поля на любой глубине раневого канала (А.В.Григорян и др., 1978; F. Vakilzaden, F. Масhег, 1975). В условиях хорошей видимости раны производится меньше нецелевых действий, хирургу проще ориентироваться в характере воспалительных изменений, технические приемы операции более экономные и рациональные. При операции на дистальной или средней фалангах хороший гемостаз достигается путем наложения на уровне проксимальной фаланги резиновой полоски или эластичной резиновой трубки. Недопустимо в качестве гемостатического жгута использовать марлевую закрутку на палец, так как в силу жесткости материала происходит неоправданное передавливание тканей (Е.Л. Яновский, И.Г. Дехтярев, 1953). Длительное удержание жгута на пальце может вызвать также странгуляционный некроз кожи (рис. 2).

Некоторые трудности в обеспечении устойчивого гемостаза возникают при операции на проксимальной фаланге и в области кисти. Гемостаз на кисти по методу Кустова ненадежен, стесняет условия для работы хирурга, в связи с этим во время проведения операции на кисти жгут приходится часто перекладывать или поправлять. Для обеспечения гемостаза в области кисти наиболее эффективно наложение резиновой ленты на область средней трети предплечья. Перед наложением жгута следует уменьшить наполнение венозных сосудов предплечья кровью легким их поглаживанием на приподнятой руке от кисти в проксимальном направлении конечности. Надежный гемостаз при операции по поводу флегмоны кисти можно обеспечить и по методу Лыткина-Косачева (1975) путем наложения на область предплечья манжетки от аппарата для измерения кровяного давления. После окончания операции жгут снимается, возобновившееся кровотечение из раны останавливается путем наложения давящей марлевой повязки.
Способ ведения послеоперационной раны.
Открытый способ ведения послеоперационной раны при панариции и флегмоне кисти является наиболее оптимальным клиническим вариантом ее лечения (П.И. Гуров, 1963; А.А. Лишке, А.И. Лунегов, 1977). Вызывает принципиальное возражение рекомендуемая некоторыми авторами герметизация инфицированной раны путем наложения на ее края глухих швов. Нецелесообразность наложения глухого шва после операции по поводу панариция очевидна по нескольким принципиальным позициям. При подобном тактическом подходе к ведению раны расширяется объем оперативного вмешательства за счет вынужденного иссечения тканей, сомнительных в их жизнеспособности (Д.Ф.Скрипниченко и др., 1981). В результате из-за боязни оставить в ране участок некроза необоснованно в несоразмерном объеме иссекается интактная подкожная клетчатка. В этих случаях часто имеет место чрезмерное истончение слоя подкожной клетчатки. Глухое укрытие инфицированной раны может привести к формированию на ладонной поверхности фаланги воронкообразного рубцового втяжения кожи, что лишает кончик пальца осязательной и тактильной чувствительности. Не спасает от неблагоприятного исхода операции и дренирование сомкнутой раневой полости капиллярными дренажами и проточное ее орошение антисептиками.
Наложение глухих швов на края инфицированной раны при панариции и флегмоне кисти следует рассматривать как физиологически необоснованные приемы лечения.
Хирургическая обработка гнойно-некротических тканей - наиболее ответственный этап операции после вскрытия гнойного очага при панариции и флегмоне кисти. При этом было бы ошибочным не учитывать вероятный характер воспалительных изменений в очаге поражения, места сосредоточения гнойно-некротических участков в подкожной клетчатке отдельных фаланг и анатомических областей кисти. Хирургическую обработку гнойно-воспалительного очага следует производить в условиях тщательного гемостаза, при сфокусированном освещении и широком обнажении раневой поверхности. Иссечению некротических тканей должна предшествовать методически последовательная ревизия вскрытой гнойно-некротической полости. Нельзя обеспечить санацию воспалительного очага при панариции общехирургическими приемами путем недифференцированного иссечения нежизнеспособных тканей.
Нами разработана методика дольчатого иссечения инфицированных тканей при обработке гнойно-некротического очага [Мелешевич А.В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч. 2. - Гродно: ГрГУ, 1999. - С. 101]. В основу технических приемов иссечения тканей положена дольчатая структура строения подкожной клетчатки фаланг пальцев и анатомических областей кисти. При использовании разработанной нами методики из операционного доступа обычных размеров становится возможным атравматично иссечь некротическую ткань практически на любой глубине раневого канала. Важность хирургической обработки заключается в том, что она позволяет освободить очаг воспаления от всего явно нежизнеспособного, от всего того, что может в дальнейшем спровоцировать воспалительную реакцию. Конечная цель хирургической обработки - обеспечить оптимальные патофизиологические условия для синхронного течения раневого процесса (Я. Золтан, 1977). Это важнейшее стратегическое требование при лечении инфицированных ран должно быть полномасштабно реализовано при хирургическом вмешательстве по поводу панариция или флегмоны кисти. В противном случае операция хирурга уподобляется эмпирическим малоосознанным действиям цирюльника.
Дренажи.
Резиновые полоски, выкроенные из перчаточной резины, малопригодны для дренирования ран при панариции и флегмоне кисти. Они физически инертны и, вступая в химическое взаимодействие с медиаторами гнойного экссудата, способны выделять токсические вещества, негативно отражающиеся на раневом процессе (П.И. Гуров, 1963). Резиновые полоски, не обладая физической объемностью, являются плохой распоркой краев кожной раны, что приводит к преждевременному сужению раневого канала. Известны физические недостатки и марлевых дренажей (М.Я. Поликарпов и др., 1981; Л.И. Липский, 1985; А.П. Чадаев и др., 1996). Наиболее приемлемы для дренирования ран при панариции и флегмоне кисти пряди, изготовленные из шовных хирургических шелковых или капроновых нитей [Мелешевич А.В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч.2. -Гродно: ГрГУ, 1999. - С.65]. С учетом существующей широкой потребности в хирургической практике перевязочных и дренажных средств текстильная промышленность должна выпускать готовые дренажные изделия для хирургии кисти. По своим физическим, функциональным и гигиеническим качествам они не должны уступать лучшим образцам синтетических материалов, используемых для протезирования со¬судов. Предназначенная для изготовления дренажей ткань должна быть биологически инертной, не способной вступать в химическое взаимодействие с раневым экссудатом, обладать высокой капиллярностью, гигроскопичностью и воздухопроводностью.

Следует отметить, что дренирование как целесообразное в гнойной хирургии действие относится к вспомогательным приемам лечения инфицированных ран кисти. Для лучшего уяснения назначения дренирования как лечебного пособия следует сопоставить существующие точки зрения по этому поводу. При обычном (простом) вскрытии панариция дренирование раны рассчитано на весь период естественного самоочищения гнойной полости от гнойно-некротических масс, в то время как после хирургической обработки гнойно-некротического очага основная задача дренирования - обеспечить свободный отток мелким фрагментам автолилизированных нежизнеспособных тканей и подвергшихся инфицированию сгустков излившейся в рану крови. К важной функции дренирования инфицированной раны следует также отнести создание условий для синхронизации репаративного процесса одновременно на разных уровнях глубины раневого канала.
Перевязочный материал.
В практике лечения инфицированных ран в качестве перевязочных средств испытаны различные по происхождению вещества: от корпии, пакли, хлопка, пеньки, мха до современных синтетических тканевых композиций (В.Ф. Войно-Ясснецкий, 1956; В.К. Гостищев, 1996; Ю.К. Абаев и др., 1999). Несмотря на интенсивную разработку синтетических перевязочных материалов, повязка из марли, благодаря высокой капиллярности, гигроскопичности и воздухопроницаемости, по-прежнему остается наиболее распространенным, привычным и практически оправданным перевязочным средством для лечения инфицированных ран пальцев и кисти. Однако в традиционном варианте марлевая салфетка представляет сплошную однородную по структуре поверхность, вследствие чего нанесенный на поверхность раны лекарственный мазевый слой под давлением цельного марлевого полотна стандартной повязки расплющивается, растекается и вытесняется за пределы раневой поверхности. В результате между раной и поверхностью марлевой салфетки практически исчезает лекарственная прослойка, являющаяся источником терапевтического действия. Следовательно, традиционная повязка исключает возможность контроля за дозой, экспозицией и концентрацией действия лекарственного вещества на разных участках раневой поверхности. Кроме того, обычная повязка склонна к склеиванию и быстрому прорастанию грануляционной тканью, что требует ее частой смены. Частая смена повязки вызывает неоправданную травматизацию неокрепшего эпителия и способствует вторичному инфицированию раневой поверхности (А.М. Антонов, С.И. Ракитская, 1975). Для повышения лечебной эффективности обычно применяемых перевязочных материалов нами предложено использовать окончатые марлевые, ватно-марлевые салфетки и перфорированные бинты стандартных размеров [Мелешевич А.В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч.2. - Гродно: ГрГУ, 1999. - С. 41-47].
Об ускорении заживления раны.
Среди хирургов, как и среди пациентов, распространено мнение о возможности ускорения регенеративного (митотического) процесса в поврежденных тканях инфицированной раны путем применения всевозможных «стимулирующих» лекарственных препаратов или оригинальных физиотерапевтических процедур.
На основании изучения скорости заживления ран и гнойно-воспалительных процессов у более 5000 тысяч больных мы получили доказательство того, что лечебные вещества не в состоянии стимулировать скорость регенерации поврежденных тканей, так как скорость — генетически запрограммированный биологический процесс. Терапия должна сводиться к предупреждению инфекционных и иных осложнений раневого процесса.
Вместе с тем нами установлена возрастная зависимость скорости заживления инфицированных ран, которая меняется по возрастным периодам жизни человека (А.В. Мелешевич, 2001 ). В полномасштабной жизни человека (от рождения до смерти) существует 7 группо-возрастных периодов: один 10-летний и шесть 14-летних. Для каждого возрастного периода характерна присущая ему скорость регенерации поврежденных тканей. Следовательно, при статистической оценке результатов лечения больных панарицием или флегмоной кисти следует руководствоваться не произвольным делением больных по возрастным промежуткам, а установленным нами законом возрастно-групповой периодизации.
Иммобилизация - придание полной или частичной неподвижности поврежденному участку тела, используется преимущественно при повреждениях нижних и верхних конечностей. Иммобилизация при остро протекающих гнойно-воспалительных заболеваниях кисти уменьшает боль, защищает орган от неблагоприятных внешних воздействий, улучшает иммуно-биологический статус воспаленных тканей.
Отсутствие иммобилизации - наиболее часто допускаемая ошибка при лечении панариция и флегмоны кисти (Е.В. Усольцева, К.И. Машкара, 1986; В.М. Доценко, 1995), в то время как оперированная кисть во всех случаях нуждается в обездвиживании в среднем на 4-5 суток, т.е. на весь острый период течения раневого процесса. Целесообразность покоя оправдана созданием субъективных, более комфортных условий лечения, важностью поддержания производственной и социальной активности пациента на период болезни.
По установленным нами данным, иммобилизация кисти при гнойно-воспалительных заболеваниях кисти обеспечивается примерно у 37-40% нуждающихся в ней пациентов.
Для иммобилизации руки наиболее удобно пользоваться гипсовой лонгетой. Достоинство гипсового материала со¬стоит в том, что он позволяет моделировать ложе для кисти в выгодном для нее физиологическом положении. При этом считаем, что независимо от анатомической локализации воспалительного очага обеспечение покоя необходимо для всей кисти, так как пальцы руки анатомически и функционально взаимосвязаны.
О синхронности раневого процесса.
Обеспечить синхронность раневого процесса - значит создать равные местные анатомо-физиологические условия для хода репаративного процесса поврежденных тканей на всех уровнях глубины раневого канала: кожи, подкожной клетчатки, пораженной гнойным воспалением кости и сухожилия. Оптимальные анатомо-физиологические условия для синхронного заживления инфицированных ран при панариции и флегмоне кисти обеспечиваются адекватным хирургическим вмешательством, методичностью, атравматичностью и исчерпывающей полно¬той иссечения нежизнеспособных тканей (К.М. Фенчин, 1979). В синхронизации заживления инфицированной раны важное значение принадлежит рыхлому дренированию гнойной полости и своевременному снятию инфекционно-травматического отека в зоне оперированных тканей.
Инфекционно-травматический отек - закономерное патофизиологическое состояние в раннем послеоперационном периоде, обусловленное воспалительным инфильтратом и механическими действиями хирурга в процессе манипулирования на инфицированных тканях (А.В. Мелешевич, 1999). Инфекционно-травматические изменения в тканях при хирургическом лечении очаговой инфекции наблюдаются в любой анатомической области поверхности тела, но особую остроту и практическую значимость они приобретают при лечении панариция и флегмоны кисти. Причинами того являются малая объемность и ригидность тканевых структур фаланг пальцев и кисти, незначительная их растяжимость и чрезмерная ограниченность подвижности, особенно кожи ладони.
Степень выраженности инфекционно-травматического отека тканей во многом зависит от технических и методических условий выполнения оперативного пособия и рационального ведения послеоперационного периода, в частности, от соблюдения условий полноценной иммобилизации кисти.
Формирование инфекционно-травматического отека в области фаланг и кисти создает угрозу нарушения микроциркуляции и ишемии тканей, развития вторичного их некроза и расширения зоны воспалительных изменений. Явления инфекционно-травматического очага мягких тканей фаланг пальцев особенно остро выражены в первые сутки послеоперационного периода. Снятие инфекционно-травматического отека должно быть первоочередной задачей лечения панариция и флегмоны кисти. Нормализация тканевого тонуса воспаленной кожи и подкожной клетчатки активизирует экссудативно-пролиферативные явления, способствует оттоку гнойного экссудата, обеспечивает необходимые физиологические условия для репаративного процесса в ране. Эффективным средством противоотечной терапии в послеоперационном периоде лечения панариция и флегмоны кисти является местная пролонгированная гипотермия [Мелешевич А. В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч.1. - Гродно: ГрГУ, 1997. - С.96].
Случай трансформации репаративной регенерации поврежденных тканей в опухолевый процесс
В литературе имеются описания случаев опухолевого перерождения хронически протекающих трофических язв нижних конечностей. Однако нам не встретилась характеристика ракового перерождения остро протекавшей свежей раны. В связи с тем, что это осложнение связано со случайной раной кисти, мы считаем целесообразным его описать.
Больная М., 84 лет, осмотрена на дому 07.08.1995 г. Жалуется на боль в правой кисти. Из анемнеза установлено, что на даче во время перемещения по комнате у пациентки внезапно закружилась голова. При падении ушибла правую кисть. Объективно: на тыльной поверхности правой кисти в проекции II-III пястных костей ушибленная звездчатого вида рана размером 1,5х0,5х0,5 см. Края раны зазубрены, адаптированы, в отдельных межкраевых промежутках определяются тонкие прослойки свернувшейся крови. Кожа кисти дряблая. Умеренная припухлость окружающих тканей. Костных повреждений не выявлено. Произведен туалет раны, на кисть наложена сухая асептическая повязка. На следующий день больной подкожно введено 0,5 мл столбнячного анатоксина. При осмотре 11.08.1995 г. рана сухая, чистая. Сохраняется умеренный отек подлежащих тканей. Сменена асептическая повязка. 14.08. по линии соприкосновения краев раны формирующийся рубец в виде слегка возвышающегося ригидного валика с неровными очертаниями, ограниченного в подвижности. Решено, что наблюдаемые изменения носят временный, преходящий характер. Больной рекомендовано ношение на кисти защитной марлевой повязки.
Пациентка обратилась к хирургу самостоятельно 04.09. с жалобами на наличие в области бывшей раны выступающего над поверхностью кожи рубца, сопровождающегося зудом. Пальпаторно в пределах рубцовой ткани определяется характерная для рака кожи валикообразная, безболезненная инфильтрация подкожной клетчатки. Выраженный кератоз рубцовой ткани с заметным шелушением. Выполнены анализы крови и мочи. Показатели в пределах нормы. С подозрением на рак кожи кисти больная направлена в областной онкодиспансер.
Из поверхности рубцовой ткани взят глубокий соскоб, про¬изведено его микроскопическое исследование. Заключение цитолога от 06.09.1995 г. № 4787. В мазке среди плоского эпителия встречаются пласты мелких атипичных клеток, характерных базалиоме (врач П.Б. Боярчик). Клинический диагноз: рак кожи тыльной поверхности правой кисти T1 M0 N0. Проведен курс короткофокусной рентгенотерапии. Суммарная доза 6461 Гр. Спустя 10-12 дней после окончания рентгенотерапии плотность рубца уменьшилась, прекратился зуд.
Осмотрена в ноябре 1995 и феврале 1996 года, чувствует себя удовлетворительно. Неприятных ощущений в области перенесенного ранения кисти не испытывает. На месте ранее имевшегося открытого повреждения кисти пальпаторно определяется мягкий белесоватый плоский рубец эластической консистенции. Регионарные лимфатические узлы без пальпаторных особенностей.
А.В. Мелешевич
Подберём Вам бесплатно нужного врача-специалиста
Комментировать:
Похожие статьи:
Роль вспомогательных факторов в реабилитации больных
Категории: Хирургия кисти, Заболевания и лечение кисти,
В процессе реабилитации необходима содружественная работа хирурга и травматолога поликлиники со специалистами физиотерапии, лечебной физической культуры и цеховым врачом. При стойкой тугоподвижности и..
Вопросы реабилитации после заболеваний и повреждений кисти
Категории: Хирургия кисти, Заболевания и лечение кисти,
Успех реабилитации зависит от своевременного использования всего арсенала средств, предупреждающих осложнения в процессе лечения, и устранения возникших последствий. Реабилитация должна проводиться..
Последствия и исходы заболеваний и повреждений кисти
Категории: Хирургия кисти, Физиология и обследование кисти,
Частота и тяжесть неблагоприятных последствий повреждений и заболеваний кисти находятся в зависимости от осложнений. Поэтому при всех видах повреждений и заболеваний кисти профилактика осложнений должна..
Осложнения заболеваний и повреждений кисти
Категории: Хирургия кисти, Физиология и обследование кисти,
В процессе заживления повреждений кисти нередко наблюдаются различные осложнения, о многих из них уже говорилось в соответствующих разделах. Здесь мы анализируем осложнения, наблюдавшиеся при различных..
Сочетанные и комбинированные открытые повреждения кисти
Категории: Хирургия кисти, Повреждения и травмы кисти и пальцев,
Различные сочетания открытых повреждений кисти составляют 3,3% травм кисти, и число их возрастает за последние годы. В военное время как число, так и разнообразие сочетанных и комбинированных повреждений..
Флегмона кисти
Категории: Хирургия кисти, Панараций и флегмона кисти и пальцев,
Флегмона кисти развивается в результате мелкой производственной или бытовой травмы, широко распространена среди населения, нарушает здоровье и приводит к потере трудоспособности. Однако по частоте..
Пандактилит
Категории: Хирургия кисти, Панараций и флегмона кисти и пальцев,
Пандактилит - наиболее тяжелая разновидность осложнения панариция, проявляющаяся тотальным гнойно-некротическим поражением мягких и плотных структур фаланг пальцев кисти: скелета, сухожильного аппарата,..
Сухожильный панариций I и V пальцев кисти
Категории: Хирургия кисти, Панараций и флегмона кисти и пальцев,
Среди гнойно-воспалительных заболеваний сухожильного аппарата кисти сухожильный панариций I и V пальцев занимает несколько автономное положение. Право на подобную клиническую обособленность в литературе..
Сухожильный панариций II, III и IV пальцев
Категории: Хирургия кисти, Панараций и флегмона кисти и пальцев,
Касаясь технической стороны вопроса хирургического лечения сухожильного панариция, следует помнить, что в гнойной хирургии кисти манипуляции по разъединению или иссечению тканей должны быть предельно..
Сухожильный панариций
Категории: Хирургия кисти, Панараций и флегмона кисти и пальцев,
По статистическим данным, частота встречаемости сухожильного панариция среди других его клинических форм составляет 3,7% (М.И. Лыткин, И.Д. Косачев, 1975). Сухожильный панариций трудно поддается терапии,..