Учебные материалы
Конектбиофарм
Работа
Компании
Реклама от Google
Применение “Остеоматрикса”
Применение биопластических материалов "Остеоматрикс " и "Биоматрикс" в стоматологии, пародонтологии, имплантологии и челюстно-лицевой хирургии
КРАТКАЯ ТЕРМИНОЛОГИЯ
Имплантат (implant, graft) -
1. Лекарственное вещество, протез, или источник радиоактивного вещества, помещенного в тело.
2. В стоматологии – дентальный имплантат – жесткая структура, которая крепится в кости.
Имплантация (от латинского in – в, внутрь и plantatio – сажание) -
1. Прикрепление имбриона к стенке матки.
2. Введение какого-либо вещества внутрь ткани.
3. Хирургическое восстановление или замещение больной ткани здоровой.
Трансплантат (transplantant, graft) - любой орган, ткань или часть тела, используемая для пересадки с целью замены поврежденной части тела.
Трансплантация (от латинского trans – пере и plantatio – сажание) - пересадка органа или ткани.
Аутотрансплантат - трансплантат, пересаживаемый из одной части тела в другую у одного и того же пациента.
Гомотрансплантат/аллотрансплантат (от латинского homo, allo – общее) - трансплантат, пересаживаемый от одного индивидуума другому того же вида.
Гетеротрансплантат/ксенотрансплантат ( от латинского xeno, hetero- чужеродный, отличающийся) - трансплантат, пересаживаемый от одного вида представителю другого.
Остеоиндукция (Urist и Mclean – 1952) - способность материала вызывать: а) остеогенез, б) цементогенез
Все материалы для восстановительной костной хирургии делятся на:
Аутогенные - донором является сам пациент
Аллогенные - донором является другой человек
Ксеногенные - донором является животное, но не человек
Синтетические - в том числе полученные из природных минералов, кораллов.
Разработанные нами биопластические материалы для стоматологии, пародонтологии, имплантологии и челюстно-лицевой хирургии получены из костной ткани животных или человека. Они представляют из себя бесклеточный матрикс, состоящий из костного коллагена 1 и 3-го типов и природного гидроксиаппатита. В этих стоматологических материалах костный матрикс может быть полностью или частично освобожден от минерального компонента и содержать аффинно связанные с матриксом костные сульфатированные гликозаминогликаны (сГАГ).
Коллагеновые волокна являются основными структурными компонентами межклеточного матрикса, который присутствует во всех тканях человека. Синтез коллагена осуществляют несколько типов специализированных клеток – остеобласты в кости, фибробласты в коже и сухожилиях, хондробласты в хрящевой ткани и т.д.
Гидроксиаппатит – минеральный компонент кости, синтезируемый остеоцитами на коллагеновом матриксе.
Сульфатированные гликозоаминогликаны (сГАГ) – линейные полисахаридные полимеры, в физиологических состояниях представлены в виде комплексов с белками – протеогликаны, которые в костной ткани, в свою очередь "захватывают пространство", которое должно стать костью. Костный матрикс зрелой кости содержит коллагены, неколлагеновые белки, гликопротеиды и протеогликаны, в состав последних и входят сГАГ.

СВОЙСТВА КОСТНЫХ ИМПЛАНТАТОВ ДЛЯ СТОМАТОЛОГИИ СЕРИИ "ОСТЕОМАТРИКС"
На протяжении последних лет остеопластический материал "Остеоматрикс" прекрасно зарекомендовал себя в стоматологической практике. Данные о его применении в различных областях медицины широко освещены в научной и клинической литературе. Проблема, активно изучаемая во многих странах мира, наконец-то получила достойное развитие и решение.
Остеоматрикс реально обладает свойствами и основными качествами нативной кости.
1. Поскольку разработанная технология направлена на удаление неколлагеновых белковых компонентов кости и позволяет сохранить естественный костный коллаген, несущий гидроксиаппатит, то неизмененная архитектоника и естественная пористость материала лежат в основе его отличных остеоиндуктивных свойств.
2. Программируемая степень деминерализации материала позволяет открывать участки костного коллагена, на которые можно фиксировать костные сГАГ. Функциональные свойства последних обеспечивают привлечение специфичных для костной ткани белковых комплексов организма и "готовят пространство", которое в дальнейшем перестраивается в кость.
В настоящий момент известно, что помещенный в костный дефект биоматериал ведет себя следующим образом:
- Заполняет костный дефект и поддерживает объем за счет собственной структуры.
- Способствует быстрой васкуляризации имплантата за счет своей пористости и хорошей биоинтеграции.
- Медленно резорбируется макрофагами и остеокластами за счет присутствия в нем в естественном виде костного коллагена и матричного гидроксиаппатита.
- Стимулирует образование кости за счет уникальной композиции естественных компонентов – костного коллагена, гидроксиаппатита и сГАГ.
В завершении каскада вышеперечисленных процессов происходит быстрое ремоделирование вновь сформированной кости, что и требуется в конечном результате при восстановлении костных дефектов.
ПРИМЕНЕНИЕ В СТОМАТОЛОГИИ
Современная оперативная стоматология всё больше внимания уделяет эстетическим и функциональным факторам. Использование регенеративной терапии при дефиците кости является в настоящее время стандартной процедурой. Наиболее часто применяемые методики:
- использование только костного имплантата.
- использование только ауто-трансплантата.
- использование смеси из ауто-трансплантата и костного имплантата.
- использование вышеперечисленных методик в сочетании с мембранами,
- направляющими сетками и шинами.
ОБЩИЕ РЕКОМЕНДАЦИИ ПРИ ПРОВЕДЕНИИ РЕГЕНЕРАТИВНОЙ ТЕРАПИИ
При использовании вышеперечисленных методик общей рекомендацией является наиболее широкое перекрытие места имплантации слизисто-надкостничным лоскутом.
Разрез должен быть максимально удален от места регенерации костной ткани.
Вертикальный разрез производится медиально, что обусловлено анатомическим расположением сосудов.
Лоскут при этом должен быть максимально пассивным.
Избегайте натяжения лоскута при помощи швов, т.к. последующий отек увеличивает напряжение и зачастую приводит к разрывам (используйте послабляющие разрезы).
При подсадках более 1 см3 биоматериала рекомендовано использование дренажей (дренаж следует удалять по истечении суток).
Наилучшие результаты достигаются при использовании монофиломентного шовного материала, т.к. на нем хуже фиксируется микробный налет.
Рекомендации по использованию швов :
Швы, накладываемые после оперативного вмешательства, необходимы для адекватного сопоставления краев раны, обеспечения гемостаза, обеспечения заживления первичным натяжением. Однако швы не предназначены для натягивания и удержания напряженного лоскута. При излишнем затягивании возникают очаги ишемии и некроза. Заживление вторичным натяжением опасно отторжением остеопластического материала, увеличением периода заживления, непредсказуемостью результатов.
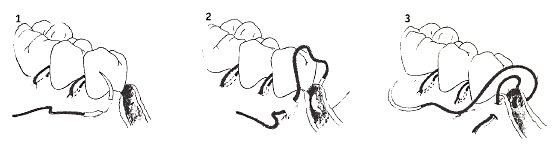
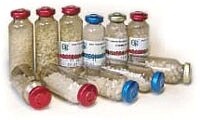
Для проведения регенеративных методик рекомендованы матрацные швы. При использовании мембран применяют вертикальный матрацный шов, т.к. он максимально сопоставляет ткани, смещает лоскуты коронарно, предотвращает инфицирование имплантируемого биоматериала материала (нет контакта между нитью и материалом).
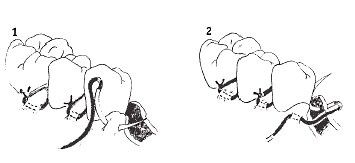
При отсутствии мембраны есть необходимость создать компрессионное действие на материал или сместить лоскут апикально (используют горизонтальный матрацный шов).
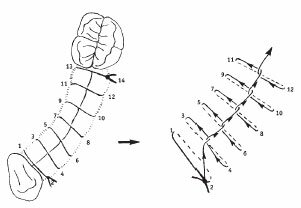
Непрерывные швы необходимы там, где лоскут испытывает большую нагрузку, в области хирургического вмешательства. При протяженности непрерывного замкового шва более трех сантиметров возможно дополнительное наложение узлового шва через каждый сантиметр.
РЕКОМЕНДАЦИИ К ПРИМЕНЕНИЮ В ЧЕЛЮСТНО-ЛИЦЕВОЙ ХИРУРГИИ И ОБЩЕЙ ПРАКТИКЕ
Костная регенерация в челюстно-лицевой хирургии и общей стоматологической практике стала рутинной техникой для большинства врачей, добивающихся прогнозируемых результатов в лечении и восстановлении утраченных функций.
Цели костной пластики (остеопластики):
- восстановление утраченных контуров лицевого скелета.
- профилактика атрофий альвеолярных костей.
- исключение прорастания эпителия в пазухи и каналы.
- стимуляция остеогенеза при переломах.
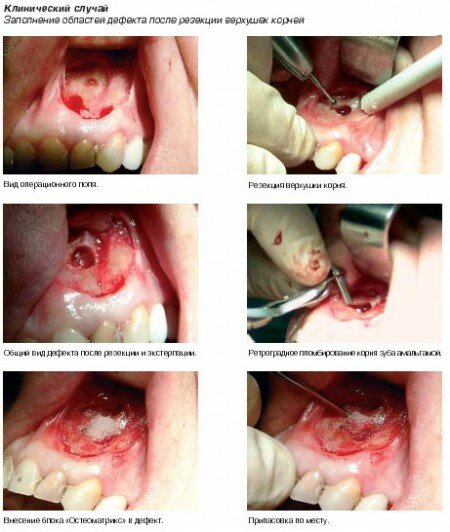
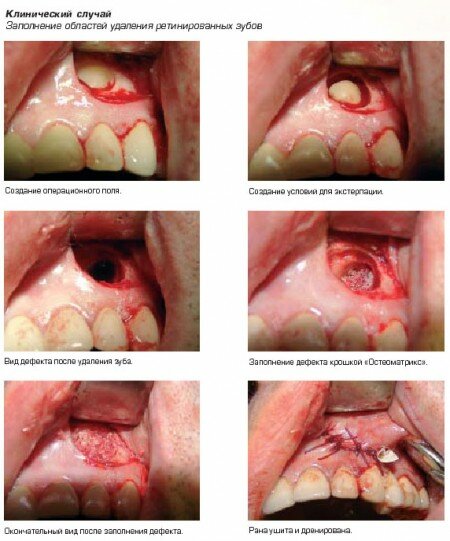
Показания к применению:
- Заполнение дефекта после резекции верхушек корней, после цистоэктамий, после удаления ретинированных зубов.
- Заполнение перфораций гайморовой пазухи и н/ч канала.
- Заполнение лунок корней зубов после экстерпации.
- Заполнение донорских участков кости.
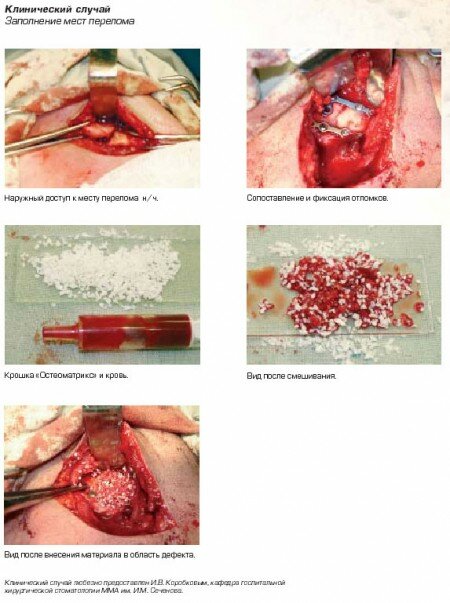
- Заполнение мест перелома.
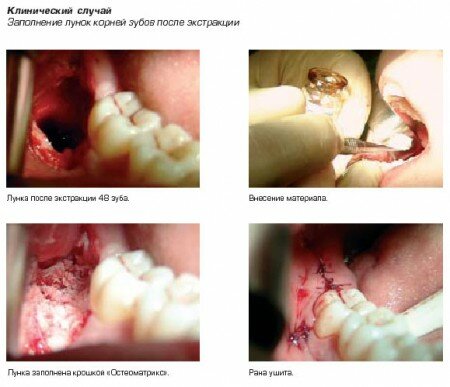
Примечание: если заполнение лунки зуба биопластическим материалом после удаления по каким-либо причинам не произведено, то заполнение возможно произвести только спустя 4-6 недель после экстракции зуба.
ПРИМЕНЕНИЕ В ПАРОДОНТОЛОГИИ
Лечение пародонтита одна из сложнейших задач в стоматологии. Основным условием проведения манипуляций на пародонте является устранение бактериального фактора в области вмешательства и дальнейшего осуществления гигиенических мероприятий как до, так и в постоперационном периоде. Следует всегда помнить, что отсутствие понимания пациентом важности проведения данных мероприятий зачастую сводит на нет усилия врача.
Цели регенеративной терапии.
- восстановление опорного аппарата зубов (кость,связка, цемент корня).
- исключение риска повторного прорастания эпителия в область дефекта.
- сохранение и увеличение срока службы зубов.
- улучшение эстетической ситуации.
Использование или комбинирование методик зависит от размера дефекта и его морфологической картины.
Чем больше дефект, тем сложнее методика или комбинация для его восстановления.
Показания к пременению в пародонтологии
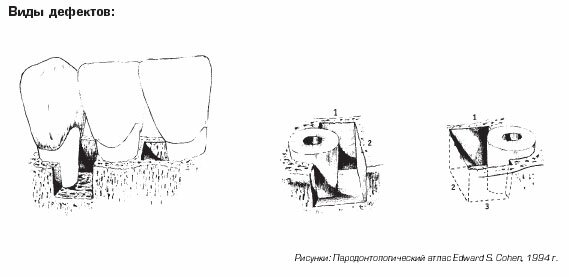
- 3-х стеночный дефект
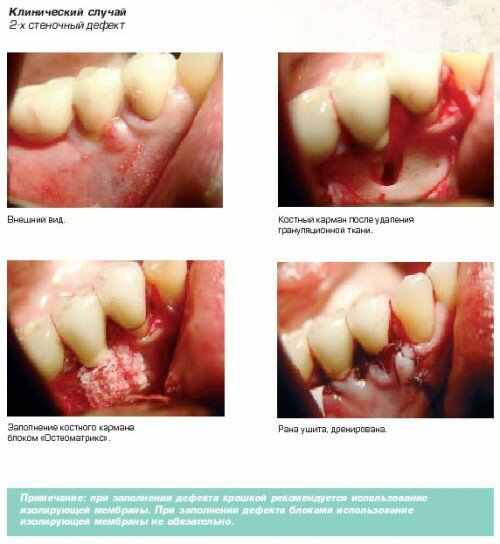
- 2-х стеночный дефект
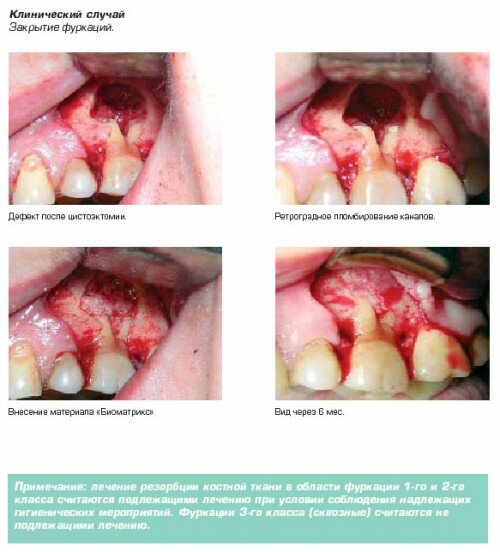
- Закрытие фуркаций
Принцип лечения:
- Заполнение дефекта (костный имплантат, аутокость, смесь)
- Поддержание объема (за счет структуры внесенного материала, свойств используемой мембраны)
- Защита от потери частиц биоматериала (мембрана, тромбоцитарная масса, кровяной сгусток).
- Изоляция от прорастания эпителия (структура материала, структура и свойства изолирующей мембраны).
В качестве изолирующей мембраны оптимально использовать приготовленный из костного коллагена – материал "Биоматрикс", разработанный ООО «Конектбиофарм».
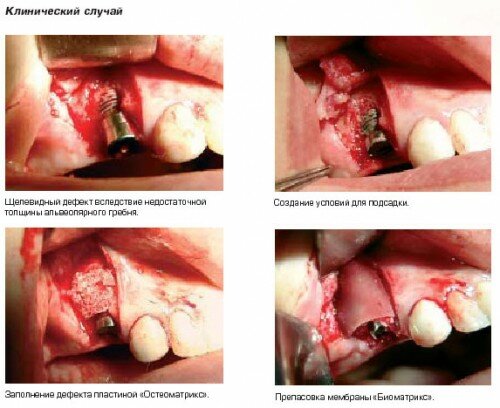
Использование таких мембран существенно повышает биоинтеграцию аугументата за счет его стабилизации и снижения потери из области дефекта. Данные мембраны хорошо удерживают внесенный биоматериал и защищают область дефекта от врастания мягких тканей. Кроме того, они являются эффективным барьером в регулируемой регенерации кости, способствуют последующему заживлению раны и служат каркасом для направленного формирования мягких тканей.
Мембрана должна перекрывать место регенерации – не менее чем 3 мм. В случаях с более сложным морфологическим дефектом требуется дополнительная стабилизация и фиксация мембраны (титановыми или костными гвоздями).
ПРИМЕНЕНИЕ В ИМПЛАНТОЛОГИИ
В настоящее время основное внимание имплантологов направлено на решение задач, связанных с функциональностью имплантатов и эстетикой последующего протезирования.
Более 30% дентальных имплантатов требуют дополнительных мероприятий по регенерации костной ткани во время их установки и 10% – после, в результате постоперационных осложнений.
Показания для применения:
- Регенерация костной ткани при одновременной имплантации.
- Локальная резорбция костной ткани вокруг имплантатов.
- Реконструкция альвеолярных отростков для последующей имплантации и формирования протезного ложа.
- Синус-лифтинг.
- Регенерация костной ткани при немедленной имплантации.
- При синус-лифтинге с немедленной установкой имплантатов.
- При синус-лифтинге с отсроченной установкой имплантатов.
- Формирование протезного ложа.
- Заполнение ограниченной резорбции вокруг имплантата.
Регенерация кости при одновременной имплантации.
Синус-лифтинг или подъем дна гайморовой пазухи – наиболее часто применяемая и отработанная методика в современной имплантологии, производимая в клиниках уже многие годы и необходимая для фиксации дентальных имплантатов.
Время ремоделирования стоматологического биоматериала Остеоматрикс и формирования новой кости:
- Нижняя челюсть 3-5 месяцев
- Верхняя челюсть 6-8 месяцев.
Выбор методики операции:
- При наличии высоты кости менее 5 мм – двухэтапная операция. Дальнейшее вмешательство можно проводить не ранее чем через 6 – 8 месяцев.
- При высоте более 5 мм и достаточной первичной стабилизации – синхронный процесс.
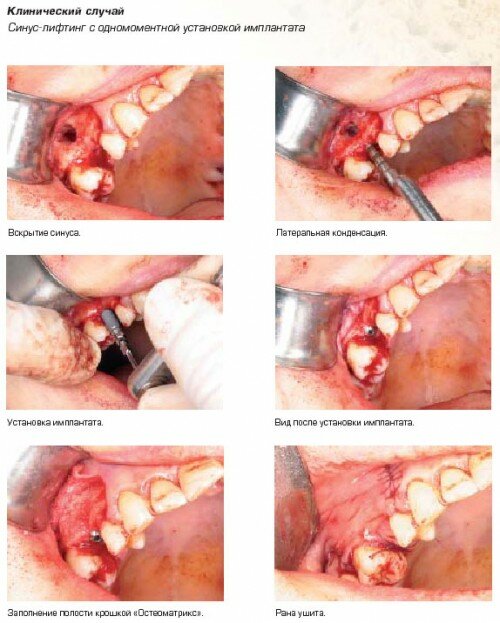
Клинический случай любезно предоставлен К.В. Чудиновым и И.А. Аверьяновым, 2005 г.
При простых вмешательствах для восстановления костной ткани обычно достаточно использование только остеопластического биоматериала «Остеоматрикса».
В случаях с более сложной морфологией дефекта и недостаточной его васкуляризацией, рекомендуется совместное использование биоматериала «Остеоматрикс» с аутогенной костью и дополнительной фиксацией аугументата в области дефекта мембраной.
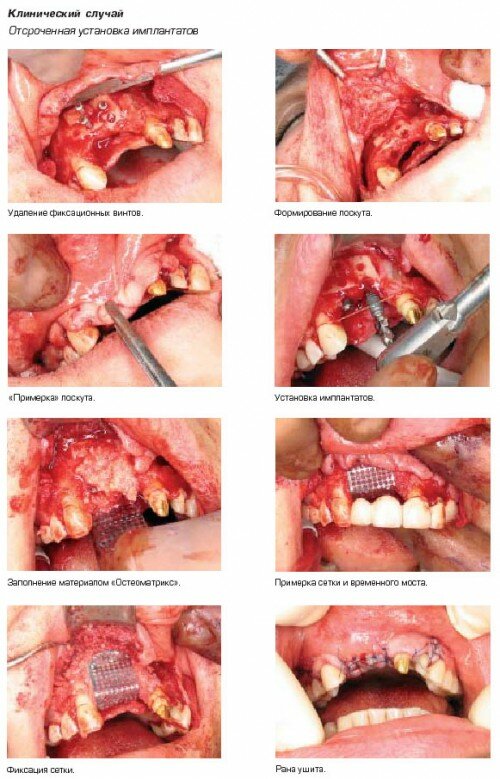
Клинический случай любезно предоставлен К.В. Чудиновым и И.А. Аверьяновым, 2005 г.
ВЕДЕНИЕ РАНЫ
Применение антибиотиков, противовоспалительных препаратов, сопутствующая энзимотерапия ускоряет заживление и предотвращает инфекцию при проведении пародонтологических хирургических операций и различных регенеративных техник.
Приблизительная схема:
За час до операции: Клиндамицин 600 мг перорально. Ибупрофен 400 мг.
После оперативного вмешательства: Клиндамицин 300 мг. Ибупрофен 400 мг. Супрастин 1 таб .
На ночь: Клиндамицин 300 мг. Ибупрофен 400 мг. Супрастин 1 таб.
При болях : кеторал 1мл в/м либо кетанов по 2 таб.
2 - 4-е сутки:
Клиндамицин 300 мг три раза в сутки. Ибупрофен 400 мг. три раза в сутки.
Супрастин (тавегил) 1 таб. два раза (утро-вечер). Вобензим по пять таб. три раза в день.
Дифлюкан 150 мг (на 3-й день однократно).
5-7 день:
Клиндамицин 300 мг. три раза в сутки. Вобензим пять таб. в сутки.
При больших объемах хирургических манипуляций , подсадки костных блоков у пациентов группы риска (пороках сердца, перенесенных имплантаций крупных суставов и т.п.) возможно применение Метронидазола (трихопол) по 1-й таб. три раза в день в течение 3-5 дней.
Гигиенические мероприятия:
1. Обязательная чистка зубов (в операционной области ротовые ванночки).
2. Полоскание или ротовые ванночки хлоргексидин содержащими растворами 1 – 2 минуты. Раствор Амидент разводить 1:1 водой комнатной температуры. Преимуществами данного раствора
является: приятный вкус, отсутствие окрашивания бактериального налета на зубах и яркое дезодорирующее действие, антибактериальное действие.
3. Последующие ротовые ванночки – гелем Гликодес. Пролонгация действия хлоргексидина за счет обволакивающего эффекта и ранозаживляющего действия за счет содержащихся в нем сГАГ.
Снятие швов рекомендуется на 12 – 14-й день.
При соблюдении общих рекомендаций рана заживает первичным натяжением.
Осмотр пациента следует проводить на вторые сутки (исключение – удаление дренажа на следующий день).
СТАНДАРТ КАЧЕСТВА
Уникальные свойства биопластических материалов "ОСТЕОМАТРИКС" и "БИОМАТРИКС" являются следствием естественного источника их происхождения и применения передовых технологий при их изготовлении. Постоянно и тщательно контролируемые процессы забора сырья и изготовления продукции обеспечивают высокий уровень безопасности и стандарта качества данных материалов.
Исходным сырьем для производства ксено материалов "ОСТЕОМАТРИКС" и "БИОМАТРИКС" являются кости конечностей сельскохозяйственных животных. Костный материал поступает на наше производство с государственных предприятий, на которых ведется строгий ветеринарный контроль, обеспечивающий высокий уровень санитарно-эпидемиологической безопасности сырья. Исходным сырьем для производства алло материалов являются донорские ткани человека, поступающие из тканевого банка ЦИТО (Центральный институт травматологии и ортопедии им. Приорова.) при строгом соблюдении юридических и этических стандартов. Каждая серия донорских тканей имеет индивидуальный номер и тщательно проверяется на различные виды вирусов ( ВИЧ-инфекций, гепатита В,С и др.).
В соответствии с запатентованной технологией получения материалов "ОСТЕОМАТРИКС" и "БИОМАТРИКС" костная ткань подвергается многоступенчатой обработке с использованием растворов щелочи, перекиси водорода, хлороформа, спирта и других веществ. Все эти этапы, а также ферментативный гидролиз белков, позволяют получить натуральный костный материал с высокой степенью его очистки. При этом структура костного коллагена животных практически неотличима от коллагена человека (фото). Кроме того, в биопластическом материале "ОСТЕОМАТРИКС", благодаря уникальной технологии, остается сохраненной естественная архитектоника и минерального компонента, и коллагеннового матрикса, что и лежит в основе его ярко выраженных остеоиндуктивных свойств.
В процессе производства биоматериалов "ОСТЕОМАТРИКС" и "БИОМАТРИКС" достигается высокая степень очистки костного коллагена от неколлагеновых белков и других компонентов. Экспериментальные, доклинические и клинические исследования продемонстрировали полное отсутствие у них антигенных свойств и как следствие этого – их высокую биологическую совместимость и последующую биоинтеграцию.
Применение высокоспецифической технологии позволило ввести в состав и "ОСТЕОМАТРИКС"а, и "БИОМАТРИКС"а костные сульфатированные гликозаминогликаны и тем самым обеспечить новый, более высокий уровень качества этих материалов. Доказательством последнего является успешное применение данных биоматериалов во многих областях лечебной практики.
КРАТКАЯ ТЕРМИНОЛОГИЯ
Имплантат (implant, graft) -
1. Лекарственное вещество, протез, или источник радиоактивного вещества, помещенного в тело.
2. В стоматологии – дентальный имплантат – жесткая структура, которая крепится в кости.
Имплантация (от латинского in – в, внутрь и plantatio – сажание) -
1. Прикрепление имбриона к стенке матки.
2. Введение какого-либо вещества внутрь ткани.
3. Хирургическое восстановление или замещение больной ткани здоровой.
Трансплантат (transplantant, graft) - любой орган, ткань или часть тела, используемая для пересадки с целью замены поврежденной части тела.
Трансплантация (от латинского trans – пере и plantatio – сажание) - пересадка органа или ткани.
Аутотрансплантат - трансплантат, пересаживаемый из одной части тела в другую у одного и того же пациента.
Гомотрансплантат/аллотрансплантат (от латинского homo, allo – общее) - трансплантат, пересаживаемый от одного индивидуума другому того же вида.
Гетеротрансплантат/ксенотрансплантат ( от латинского xeno, hetero- чужеродный, отличающийся) - трансплантат, пересаживаемый от одного вида представителю другого.
Остеоиндукция (Urist и Mclean – 1952) - способность материала вызывать: а) остеогенез, б) цементогенез
Все материалы для восстановительной костной хирургии делятся на:
Аутогенные - донором является сам пациент
Аллогенные - донором является другой человек
Ксеногенные - донором является животное, но не человек
Синтетические - в том числе полученные из природных минералов, кораллов.
Разработанные нами биопластические материалы для стоматологии, пародонтологии, имплантологии и челюстно-лицевой хирургии получены из костной ткани животных или человека. Они представляют из себя бесклеточный матрикс, состоящий из костного коллагена 1 и 3-го типов и природного гидроксиаппатита. В этих стоматологических материалах костный матрикс может быть полностью или частично освобожден от минерального компонента и содержать аффинно связанные с матриксом костные сульфатированные гликозаминогликаны (сГАГ).
Коллагеновые волокна являются основными структурными компонентами межклеточного матрикса, который присутствует во всех тканях человека. Синтез коллагена осуществляют несколько типов специализированных клеток – остеобласты в кости, фибробласты в коже и сухожилиях, хондробласты в хрящевой ткани и т.д.
Гидроксиаппатит – минеральный компонент кости, синтезируемый остеоцитами на коллагеновом матриксе.
Сульфатированные гликозоаминогликаны (сГАГ) – линейные полисахаридные полимеры, в физиологических состояниях представлены в виде комплексов с белками – протеогликаны, которые в костной ткани, в свою очередь "захватывают пространство", которое должно стать костью. Костный матрикс зрелой кости содержит коллагены, неколлагеновые белки, гликопротеиды и протеогликаны, в состав последних и входят сГАГ.


СВОЙСТВА КОСТНЫХ ИМПЛАНТАТОВ ДЛЯ СТОМАТОЛОГИИ СЕРИИ "ОСТЕОМАТРИКС"
На протяжении последних лет остеопластический материал "Остеоматрикс" прекрасно зарекомендовал себя в стоматологической практике. Данные о его применении в различных областях медицины широко освещены в научной и клинической литературе. Проблема, активно изучаемая во многих странах мира, наконец-то получила достойное развитие и решение.
Остеоматрикс реально обладает свойствами и основными качествами нативной кости.
1. Поскольку разработанная технология направлена на удаление неколлагеновых белковых компонентов кости и позволяет сохранить естественный костный коллаген, несущий гидроксиаппатит, то неизмененная архитектоника и естественная пористость материала лежат в основе его отличных остеоиндуктивных свойств.
2. Программируемая степень деминерализации материала позволяет открывать участки костного коллагена, на которые можно фиксировать костные сГАГ. Функциональные свойства последних обеспечивают привлечение специфичных для костной ткани белковых комплексов организма и "готовят пространство", которое в дальнейшем перестраивается в кость.
В настоящий момент известно, что помещенный в костный дефект биоматериал ведет себя следующим образом:
- Заполняет костный дефект и поддерживает объем за счет собственной структуры.
- Способствует быстрой васкуляризации имплантата за счет своей пористости и хорошей биоинтеграции.
- Медленно резорбируется макрофагами и остеокластами за счет присутствия в нем в естественном виде костного коллагена и матричного гидроксиаппатита.
- Стимулирует образование кости за счет уникальной композиции естественных компонентов – костного коллагена, гидроксиаппатита и сГАГ.
В завершении каскада вышеперечисленных процессов происходит быстрое ремоделирование вновь сформированной кости, что и требуется в конечном результате при восстановлении костных дефектов.
ПРИМЕНЕНИЕ В СТОМАТОЛОГИИ
Современная оперативная стоматология всё больше внимания уделяет эстетическим и функциональным факторам. Использование регенеративной терапии при дефиците кости является в настоящее время стандартной процедурой. Наиболее часто применяемые методики:
- использование только костного имплантата.
- использование только ауто-трансплантата.
- использование смеси из ауто-трансплантата и костного имплантата.
- использование вышеперечисленных методик в сочетании с мембранами,
- направляющими сетками и шинами.
ОБЩИЕ РЕКОМЕНДАЦИИ ПРИ ПРОВЕДЕНИИ РЕГЕНЕРАТИВНОЙ ТЕРАПИИ
При использовании вышеперечисленных методик общей рекомендацией является наиболее широкое перекрытие места имплантации слизисто-надкостничным лоскутом.
Разрез должен быть максимально удален от места регенерации костной ткани.
Вертикальный разрез производится медиально, что обусловлено анатомическим расположением сосудов.
Лоскут при этом должен быть максимально пассивным.
Избегайте натяжения лоскута при помощи швов, т.к. последующий отек увеличивает напряжение и зачастую приводит к разрывам (используйте послабляющие разрезы).
При подсадках более 1 см3 биоматериала рекомендовано использование дренажей (дренаж следует удалять по истечении суток).
Наилучшие результаты достигаются при использовании монофиломентного шовного материала, т.к. на нем хуже фиксируется микробный налет.
Рекомендации по использованию швов :
Швы, накладываемые после оперативного вмешательства, необходимы для адекватного сопоставления краев раны, обеспечения гемостаза, обеспечения заживления первичным натяжением. Однако швы не предназначены для натягивания и удержания напряженного лоскута. При излишнем затягивании возникают очаги ишемии и некроза. Заживление вторичным натяжением опасно отторжением остеопластического материала, увеличением периода заживления, непредсказуемостью результатов.

Для проведения регенеративных методик рекомендованы матрацные швы. При использовании мембран применяют вертикальный матрацный шов, т.к. он максимально сопоставляет ткани, смещает лоскуты коронарно, предотвращает инфицирование имплантируемого биоматериала материала (нет контакта между нитью и материалом).

При отсутствии мембраны есть необходимость создать компрессионное действие на материал или сместить лоскут апикально (используют горизонтальный матрацный шов).

Непрерывные швы необходимы там, где лоскут испытывает большую нагрузку, в области хирургического вмешательства. При протяженности непрерывного замкового шва более трех сантиметров возможно дополнительное наложение узлового шва через каждый сантиметр.
РЕКОМЕНДАЦИИ К ПРИМЕНЕНИЮ В ЧЕЛЮСТНО-ЛИЦЕВОЙ ХИРУРГИИ И ОБЩЕЙ ПРАКТИКЕ
Костная регенерация в челюстно-лицевой хирургии и общей стоматологической практике стала рутинной техникой для большинства врачей, добивающихся прогнозируемых результатов в лечении и восстановлении утраченных функций.
Цели костной пластики (остеопластики):
- восстановление утраченных контуров лицевого скелета.
- профилактика атрофий альвеолярных костей.
- исключение прорастания эпителия в пазухи и каналы.
- стимуляция остеогенеза при переломах.

Показания к применению:
- Заполнение дефекта после резекции верхушек корней, после цистоэктамий, после удаления ретинированных зубов.
- Заполнение перфораций гайморовой пазухи и н/ч канала.
- Заполнение лунок корней зубов после экстерпации.
- Заполнение донорских участков кости.
- Заполнение мест перелома.


Примечание: если заполнение лунки зуба биопластическим материалом после удаления по каким-либо причинам не произведено, то заполнение возможно произвести только спустя 4-6 недель после экстракции зуба.

ПРИМЕНЕНИЕ В ПАРОДОНТОЛОГИИ
Лечение пародонтита одна из сложнейших задач в стоматологии. Основным условием проведения манипуляций на пародонте является устранение бактериального фактора в области вмешательства и дальнейшего осуществления гигиенических мероприятий как до, так и в постоперационном периоде. Следует всегда помнить, что отсутствие понимания пациентом важности проведения данных мероприятий зачастую сводит на нет усилия врача.
Цели регенеративной терапии.
- восстановление опорного аппарата зубов (кость,связка, цемент корня).
- исключение риска повторного прорастания эпителия в область дефекта.
- сохранение и увеличение срока службы зубов.
- улучшение эстетической ситуации.
Использование или комбинирование методик зависит от размера дефекта и его морфологической картины.
Чем больше дефект, тем сложнее методика или комбинация для его восстановления.
Показания к пременению в пародонтологии
- 3-х стеночный дефект
- 2-х стеночный дефект
- Закрытие фуркаций



Принцип лечения:
- Заполнение дефекта (костный имплантат, аутокость, смесь)
- Поддержание объема (за счет структуры внесенного материала, свойств используемой мембраны)
- Защита от потери частиц биоматериала (мембрана, тромбоцитарная масса, кровяной сгусток).
- Изоляция от прорастания эпителия (структура материала, структура и свойства изолирующей мембраны).
В качестве изолирующей мембраны оптимально использовать приготовленный из костного коллагена – материал "Биоматрикс", разработанный ООО «Конектбиофарм».

Использование таких мембран существенно повышает биоинтеграцию аугументата за счет его стабилизации и снижения потери из области дефекта. Данные мембраны хорошо удерживают внесенный биоматериал и защищают область дефекта от врастания мягких тканей. Кроме того, они являются эффективным барьером в регулируемой регенерации кости, способствуют последующему заживлению раны и служат каркасом для направленного формирования мягких тканей.
Мембрана должна перекрывать место регенерации – не менее чем 3 мм. В случаях с более сложным морфологическим дефектом требуется дополнительная стабилизация и фиксация мембраны (титановыми или костными гвоздями).
ПРИМЕНЕНИЕ В ИМПЛАНТОЛОГИИ
В настоящее время основное внимание имплантологов направлено на решение задач, связанных с функциональностью имплантатов и эстетикой последующего протезирования.
Более 30% дентальных имплантатов требуют дополнительных мероприятий по регенерации костной ткани во время их установки и 10% – после, в результате постоперационных осложнений.
Показания для применения:
- Регенерация костной ткани при одновременной имплантации.
- Локальная резорбция костной ткани вокруг имплантатов.
- Реконструкция альвеолярных отростков для последующей имплантации и формирования протезного ложа.
- Синус-лифтинг.
- Регенерация костной ткани при немедленной имплантации.
- При синус-лифтинге с немедленной установкой имплантатов.
- При синус-лифтинге с отсроченной установкой имплантатов.
- Формирование протезного ложа.
- Заполнение ограниченной резорбции вокруг имплантата.
Регенерация кости при одновременной имплантации.
Синус-лифтинг или подъем дна гайморовой пазухи – наиболее часто применяемая и отработанная методика в современной имплантологии, производимая в клиниках уже многие годы и необходимая для фиксации дентальных имплантатов.
Время ремоделирования стоматологического биоматериала Остеоматрикс и формирования новой кости:
- Нижняя челюсть 3-5 месяцев
- Верхняя челюсть 6-8 месяцев.
Выбор методики операции:
- При наличии высоты кости менее 5 мм – двухэтапная операция. Дальнейшее вмешательство можно проводить не ранее чем через 6 – 8 месяцев.
- При высоте более 5 мм и достаточной первичной стабилизации – синхронный процесс.

Клинический случай любезно предоставлен К.В. Чудиновым и И.А. Аверьяновым, 2005 г.
При простых вмешательствах для восстановления костной ткани обычно достаточно использование только остеопластического биоматериала «Остеоматрикса».
В случаях с более сложной морфологией дефекта и недостаточной его васкуляризацией, рекомендуется совместное использование биоматериала «Остеоматрикс» с аутогенной костью и дополнительной фиксацией аугументата в области дефекта мембраной.

Клинический случай любезно предоставлен К.В. Чудиновым и И.А. Аверьяновым, 2005 г.
ВЕДЕНИЕ РАНЫ
Применение антибиотиков, противовоспалительных препаратов, сопутствующая энзимотерапия ускоряет заживление и предотвращает инфекцию при проведении пародонтологических хирургических операций и различных регенеративных техник.
Приблизительная схема:
За час до операции: Клиндамицин 600 мг перорально. Ибупрофен 400 мг.
После оперативного вмешательства: Клиндамицин 300 мг. Ибупрофен 400 мг. Супрастин 1 таб .
На ночь: Клиндамицин 300 мг. Ибупрофен 400 мг. Супрастин 1 таб.
При болях : кеторал 1мл в/м либо кетанов по 2 таб.
2 - 4-е сутки:
Клиндамицин 300 мг три раза в сутки. Ибупрофен 400 мг. три раза в сутки.
Супрастин (тавегил) 1 таб. два раза (утро-вечер). Вобензим по пять таб. три раза в день.
Дифлюкан 150 мг (на 3-й день однократно).
5-7 день:
Клиндамицин 300 мг. три раза в сутки. Вобензим пять таб. в сутки.
При больших объемах хирургических манипуляций , подсадки костных блоков у пациентов группы риска (пороках сердца, перенесенных имплантаций крупных суставов и т.п.) возможно применение Метронидазола (трихопол) по 1-й таб. три раза в день в течение 3-5 дней.
Гигиенические мероприятия:
1. Обязательная чистка зубов (в операционной области ротовые ванночки).
2. Полоскание или ротовые ванночки хлоргексидин содержащими растворами 1 – 2 минуты. Раствор Амидент разводить 1:1 водой комнатной температуры. Преимуществами данного раствора
является: приятный вкус, отсутствие окрашивания бактериального налета на зубах и яркое дезодорирующее действие, антибактериальное действие.
3. Последующие ротовые ванночки – гелем Гликодес. Пролонгация действия хлоргексидина за счет обволакивающего эффекта и ранозаживляющего действия за счет содержащихся в нем сГАГ.
Снятие швов рекомендуется на 12 – 14-й день.
При соблюдении общих рекомендаций рана заживает первичным натяжением.
Осмотр пациента следует проводить на вторые сутки (исключение – удаление дренажа на следующий день).
СТАНДАРТ КАЧЕСТВА
Уникальные свойства биопластических материалов "ОСТЕОМАТРИКС" и "БИОМАТРИКС" являются следствием естественного источника их происхождения и применения передовых технологий при их изготовлении. Постоянно и тщательно контролируемые процессы забора сырья и изготовления продукции обеспечивают высокий уровень безопасности и стандарта качества данных материалов.
Исходным сырьем для производства ксено материалов "ОСТЕОМАТРИКС" и "БИОМАТРИКС" являются кости конечностей сельскохозяйственных животных. Костный материал поступает на наше производство с государственных предприятий, на которых ведется строгий ветеринарный контроль, обеспечивающий высокий уровень санитарно-эпидемиологической безопасности сырья. Исходным сырьем для производства алло материалов являются донорские ткани человека, поступающие из тканевого банка ЦИТО (Центральный институт травматологии и ортопедии им. Приорова.) при строгом соблюдении юридических и этических стандартов. Каждая серия донорских тканей имеет индивидуальный номер и тщательно проверяется на различные виды вирусов ( ВИЧ-инфекций, гепатита В,С и др.).
В соответствии с запатентованной технологией получения материалов "ОСТЕОМАТРИКС" и "БИОМАТРИКС" костная ткань подвергается многоступенчатой обработке с использованием растворов щелочи, перекиси водорода, хлороформа, спирта и других веществ. Все эти этапы, а также ферментативный гидролиз белков, позволяют получить натуральный костный материал с высокой степенью его очистки. При этом структура костного коллагена животных практически неотличима от коллагена человека (фото). Кроме того, в биопластическом материале "ОСТЕОМАТРИКС", благодаря уникальной технологии, остается сохраненной естественная архитектоника и минерального компонента, и коллагеннового матрикса, что и лежит в основе его ярко выраженных остеоиндуктивных свойств.
В процессе производства биоматериалов "ОСТЕОМАТРИКС" и "БИОМАТРИКС" достигается высокая степень очистки костного коллагена от неколлагеновых белков и других компонентов. Экспериментальные, доклинические и клинические исследования продемонстрировали полное отсутствие у них антигенных свойств и как следствие этого – их высокую биологическую совместимость и последующую биоинтеграцию.
Применение высокоспецифической технологии позволило ввести в состав и "ОСТЕОМАТРИКС"а, и "БИОМАТРИКС"а костные сульфатированные гликозаминогликаны и тем самым обеспечить новый, более высокий уровень качества этих материалов. Доказательством последнего является успешное применение данных биоматериалов во многих областях лечебной практики.