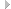Учебные материалы
Реклама
Конектбиофарм
Работа
Компании
Сочетания и последовательность развития синдромов остеохондроза
Если бы заболевание поэтапно прогрессировало без адаптации со стороны организма, без средовых и активных терапевтических влияний, можно было бы представить схематический маршрут заболевания с последовательным развитием определенных синдромов.
Нейрохирурги, опирающиеся на представления о компрессионно-корешковой сущности заболевания, представляют указанный схематический посиндромный маршрут следующим образом: люмбальгия или люмбаго — монорадикулярный, полирадикулярный кауда-синдром (Кенц В.В. и соавт., 1961; Старо-войт В.В., 1963; Оглезнев К.Я., 1964; Эсперов Б.Н., 1964; Шулъман Х.М., 1965). Такая последовательность особенно характерна для патологии верхнепоясничных дисков. В анамнезе большинства больных, поступивших по поводу сдавления конского хвоста, нетрудно выявить перечисленные этапы. Эта схема остается действительной и для тех пациентов, которые при указанном развитии синдромов остановились на стадии поли- или монорадикулярной. Однако вовлечение корешков — явление не универсальное при остеохондрозе, а среди той трети больных, у которых корешковая патология и обнаруживается, страдания часто больше определяются другими синдромами.
Другие, некорешковые проявления в области больной руки, ноги или головы нередко предшествуют корешковым. Так, М.К.Бротман (1975) отметил начало заболевания с симптомов вегетативного характера в 63,3%. F.Elliot (1944) обнаруживал болезненные мышечно-дистрофические изменения задолго до развития корешковой патологии. Это также касается и вегетативно-сосудистых проявлений, периартрозов и других некорешковых нарушений.
Поэтому приведенный выше маршрут — лишь схема, притом верная только для небольшой части больных. Несомненно универсальной в этой схеме является ее первая часть: начало с поясничных или шейных болей. Почти в половине случаев дебют острый (люмбаго). По типу же люмбальгии более часто начинаются последующие обострения. И те, и другие поясничные боли могут также начаться на фоне длительного дискомфорта в области поясницы («немощная спина» по Hanraets P., 1959, нестабильность позвоночника). Согласно наблюдениям нашего сотрудника Ф.А.Хабирова (1977), развертывание синдрома поясничных болей, в которых преобладает мышечный компонент патогенеза, относительно медленное. Протекают они более продолжительно (в среднем 12 дней), чем остро начинающиеся дискогенные приступы. Не будучи столь жестокими, как дискогенное люмбаго, мышечные люмбальгии появляются в более молодом возрасте весьма часто — в среднем 7 раз в год. Чисто дискогенные поясничные боли—в среднем 1 раз в 3 года. На шейном уровне очередное обострение чаще начинается не с острой, а с подострой цервикальгии.
Уже после первого шуба поясничных или шейных болей объективное исследование в период ремиссии выявляет ряд признаков, отличающих больного с резидуальными явлениями после любого синдрома от здорового. Это клинически, рентгенологически и электромиографически выявляемые признаки блока в пораженном сегменте. Еще долго после завершившегося по субъективным данным обострения глубокая и интенсивная пальпация обнаруживает асимметричную болезненность зон пораженных межпозвонковых суставов. На поясничном уровне после второго и, особенно, третьего шуба меняется картина в области как поясницы, так и ноги. Блок пораженного сегмента формируется уже как ишиальгический сколиоз, который при детальном изучении выявлялся в нашей клинике в 50-96% случаев. Имевшийся во время шуба фиксированный кифоз сглаживается к периоду ремиссии в 59% (при III стадии грыжи — лишь в 40%). Фиксированный же гиперлордоз к началу ремиссии остается у всех больных с этим видом позвоночной деформации. Типичные болевые точки, определявшиеся во время шуба, остаются в паравертебральных зонах в 10%, а в области подвздошно-поясничных и подвздошно-крестцовых связок — в 16%.
Таким образом, и в период ремиссии нейроостеофибротический компонент вертебрального синдрома, пусть и безболевой, остается весьма устойчивым как на поясничном, так и на шейном уровнях. Проявления нейроостеофиброза в зоне ноги или руки, как правило, перестают выявляться при нефорсированном активном или пассивном удлинении мышц и других тканей, т.е. при вызывании симптомов растяжения. Пальпаторно же болезненность исчезает не всегда. Так, она остается в месте прикрепления грушевидной мышцы к большому вертелу в 5%, в месте перехода икроножной мышцы в ахиллово сухожилие у 6% тех, у кого указанные точки выявлялись в остром периоде.
Значительно чаще сохраняются болезненными места начала икроножной мышцы в подколенной ямке: у 100% лиц с крампи и у 10% без них. Как уже упоминалось, особенно выраженными явления нейроостеофиброза бывают у лиц с дневными крампи. После того, как отзвучали острые явления остеохондроза, о себе начинают заявлять признаки функциональной недостаточности мышц голеней (Иваничев Г.А., 1975) и статической деформации стоп (Остапчук А.Д., 1969). При шейном остеохондрозе часто остаются болезненными точки позвоночной артерии, клювовидного отростка, плечелучевой мышцы. Особенно упорными в период ремиссии сохраняются вегетативно-сосудистые нарушения. По нашим данным, изменения кожной температуры на ноге остаются в 46%, хуже при этом нормализация происходит при дистальной гипертермии. Довольно часто обнаруживаются вегетативного характера гипо- или гиперестезии в квадрантных зонах, иногда не сплошным полем, а «пятнами». Явления нейроостеофиброза, вегетативно-сосудистые нарушения в период ремиссии хотя и выражены слабо, но претерпевают динамику в связи с соблюдаемым режимом, профилактическим лечением и пр.
Если вслед за ремиссией остро или подостро развивается картина корешковой компрессии, явления нейроостеофиброза отступают на второй план, а сосудистые нарушения усиливаются. Однако динамика определяется множеством внекорешковых факторов или же корешковых, но по соседству. Так, например, известно, что при грыже диска Ly-S| ахиллов и подошвенный рефлексы выпадают весьма рано вследствие компрессии корешка S|. Когда же этот корешок поражается «по соседству», в частности, в порядке дислокации в случаях грыжи L|y-v, динамика оказывается иной. Сначала при этом угнетается более «ранимый» подошвенный рефлекс и лишь затем наступает черед ахиллова. Такую последовательность М.К.Бротман (1975) наблюдал в 35%.
Одна весьма общая черта корешково-компрессионных явлений — темп начального этапа как прогрессирования, так и регрессирования. Нарастание идет особенно быстро в случаях врожденной узости каналов (позвоночного, межпозвонкового отверстия, рецессусов), большой величины и плотности грыж и при присоединяющихся травмах и переохлаждении. Особое значение, в силу бурной динамики, а также учитывая оперативные находки, придают дисциркуляторным нарушениям в корешках (LoveJ., 1949; Verbiest H., 1959).
Развертывание кауда-синдрома наиболее часто происходит в течение 1-3 суток. Пароксизмально возникающие обострения наблюдаются и при «перемежающейся хромоте корешков конского хвоста» (Brisch H. etal., 1964; Kavanaugh G. et ai, 1968). Отмечают и нередкое длительное прогрессирование — в течение полугода и даже года (Бротман М.К., 1975).
Также и обратная динамика корешковых расстройств после хирургической декомпрессии или своевременно начатой тракционной терапии характеризуется определенным темпом. Это касается, однако, лишь симптомов раздражения, тогда как снижение чувствительности, мышечные гипотрофии и гипорефлексии — консервативные признаки заболевания. Напомним одну черту течения корешковых симптомов после оперативной декомпрессии: явления корешкового раздражения исчезают в послеоперационном периоде довольно часто — до 90% с тем, чтобы позже, с развитием перидурального рубцевания вновь усилиться к концу первого года, когда отсутствие тех же явлений раздражения отмечается уже только у 64% (Зайцев Е.П., 1971; Дривотинов Б.В., 1973). Авторы, наблюдавшие более быстрое восстановление рефлекторных расстройств, чем корешковых, видимо, брали в расчет преимущественно корешковые явления выпадения, а не раздражения или случаи, когда полная декомпрессия не была достигнута (Юмашев Г. К., Фурман М.Е., Филатов В.А., 1967).
Медленную динамику, в частности послеоперационную, претерпевают вегетативно-сосудистые сдвиги. Восстановление тонуса крупных сосудов после операции происходит лишь через 4-12 месяцев (Reischauer F., 1958; Савельев А.А. и соавт., 1962; Knutsson F., 1962; Эсперов Б.Н., Алексеев Н.И., 1964; Сваровская В.И., Мотов В.П., 1966; Spanos N., Andrew J., 1966; Липунова П.В., 1969; Курец А.А., 1970; Шустин В.А., Панюшкин A.M., 1985 и др.). Не без связи с вегетативно-сосудистыми расстройствами находятся и присоединяющиеся по ходу лечения у достаточного количества больных психопатологические симптомы. В.А.Миненков (1975) выявлял их особенно часто при хронически-рецидивирующем течении, когда по ходу частых обострений присоединялись все новые синдромы и симптомы остеохондроза. Но и во время первого шуба иногда имели место фобичес-кие, тревожные нарушения или гипосомния. Здесь нельзя не указать на упомянутые суждения В.К.Хорошко (1932) и G.Saker (1952) об отношении вегетативной нервной системы к патогенезу данного заболевания.
В известной связи с динамикой вегетативных расстройств, видимо, находится и динамика ишемической патологии спинного мозга. О рефлекторно-вазомоторном компоненте их говорилось уже выше. У больного, у которого в будущем разовьется спинальный инсульт, первые обострения заболевания протекают как обычный «дискогенный радикулит». По данным Д.К.Богородинского с соавт. (1969), среди 75 больных парализующим ишиасом заболевание чаще начиналось с люмбальгии, а в 18 наблюдениях — сразу с корешкового болевого синдрома. У 48 больных с развитием паралича боль прекращалась, а у 27 — заметно уменьшалась. В половине наблюдений параличу предшествовали преходящие парезы — миелогенная перемежающаяся хромота спинного мозга. Будет ли развиваться спинальный процесс как миелопатия подостро или как инсульт, зависит как от врожденных и приобретенных позвоночных факторов, так и, в особенности, от факторов сосудистых. При «первичных» миелопатиях, при которых сосудистый, а не вертебральный фактор является ведущим, течение более тяжелое (Шакуров Р.Ш., 1974).
Декомпенсация в форме сосудистой спинальной катастрофы может быть одной из стадий заболевания, если аномалия поясничного отдела позвоночника сочетается с аномалией спинальных сосудов, в частности, с артериовенозной аневризмой. Так, например, В.И.Корниенко и соавт. (1972) описывают 30-летнюю больную с врожденной деформацией Liv позвонка. Уже с 15 лет она испытывала поясничные боли при физических нагрузках, постепенно изменялась походка. В 23 года — поясничный прострел с потерей сознания в момент наклона вперед. Судороги в ногах и боли в левой ноге исчезали после консервативного лечения, но через полгода стала развиваться прогредиентная картина поражения конского хвоста. Была обнаружена кровь в ликворе. Аортогра-фия выявила большую артериовенозную спинальную аневризму на пояснично-крестцовом уровне, кровоснабжавшуюся из левой подвздошной и поясничной артерий.
Присоединение новых и новых, чаще некомпрессионных симптомов после третьего-четвертого обострения является правилом. Общая динамика многих рефлекторных нейродистрофических и миотонических синдромов была представлена в связи с изложением миоадаптивных синдромов. Лечение, как правило, оказывается эффективным лишь по отношению к отдельным из них, и правильный подбор лечебных комплексов требует большого врачебного мастерства. Затем, к пятому-шестому десятилетиям жизни, картина становится все монотоннее и, наконец, с уменьшением общей физической активности, повышением болевого порога, с достаточным стажем адаптивных процессов заболевание сходит на нет.
Каждый из описанных синдромов по ходу может видоизменяться и протекать по-различному в связи с определенными сопутствующими заболеваниями. Так, нашим сотрудником (Авербух Э.М., 1971) было показано, что у больных с ампутированной нижней конечностью заболевание в 31% дебютирует болями не в пояснице, а в ноге. При этом боли на первых порах врачами нередко принимаются за фантомные. Лишь в последующем, когда присоединяется люмбальгия, а боли в культе усиливаются и ослабевают вместе с болями в пояснице, ретроградно оценивается и характер дебюта.
Для понимания течения остеохондроза и его синдромов важен и учет сопутствующего заболевания внутренних органов. В частности, тонические реакции со стороны грушевидной мышцы, как и дефанс вообще, обнаруживают зависимость от темпа развития заболевания органов малого таза. Синдром грушевидной мышцы, как было показано в нашей клинике, не развивается при фибромиомах матки и других медленно текущих заболеваниях, но встречается часто при воспалительных заболеваниях в малом тазу (Кухнина Т.М., 1977; Шарапов В.Я., 1978). Особенно же выраженные мышечнотонические реакции развиваются у больных с церебральной патологией, тогда как висцеральная способствует больше развитию вазомоторного компонента синдромов остеохондроза.
Разнообразие развивающихся синдромов, равно как и тяжесть, темп и ритмика развития заболевания, определяется, естественно, и внешними условиями. М.А.Фарбер (1975) объясняет воспалительный и аллергически-воспалительный характер оболочечно-корешкового процесса и соответствующие особенности течения заболевания влиянием метеорологических факторов. Так, в условиях Прибалтики и Ленинградской области обострения чаще регистрируются осенью (28%) и весной (27%), реже летом (20%) в связи с переохлаждением. Пневмомиело-дискографические исследования, проведенные Н.А.Чудновским и Л.А.Бородиной (1973), показали, что обострения корешкового процесса в 43% обусловлены не грыжей диска. Они возникали под влиянием переохлаждения чаще всего через 3-5 лет после начала заболевания.
Оценивать динамику клинических синдромов без учета средовых факторов — это значит погрузиться в чистейшую метафизику. Одного «внутреннего развития» синдромов не бывает. Присоединение фактора охлаждения, перегревания, интоксикации, общей инфекции, любого существенного внешнего воздействия может изменить течение заболевания. Выше мы указали на усугубляющее влияние интоксикации фтором. Проявления остеохондроза, в частности, синдром позвоночной артерии у больных алкоголизмом, во II стадии приобретают или хронически-прогредиентное, или замедленно-регредиентное течение с выраженными миофиксационными и вегетативными проявлениями. Синдром позвоночной артерии, равно как и цервикобрахиальгия, появляется после дебюта остеохондроза в два раза быстрее, чем у больных остеохондрозом без алкоголизма.
К основной триаде синдрома (головная боль, кохлеовестибулярные и зрительные нарушения) часто присоединяются атактические, бульварные, тригеми-нальные и гипоталамические расстройства, включая расстройства влечения, терморегуляции, а также гипостеничеcкие, сенестопатически-ипохондрические симптомы, кризы смешанного характера (Бохан НА., 1988).
Нерациональное грязелечение, перегревание «переключает» синдромологию на преимущественно вегетативное направление (наблюдения Бротмана М.К., 1975), а травматическое повреждение опорно-двигательного аппарата в соответствующей квадрантной зоне переводит вазоспастику в вазодилатацию, делая, по нашим наблюдениям, течение вегетативных расстройств упорным и продолжительным. Под влиянием перепадов температуры окружающей среды первый приступ люмбаго может провоцироваться чаще при преобладании мышечного компонента в патогенезе синдрома. При очередных обострениях охлаждение одинаково значимо при всех вариантах люмбаго. Охлаждение, весомое как провоцирующий фактор, не определяет продолжительность и тяжесть шуба.
То же касается обострения корешковых болей под влиянием тепла у лиц с дисциркуляторными корешковыми нарушениями. Влияние погодных факторов осуществляется, по всей вероятности, через супрасегментарные механизмы, через нарушение баланса тонической и фазической моторно-вегетативной системы. Согласно В.В.Скупченко (1991), балансирование этих систем происходит во времени, биоритмический процесс течет по типу нейродинамических часов или маятника. Сбои в балансе нарушают энергообеспечение в медленных и быстрых мышцах соответственно через аэробный и анаэробный гликолиз и через энергообеспечение висцеральных систем. Автор рассматривает фазотонный механизм как нейродинамический генератор, суперпейсмекер.
В формировании синдромов участвуют не только неблагоприятные эндо- и экзогенные факторы, но и лечебные воздействия и сроки их применения. Выше упоминалось о более частых обострениях у женщин, реже обращающихся к врачу по поводу остеохондроза сравнительно с мужчинами, а также о значении сроков госпитализации. Эти сроки оказывают влияние не только на продолжительность, но и качество обострений. Так, например, при поздней госпитализации формируются более упорный ишиальгический сколиоз и миоадаптивные синдромы.
Все приведенные особенности течения должны быть учтены при наблюдении за больным остеохондрозом как в целях профилактики обострений и коррекции лечебного процесса, так, в идеале, и для прогноза.
Можно сделать общее заключение о неблагоприятности прогноза в смысле тяжести течения и недостаточной компенсации тогда, когда развиваются компрессионные корешковые или спинальные синдромы на фоне стеноза внутрипозвоночных каналов и отверстий, особенно в случаях семейных; при внезапно возникающих явлениях раздражения и выпадения со стороны нескольких корешков, что означает, что пульпозное ядро прорвало, видимо, не только фиброзное кольцо, но, может быть, и заднюю продольную связку; при фиксированном гиперлордозе, при заметном вовлечении в нейроостеофиброз двусуставных мышц; при намечающейся тенденции развертывания все новых симптомов и синдромов с присоединением резкой раздражительности и других психопатологических синдромов; при намечающейся тенденции повышения титра аутоантител к дисковому или мышечному аутоантигену. Впрочем, последний признак вряд ли может считаться окончательно прогностически устойчивым, таким как, например, высокий титр ревматоидного фактора при ревматоидном артрите. Лишь некоторые из названных факторов, согласно нашему опыту, позволяют сделать, кроме общих выводов о плохом прогнозе вообще, выводы об определенной тенденции к неблагоприятному течению и более конкретные заключения.
Так, гиперэкстензиозный поясничный синдром позволяет прогнозировать упорство данного шуба, который затянется не менее чем на несколько месяцев. Можно прогнозировать преобладание явлений нейроостеофиб-роза в задних мышцах бедра и передних мышцах голени. То же касается и миоадаптивных синдромов при фиксированных поясничных сколиозах, при корешковых явлениях выпадения. Если в стадии обострения преобладают симптомы нейродистрофического варианта люмбоишиальгии с парадоксальной реакцией сосудов на физическую нагрузку (понижение, а не повышение кровенаполнения по данным реовазографии), можно прогнозировать частые обострения. Появление не только ночных, но и дневных крампи в период ремиссии, особенно если эти судороги сопровождаются «скручивающей», мозжащей болью, позволяет прогнозировать боли в ноге такого же характера и во время следующего обострения. У юношей и девушек с аномалиями пояснично-крестцового перехода или врожденной слабостью мышц можно прогнозировать раннее развитие синдромов остеохондроза в условиях неблагоприятных статико-динамических нагрузок и продолжительные обострения — до 2-6 месяцев. Прогностическое значение спондилографических рентгеноконтрастных ЯМР-данных требует дальнейшего изучения. Попытка работы в этом направлении представлена в книге Б.В.Дривотинова, Я.АЛупьяна (1982).
Наш коллектив изучал прогностическую значимость различных факторов, влияющих на продолжительность временной нетрудоспособности. Оказалось, что коэффициент корреляции является отрицательным для таких факторов,
как пол, специальность, число предшествующих обострений. Такой, казалось бы, яркий фактор, как выраженность клинических проявлений в начале обострения, обнаружил сравнительно малую коррелятивную связь с продолжительностью обострения — всего +0,34. Малосущественной в этом отношении оказалась и продолжительность периода всего заболевания (коэффициент +0,20). Положительная же коррелятивная связь в порядке ее значимости выявлялась для следующих факторов:
1) время формирования спонтанной защитной фиксации пораженного отдела позвоночника (значение коэффициента корреляции +0,81);
2) клинический синдром (коэффициент корреляции +0,76);
3) наличие неблагоприятного преморбидного фона, в частности, дизрафических черт, сопутствующих заболеваний (коэффициент +0,69); 4) неблагоприятные домашние условия (коэффициент +0,61).
Таковы существенные на сегодняшний день прогностические критерии. Предстоят серьезные исследования, которые обеспечили бы возможность прогнозирования: а) длительности и тяжести данного шуба; б) продолжительности заболевания, частоты и тяжести предстоящих обострений в конкретных условиях деятельности; в) последовательности развития определенных синдромов и их комплексов.
Для удобства оценки тяжести течения можно было бы принять предложение Ю.И.Батясова (1973), рассматривавшего три группы больных: первая — легкое течение, не более 1 обострения в год и не более 14 дней нетрудоспособности; вторая — среднее, не более 2 обострений и не более 30 дней нетрудоспособности в год; третья — 3 и более обострений и более 30 дней нетрудоспособности. Такая рубрификация может облегчить некоторые экспертные и другие оценки.
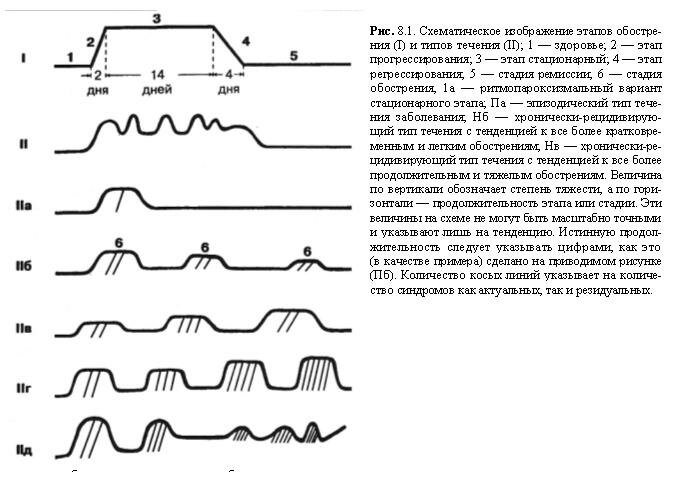
Углубленная же разработка вопросов течения требует учета особенностей, не укладывающихся в указанную схему: оценки не только частоты и продолжительности заболевания, но и качества обострений и ремиссий. При сборе анамнеза необходимо по возможности отражать соответствующие данные. В.С.Воздвиженская (1971) предлагает различать стадию обострения, стадию подострую и стадию неполной ремиссии. Однако здесь смешиваются стадии болезни («обострения») со стадией одного шуба («подострая»). Для оценки течения болезни в целом предлагались различные обозначения, например, следующие: острое, хроническое, хронически-рецидивирующее, прогредиентное (Коган О.Г. и соавт., 1966). И здесь поставлены рядом тип начала одного обострения («острое») и тип течения болезни. В целях унификации критериев и терминов целесообразно пользоваться следующими понятиями.
I. Стадии заболевания: обострение (шуб) и ремиссия полная или неполная.
II. Этапы обострения: а) прогрессирования (острого, подострого или стремительного, плавного); б) стационарный и в) регрессирования (быстрого, медленного).
На любом из этапов, особенно на стационарном, возможны различные колебания клинических проявлений. Один из вариантов, сопровождающийся «хорошими» и «плохими» днями, мы называем ритмопароксизмальным вариантом стационарного этапа. Подобные колебания возможны и в течение суток.
III. Типы течения:
а) эпизодический (единичные обострения в течениежизни);
б) хронически-рецидивирующий с редкими однообразными обострениями. Редкие обострения — т.е.,по Ю.И.Батясову, не более одного обострения в год и не более 14 дней нетрудоспособности. Однообразные — т.е. при повторных обострениях одни и те же синдромы;
в) хронически-рецидивирующий с тенденцией к развитию более коротких и легких обострений;
г) хронически-рецидивирующий с тенденцией к развитию более продолжительных и тяжелых обострений;
д) рецидивирующе-прогредиентное течение с тенденцией к развитию новых синдромов;
е) перманентный (хронический с периодическими ухудшениями).
Схематические изображения рекомендуемых обозначений стадий и этапов, а также типов течения представлены рис. 8.1.
Указанные схемы в историях с цифровыми обозначениями могут способствовать как экономии времени врача, так и унификации записей, необходимых для детальной оценки
анамнестических сведений, а также для дальнейшего изучения вопроса при массовых наблюдениях.
Применительно к приводимому ниже клиническому примеру (больная Ф.) схематическая картина течения может быть представлена следующим образом (рис. 8.2).
В заключение приведем три клинических примера. В первых двух течение тяжелое: в первом уже дебют заболевания протекал тяжело, требовалось пребывание в стационаре в течение нескольких месяцев, при следующем обострении развились симптомы компрессии конского хвоста; во втором заболевание без полной ремиссии продолжалось более десятка лет, хотя, в отличие от первого, легкие симптомы выпадения почти не проявлялись спонтанно, обнаруживаясь лишь при неврологическом исследовании. В первом примере все же при адекватной оценке можно было прогнозировать относительно скорый благоприятный исход, во втором прогноз был с самого начала хуже.
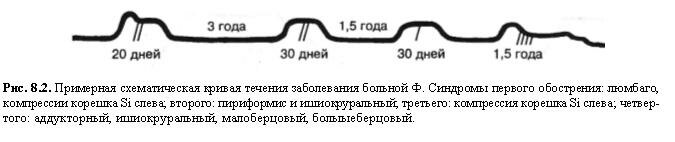
Пример первый. В районной больнице нам показали больную Г., 44 лет, инженера-экономиста, которая в течение семи месяцев лечилась амбулаторно и стационарно по поводу «поясничного остеохондроза с корешковым синдромом». За четыре года до того находилась в больнице четыре месяца по поводу острых и простреливающих болей, распространявшихся по левой ноге вниз до внутреннего края стопы. Боли усиливались при движениях, кашле, чихании. Когда в этом году после четырехлетнего перерыва заболела вновь, боли начались уже не в ноге, а в пояснице, через несколько дней они стали отдавать по наружной поверхности правого бедра и голени до мизинца, усиливались при движениях, кашле. Одновременно появились императивные позывы на мочеиспускание, а в последние недели, когда боли в правой ноге уже исчезли, они появились слева. Ноющие, мозжащие, они ощущались на этот раз в глубине наружных отделов бедра и голени. Боли усиливали чувство скованности в пояснице, беспокоили и в постели, но особенно после непродолжительной ходьбы. Кашель и чихание на них не сказывались. Временами появлялись очень болезненные крампи. Течение болезни представлено на рис. 8.3.
При осмотре корешковых симптомов выявить почти не удалось: ни гипоальгезии, ни сегментарных мышечных атрофии или парезов. Коленные рефлексы вызывались с расширенных зон, ахилловы были нормальными, оба подошвенных были снижены.
У женщины с относительно крупным торсом (поправилась в последние годы, из-за ожирения затруднена пальпация) все же удается определить при прощупывании остистых отростков направление небольшого сколиоза: в нижнепоясничном отделе выпуклостью влево, а выше — вправо. Это подтверждалось и рентгенограммой в прямой проекции. Лордоз представлялся сглаженным как в верхних отделах, так и в области уплощенного диска Liv-v, где обнаружено утолщение противолежащих замыкающих пластинок. Слева на выпуклой стороне сколиоза многораздельная мышца и разгибатель спины визуально определяются как сплошная мышечная масса, более напряженная, чем справа.
Пальпаторно устанавливалось преимущественное напряжение многораздельной мышцы. Оно исчезало при наклоне вперед на 70°, а справа — при наклоне на 30°. Наклоны в стороны за счет нижнепоясничного отдела не удавались вовсе. Оказались резко болезненными межостистая связка Liv-v и область соответствующего межпозвонкового сустава слева. При давлении на этот сустав появлялась резкая боль с отдачей вниз по ноге — по дерматому L|V. На той же левой ноге была значительно болезненна наружная головка трехглавой мышцы голени, верхняя часть малоберцовой мышцы, а также, в меньшей степени, наружная головка трехглавой мышцы правой голени. В головке трехглавой мышцы слева прощупывалось уплотнение 0,5 х 0,5 см, а в глубине малоберцовой мышцы — подобный же узелок Мюллера 1 х 1 см. После того как во все эти точки было введено по 1 мл 2% раствора новокаина, боли и чувство скованности в пояснице исчезли («почувствовала, что выпрямилась»). При вызывании симптома Ласега справа сгибание ноги до 90°, слева — до 70-80° (боль в пояснице). В последующем — повторные блокады, массаж, ЛФК. Через две недели приступила к работе.
Начало острых болей в левой ноге с отдачей, особенно при кашле и чихании, по зоне Ц указывает на первоначальное поражение L4 корешка. Т.к. болям не предшествовал люмбальгический синдром, следует думать, что ущемление корешка возникло на участке латеральнее задней продольной связки — фораминально в межпозвонковом отверстии Liv-v- В последующем грыжа, судя по течению, распространилась медиально, т.к. появились симптомы компрессии конского хвоста: легкие сфинктерные нарушения, сдавление корешка Si уже на другой стороне — справа. Заинтересованность корешка слева в связи с фораминальной грыжей диска подтверждается и отдачей боли по дерматому Liv при давлении на сустав L!V-v слева: впереди этого сустава проходит корешок L4.
Однако к моменту осмотра корешковые симптомы выпадения отсутствовали, да и явления раздражения вызывались лишь искусственно при резком давлении на межпозвонковый сустав Liv-v- Основная же локализация болевых проявлений относилась к наружной поверхности ноги выше и ниже коленного сустава. Мозжащий и ноющий характер этих болей, независимость их от ликворного толчка, наличие их в покое — все это позволило заподозрить, что они некорешкового характера. К тому же они не распространялись до дистального отдела дерматома, как это чаще бывает при поражении корешка. Пальпация выявила значительные явления нейроос-теофиброза в латеральной головке трехглавой мышцы голени и в верхних отделах малоберцовой мышцы, что могло имитировать «корешковую» боль в зоне Si.
Между тем корешковые симптомы были лишь резидуальными и в зоне Si, а не Ц, выявляясь лишь при сильном давлении на расположенный позади корешка межпозвонковый сустав Liv-v- Еще до назначения лечения на зоны нейроостеофиброза можно было предполагать благоприятный исход. Пораженный сегмент был зафиксирован в позе защитной «распорки», почему явления компрессии корешка, а потом и конского хвоста былипреходящими. Судя по плавному развитию компрессионного синдрома, прорыва грыжи через заднюю продольную связку не было. Основные жалобы были связаны с мышечно-тоническими механизмами, а на них воздействовать лечебными средствами можно успешно, почему больную быстро удалось вернуть к труду.
Пример второй. Больная Ф., 44 года, искусствовед. В возрасте 38 лет — компрессионный перелом тела Ц, без компрессионно-корешковых явлений. Через 4 года начинают беспокоить тянущие боли в ишиокруральных мышцах слева, особенно при попытке потянуться. Появилось искривление позвоночника. После наметившегося улучшения — новая травма: упала в глубокую яму «солдатиком». Ушиб левой стопы. Вновь стали беспокоить прежние боли, диагностировали грыжу дисков Liv-v и Lv-S| с компрессией корешка Si слева. Эпидурит. После тракционной терапии наступило значительное улучшение, почти исчез сколиоз, боли уменьшились, но осталось чувство дискомфорта в пояснице, а после продолжительного стояния или сидения испытывала прежние боли — полной ремиссии так и не наступило. Стала носить съемный корсет, много, хотя и очень осторожно, занималась гимнастикой. В вертикальном положении и в лучшие дни не могла оставаться более часа: усиливались боли, особенно в правой половине поясницы, в наружных отделах левой голени, стали присоединяться ощущения онемения и жжения по наружной поверхности правого бедра, иногда распространявшиеся и на голень, уставала при ходьбе. По утрам стало трудно повернуться в постели, встать из положения сидя. Стали зябнуть ноги.
При первом осмотре больной: поясничный гиперлордоз (курвиметрически — 24 мм, при попытке наклониться он преодолевался только на 18 мм). Паравертебральные мышцы не выключаются. При наклонах вперед не достает пальцами пола на 20 см. Невозможен наклон влево — блок в нижнепоясничном отделе, не выключается длинный разгибатель спины слева. Гипотония икроножных мышц, негрубое снижение силы в сгибателях III-V пальцев слева, на этой же стороне снижен ахиллов рефлекс. Коленные оживлены. Непостоянная и очень легкая гипоалыезия в зоне Si слева и в наружных отделах правой ноги. При пальпации болезненны почти все ткани правого бедра и голени, особенно в ишиокруральной зоне, а также в зоне паховой связки в месте ее прикрепления к подвздошной кости. Эти боли усиливаются при вызывании симптома Ласега (до 50°, слева — до 65-70°, боли отдают и в поясницу). Резко болезненны копчик и крестцово-подвздошное сочленение больше слева, межостистые связки от LIIHV и ниже. Правая стопа чуть бледнее левой, на ней хуже прощупывается тыльная, а слева — задняя большеберцовая артерия стопы. На ЭМГ потенциалы фасцикуляций в миотоме Si и, в меньшей степени, Ls слева.
На рентгенограммах негрубый поясничный сколиоз выпуклостью влево и с ротацией вправо. Передний отдел тела Ц несколько уплотнен. Травматический узел диска в краниальном отделе тела 1_ц (после разрыва замыкающей пластинки), диск Ц.|| уплощен. На снимках с функциональными пробами — блок движений на уровне L|V-v и Lv-S|.
Больная периодически наблюдалась нами в течение 12 лет. Ежегодно в санаторно-курортных условиях получала массаж, растяжение в вертикальных ваннах, ЛФК. Пользовалась съемным корсетом, периодически костылями, особенно при чтении лекций. Временами ей удавалось сохранять вертикальное положение на 1,5-2 часа. Госпитализировалась по поводу обострений в возрасте 45 и 47 лет на 3 и 2 месяца. Проводилось лечение тракциями, эпидуральными новокаиновыми блокадами, инфильтрациями новокаина и гидрокортизона в капсулу сустава Ly-Si, диадинамическими токами, ультразвуком. В возрасте 48 лет сформировались спондило-артроз Lv-Si, больше слева, ротация в поясничном отделе влево. Ежегодно по 2 раза занималась в группе ЛФК. К 50 годам полностью перестала пользоваться костылями, корсетом. Удавалось просидеть до 4 часов. В неврологическом статусе существенных явлений выпадения не определялось. Стал преодолеваться гиперлордоз, исчезли сколиоз и чувство зябкости в ногах.
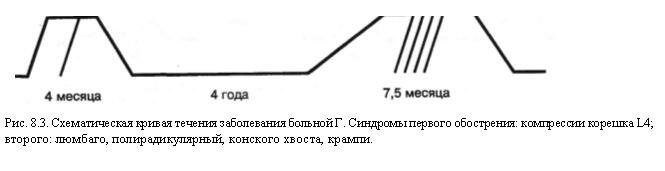
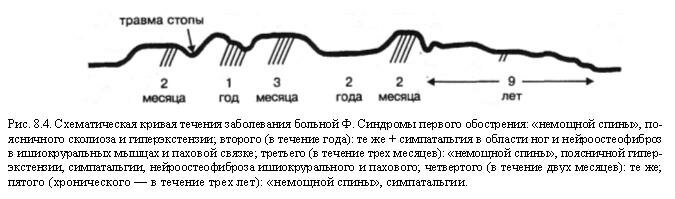
Развернутый диагноз может быть сформулирован следующим образом. Остаточные явления перелома передних отделов тела LII, травматическая грыжа Шморля в верхне-пе-редних отделах тела Ln, посттравматическая передняя грыжа диска Lm, парамедианное выпячивание диска Ly-Si кзади с артрозом соответствующих межпозвонковых суставов и компрессией корешка Si слева. Нестабильность поясничного отдела позвоночника, поясничный ишиальгический сколиоз II степени, фиксированная гиперэкстензия с явлениями нейроостеофиброза в ишиокруральных мышцах слева и паховой связке справа, симпатальгия в области ног, больше справа. Последовательность развития и комбинация синдромов представлены нарис. 8.4.
Рефлекторные мышечно-тонические реакции создали сколиозо-гиперэкстензионную деформацию поясничного отдела. Первые проявления болезни после лечения травмы локализовались в пояснице и ишиокруральной зоне в связи с гиперэкстензией — с приподнятым задним отделом таза. Сочетание присоединившейся грыжи каудального диска с первой посттравматической грыжей Li_n и создало предпосылки неблагоприятного течения. Травма позвоночника, как уже упоминалось, всегда ухудшает прогноз дискогенного заболевания. Создающиеся при этом посттравматические вертеброгенные мышечно-тонические компенсации как бы конкурируют с мышечно-тоническими реакциями на грыжу дистрофически пораженного диска, что осложняет вертебральный синдром. В этих условиях трудно поддаются лечению и экстравертебральные мышечно-тонические и дистрофические проявления заболевания.
В следующем наблюдении больной К., 46 лет, рабочий. При достаточной иммобилизации нижнешейных ПДС — частые обострения со сменяющими друг друга шейными прострелами, левосторонним синдромом позвоночной артерии, радикулопатией Сб, синдромами лестничной мышцы, плечо-кисть, эпикондилеза; церебрастении.
В 33 года перенес воздушную контузию с последующим снижением слуха слева, болями в левой половине головы и очень легкой слабостью в левых конечностях. Через год — шейные прострелы по 3-4 дня, несколько раз в год. Еще через 4 года и через 8 лет — преходящие отеки левой кисти, а после поднятия тяжести появилась резкая боль в левом плече, по поводу чего и поступил в нервное отделение. Боль стучащего характера отдавала и во 11-111 пальцы. Жаловался на общую слабость, потливость, на боль и звон в левой половине головы при ее наклоне на левое плечо и назад, иногда с двоением в глазах. На глазном дне негрубые изменения сосудов атеросклеротического и гипертонического характера. Слева слегка расширена глазная щель, очень легкий экзофтальм, болезненны точки Гринштейна, большого затылочного нерва, позвоночной артерии, надэрбовские, уплотненная передняя лестничная мышца, кожа, взятая в складки на лице и на груди до уровня T2-T3, остистые отростки Cv, Cvi, Сум, Т|.
Выступает извитая височная артерия, болезненная при скользящей пальпации и выступающая отчетливее при поколачивании по ней (рефлекс Вермеля). Экспериментальные вестибулярные реакции нормальны. Слева негрубая кохлеарная нейропатия и двусторонний адгезивный отит, слух — 0,5 м. Голова слегка наклонена на правое плечо. При попытке наклонить ее влево или назад боль отдает влево в голову и надключичье: появляются чувство давления в кожной мышце шеи и тикозные подергивания в ней. Слева несколько выбухают надключичная область и верхний край трапециевидной мышцы. Дельтовидная мышца слегка атрофична. Сила сжатия обеих кистей — 20 кг. Сухожильные рефлексы без особенностей. Гипоальгезия в зоне С7.
Слизистая губ и кисти цианотичны, к вечеру кисти часто краснеют, в них появляется жгучая боль. Слева кожа лица и кисть на ощупь теплее, чем справа. Дермографизм неяркий, стойкий, слева более разлитой, чем справа. Проба Аш-нера: 66-48. Колебания АД: 160/70-150/90. В первые минуты растяжения шейного отдела позвоночника — ощущение давления в области лба слева, усиление шума в теменной области, через минуту он сразу исчезает, а боли не прекращаются. В момент растяжения меняется и картина глазного дна. Внешне сдержан, но рот постоянно приоткрыт, на лице застыло выражение страдания. Считает себя тяжелым больным. Слабодушен, истощаем, память снижена на текущее. На спондилограмме чуть уплощены диск Cv-vi и тело позвонка С|у. Вытянуты передний нижний угол тела Су, в меньшей степени передние углы тела Cvi. Утолщение противолежащих замыкающих пластинок позвонков Су|.уц.
Направленные кзади закругленные экзостозы нижних краев тел Cv и больше Cvi. На снимках в 3/4 — унковертебральный артроз Cv-vi-На прямой рентгенограмме — вытянутость в сторону противолежащих поверхностей унковертебрального сочленения Cv-vi слева. На снимках с функциональными пробами: ПДС Cv-vi и Cvi-vu не участвуют в сгибании и разгибании. Сгибание удается и в вышележащих сегментах — выравнивается лишь шейный лордоз. Объем максимального разгибания также незначителен, оно происходит преимущественно на уровне Cin-iv и Civ-v, где при таком максимальном переразгибании возникает сублюксация по Ковачу.
Лечение: растяжение по Бертши, электрофорез новокаина на шею и левое плечо, внутривенно раствор глюкозы, сернокислой магнезии, бромистого натра. Внутримышечно пиркофкаин. Психотерапия. От шейно-симпатической блокады отказался.
Нестерпимые боли в затылке уменьшились, увеличился объем движений в шейном отделе позвоночника. Звон в голове уменьшился незначительно.
После выписки из отделения чувствовал себя хорошо в течение четырех месяцев, после чего появились нерезкие боли в левом надплечье и руке. Продолжал работать по дому. Через год состояние резко ухудшилось: боли в надплечье и плече усилились, появилась зябкость в нем, стал испытывать ощущение онемения и ползания мурашек в опущенной руке, последняя становилась отечной, цианотичной. Вновь усилился звон в левой половине головы. С тех пор держит руку согнутой в локте.
При осмотре еще через полгода сравнительно с прежними данными: слева болезненны супра- и инфраорбитальные точки, гиперестезия в зоне полукапюшона и полукуртки до Те. При незначительной болезненности точек выхода затылочных нервов слева резкая болезненность точки позвоночной артерии на той же стороне с отдачей в область сосцевидного отростка, передней лестничной мышцы, гребня лопатки (отдача к области плечевого сустава), клювовидного отростка, область прикрепления круглого пронатора к внутреннему надмыщелку плеча. Гипоальгезия кожи указательного пальца. Кисть отечная, цианотичная, холодная на ощупь. При опускании руки вниз, кроме парестезии, появляется и «гусиная кожа».
В переднюю лестничную мышцу введено 2 мл 2% раствора новокаина. Через 5 минут температура и окраска кожи кисти стали нормальными, уменьшились боли. При осмотре через 12 дней боли вновь исчезли. Временами «ударяеттоком» и в первые три пальца, особенно во второй. Жалобы на боли в левой затылочной области (ломящая боль отдает несколько вперед к виску), временами ощущение щипания, скрипа в верхнешейной области. Усилилась потливость. Резкий отек, цианотичность и похолодание кисти. Повторно произведена инфильтрация новокаином передней лестничной мышцы слева — потепление руки, уменьшение болей по наружной поверхности плеча. Сделано еще 5 инфильтраций новокаином передней лестничной мышцы слева.
После первых процедур отечность кисти исчезала на несколько часов, а после четвертой отек кисти исчез вовсе. Она стала теплее правой, уменьшился цианоз. Исчезла боль в области локтевого сустава, значительно уменьшилась боль в плече и по передней поверхности шеи слева. До инъекций мог держать руку лишь согнутой, теперь положение ее нормальное. Еще через 10 дней исчезли боли в плече. Остается незначительная боль в области прикрепления плечелучевого сгибателя к наружному надмыщелку левого плеча и в области передней лестничной мышцы. Стал хорошо спать. Свободно поднимает левой рукой тяжести. Температура кожи кистей почти без разницы. Произведена новокаиновая инфильтрация мышц: передней лестничной и плечелучевого сгибателя.
Через девять месяцев. Работал на тарном складе: ремонтировал тарные ящики, погружал пустые ящики. По вечерам иногда испытывал нерезкие боли в области левого надплечья и плечевого сустава. За три месяца до осмотра нагрузка была более тяжелой, и по вечерам стали беспокоить ломящие боли в области круглого пронатора левой руки — у локтевого сгиба. Усилились и боли в плечевом суставе, надплечье, появились ощущения резкого онемения и покалывания во II-III пальцах руки, их стало стягивать. Старался держать руку в горячей воде. Снизилась сила в левой руке, перестал поднимать ящики. Перевели в мастерскую. Выполняет легкие работы, в которых левая рука почти не участвует. Лечение электрофорезом новокаина принесло небольшое облегчение. Кроме постоянного шума в левой половине головы стал беспокоить прерывистый шум в правой лобной области — «как гудение проводов». По вечерам и до двух-трех часов ночи — тупые боли в лобной части. При осмотре: движения в шейном отделе в стороны в полном объеме, вперед и назад недостаточны. При вызывании феномена межпозвонкового отверстия слева испытывает боль в надплечье в области резко болезненного узелка Корнелиуса, прощупываемого в медиальной части трапециевидной мышцы.
Слева болезненны остистые отростки шейных позвонков, верхняя и нижняя точки Эрба, лестничная мышца, плечелучевой сгибатель, круглый пронатор у места прикрепления к надмыщелку плеча. Там же появляется боль при сопротивлении пассивной пронации, супинации и пассивному разгибанию в локте. Слева легкая гипотрофия верхнего края трапециевидной мышцы, дельтовидной мышцы, а также мышц первого межкостного промежутка. Резко снизилась сила сжатия слева — 4 кг, не удается приведение большого пальца до мизинца (противопоставление возможно). Сухожильные рефлексы на левой руке повышены. Гиперпатия «полукурткой» до Т7-8 слева. Гипоальгезия в области большого пальца. Левое предплечье и кисть слегка набрякшие, синюшные. При пробе Боголепова обычный цианоз кисти возвращается через 20 с, справа окраска нормализуется через 10 с. Увеличены в объеме II-III пальцы. Левая кисть теплее правой.
Через 10 минут после новокаинизации левой передней лестничной мышцы уменьшились боли в левой локтевой области.
Таким образом, у мужчины 46 лет заболевание началось в тридцатилетнем возрасте после воздушной контузии. Связь заболевания с травмой черепа кажется сама собой разумеющейся. Однако последовательность развития симптомов, клиническая картина и изменение ее под влиянием воздействий на шейный отдел позвоночника — все это говорит о том, что основное ядро патологии — в шейной области. Как ни разнообразны клинические проявления, они в основном группируются на левой половине головы, причем боли распространяются от шеи вперед по типу «снимания шлема». Это малохарактерно для травматического поражения черепа и весьма типично для патологии позвоночной артерии или краниоцервикальной склеротомной картины.
Концентрация симптомов и признаков слева складывалась исподволь после появления шейных прострелов через год после травмы. В последующем зависимость церебральных жалоб от состояния шейного отдела позвоночника подтверждается изменением их под влиянием растяжения по Бертши. Но и с самого начала выявилась их связь с шейной патологией: они сочетались с сосудистыми нарушениями в левой руке, а через 8 лет — с болями в ней. Также и астенический синдром, развившийся после травмы у мужчины с некоторыми ранними проявлениями церебрального артериосклероза, не может быть объяснен одной лишь травмой черепа, т.к. он прогрессирует вместе с левосторонними шейными симптомами. Вегетативные нарушения не связаны с одной лишь посттравматической церебрастенией, они носят характер регионарных вегетативных расстройств. Психические же изменения ближе к атеросклеретическим, чем к травматическим: на первый план выступает истощаемость. Отмечавшаяся после травмы взрывчатость уступила место слабодушию, астении. Что же определяет неблагоприятное течение заболевания?
Первые симптомы в форме шейных прострелов появились менее чем через год после травмы. В дальнейшем развились нарушения чувствительности в зоне Сб (область большого пальца). Интересно, что болевому синдрому предшествовали сосудистые нарушения — отечность руки. Таким образом, вазомоторные симптомы слева выступали как в области головы в форме синдрома позвоночной артерии, так и в области руки в связи с изменениями в сосудах корешков. Эти изменения происходят в первую очередь в компремируемом корешке слева. Связь их с посттравматической патологией позвоночника доказывается вышеизложенными особенностями течения заболевания, характерным сочетанием симптомов со стороны руки и головы и, наконец, характерными шейно-позвоночными нарушениями. Сюда относится ограничение движений шеи влево, положительный феномен межпозвонкового отверстия слева, болезненность типичных точек.
В последующем на течение заболевания наложили отпечаток те же вегетативные, нейроваскулярные нарушения, но уже за счет рефлекторно-вегетативных процессов в макроинтервалах времени с формированием ряда признаков нейроостеофиброза: наряду с синдромом передней лестничной мышцы — явления плечелопаточного периартроза и эпикондилеза. Гипоальгезия по ульнарному краю левого предплечья, судя по всему, связана со сдавлением нижнего ствола плечевого сплетения напряженной передней лестничной мышцей. Слабость саногенетических процессов обусловлена еще одним фактором из сферы трофических нарушений — с фибротизацией нижнешейных дисков. Вряд ли такая фиксация нижнешейных дисков обусловлена одними лишь стойкими контрактурны-ми мышечно-тоническими нарушениями.
Об этом говорит отсутствие динамики в рентгенологической картине, прослеженной в течение двух лет. Выше обездвиженного отдела позвоночника на уровне Сщ-iv и Qv-v разгибание происходит, но эти компенсаторные разгибательные движения сопровождаются подвывихом мелких суставов, что указывает на слабость связочного аппарата. Возникающий, таким образом, подвывих создает условия для воздействия передних углов суставных отростков Qv-v на позвоночную артерию. Так складываются двойные условия для синдрома позвоночной артерии: в связи с унковертебральным артрозом и подвывихом по Ковачу. Ограничение объема сгибания в области подвывиха лишает больного механизмов, предохраняющих от травмирования позвоночную артерию. У больного выступает характерная диссоциация между сравнительно стационарной патологией позвоночника и динамичностью, изменчивостью клинической картины.
Схематически эта динамика может быть представлена следующим образом: воздушная контузия; через четыре месяца — экзацербация церебрастенического синдрома, затем шейные прострелы, позже повторные обострения с отеком левой руки и болями в левой половине головы; после физических перегрузок — левосторонняя брахиальгия с явлениями компрессии корешка Сб. Нет сомнения, что среди факторов, способствующих экзацербациям процесса, важную роль играет травматизация позвоночной артерии и корешков при разгибании головы вследствие упомянутого подвывиха, а при наклоне в сторону — вследствие травматизации корешка унковертебральными разрастаниями. В последующем наблюдение в течение четырех лет выявляло колеблющееся течение с улучшением под влиянием лечения и с преобладанием то синдрома левой позвоночной артерии, то синдрома брахиальгического с явлениями эпикондилеза, периартроза, поражения передней лестничной мышцы. Новокаинизация последней всякий раз приносила улучшение, но слабость в пальцах кисти нарастала. При наличии постоянных изменений позвоночника выраженная динамика клинических явлений зависит от ряда дополнительных факторов: экзацербации наступают то посде душевных волнений, то в период интеркуррентной инфекции, то после поднятия тяжестей.
Таким образом, диагноз, указанный в начале истории болезни, следует завершить словами: хронически-прогредиентное течение, затянувшийся этап обострения (точнее, экзацербации) после физической перегрузки.
Получив данную историю болезни, врач мог бы представить весь анамнез графически так, как он показан, например, нарис. 8.2. Два явных фактора, определяющих неблагоприятное течение: противопоказанные физические перегрузки и травматический церебральный. Т.к. второй в данном примере, пожалуй, ведущий, возникает следующий вопрос. Если логика оценки первого фактора направляет мысли на анализ механических воздействий, логика второго открывает путь к оценке церебральных факторов остеохондроза и его синдромов.
Я.Ю. Попелянский
Ортопедическая неврология (вертеброневрология)
Нейрохирурги, опирающиеся на представления о компрессионно-корешковой сущности заболевания, представляют указанный схематический посиндромный маршрут следующим образом: люмбальгия или люмбаго — монорадикулярный, полирадикулярный кауда-синдром (Кенц В.В. и соавт., 1961; Старо-войт В.В., 1963; Оглезнев К.Я., 1964; Эсперов Б.Н., 1964; Шулъман Х.М., 1965). Такая последовательность особенно характерна для патологии верхнепоясничных дисков. В анамнезе большинства больных, поступивших по поводу сдавления конского хвоста, нетрудно выявить перечисленные этапы. Эта схема остается действительной и для тех пациентов, которые при указанном развитии синдромов остановились на стадии поли- или монорадикулярной. Однако вовлечение корешков — явление не универсальное при остеохондрозе, а среди той трети больных, у которых корешковая патология и обнаруживается, страдания часто больше определяются другими синдромами.
Другие, некорешковые проявления в области больной руки, ноги или головы нередко предшествуют корешковым. Так, М.К.Бротман (1975) отметил начало заболевания с симптомов вегетативного характера в 63,3%. F.Elliot (1944) обнаруживал болезненные мышечно-дистрофические изменения задолго до развития корешковой патологии. Это также касается и вегетативно-сосудистых проявлений, периартрозов и других некорешковых нарушений.
Поэтому приведенный выше маршрут — лишь схема, притом верная только для небольшой части больных. Несомненно универсальной в этой схеме является ее первая часть: начало с поясничных или шейных болей. Почти в половине случаев дебют острый (люмбаго). По типу же люмбальгии более часто начинаются последующие обострения. И те, и другие поясничные боли могут также начаться на фоне длительного дискомфорта в области поясницы («немощная спина» по Hanraets P., 1959, нестабильность позвоночника). Согласно наблюдениям нашего сотрудника Ф.А.Хабирова (1977), развертывание синдрома поясничных болей, в которых преобладает мышечный компонент патогенеза, относительно медленное. Протекают они более продолжительно (в среднем 12 дней), чем остро начинающиеся дискогенные приступы. Не будучи столь жестокими, как дискогенное люмбаго, мышечные люмбальгии появляются в более молодом возрасте весьма часто — в среднем 7 раз в год. Чисто дискогенные поясничные боли—в среднем 1 раз в 3 года. На шейном уровне очередное обострение чаще начинается не с острой, а с подострой цервикальгии.
Уже после первого шуба поясничных или шейных болей объективное исследование в период ремиссии выявляет ряд признаков, отличающих больного с резидуальными явлениями после любого синдрома от здорового. Это клинически, рентгенологически и электромиографически выявляемые признаки блока в пораженном сегменте. Еще долго после завершившегося по субъективным данным обострения глубокая и интенсивная пальпация обнаруживает асимметричную болезненность зон пораженных межпозвонковых суставов. На поясничном уровне после второго и, особенно, третьего шуба меняется картина в области как поясницы, так и ноги. Блок пораженного сегмента формируется уже как ишиальгический сколиоз, который при детальном изучении выявлялся в нашей клинике в 50-96% случаев. Имевшийся во время шуба фиксированный кифоз сглаживается к периоду ремиссии в 59% (при III стадии грыжи — лишь в 40%). Фиксированный же гиперлордоз к началу ремиссии остается у всех больных с этим видом позвоночной деформации. Типичные болевые точки, определявшиеся во время шуба, остаются в паравертебральных зонах в 10%, а в области подвздошно-поясничных и подвздошно-крестцовых связок — в 16%.
Таким образом, и в период ремиссии нейроостеофибротический компонент вертебрального синдрома, пусть и безболевой, остается весьма устойчивым как на поясничном, так и на шейном уровнях. Проявления нейроостеофиброза в зоне ноги или руки, как правило, перестают выявляться при нефорсированном активном или пассивном удлинении мышц и других тканей, т.е. при вызывании симптомов растяжения. Пальпаторно же болезненность исчезает не всегда. Так, она остается в месте прикрепления грушевидной мышцы к большому вертелу в 5%, в месте перехода икроножной мышцы в ахиллово сухожилие у 6% тех, у кого указанные точки выявлялись в остром периоде.
Значительно чаще сохраняются болезненными места начала икроножной мышцы в подколенной ямке: у 100% лиц с крампи и у 10% без них. Как уже упоминалось, особенно выраженными явления нейроостеофиброза бывают у лиц с дневными крампи. После того, как отзвучали острые явления остеохондроза, о себе начинают заявлять признаки функциональной недостаточности мышц голеней (Иваничев Г.А., 1975) и статической деформации стоп (Остапчук А.Д., 1969). При шейном остеохондрозе часто остаются болезненными точки позвоночной артерии, клювовидного отростка, плечелучевой мышцы. Особенно упорными в период ремиссии сохраняются вегетативно-сосудистые нарушения. По нашим данным, изменения кожной температуры на ноге остаются в 46%, хуже при этом нормализация происходит при дистальной гипертермии. Довольно часто обнаруживаются вегетативного характера гипо- или гиперестезии в квадрантных зонах, иногда не сплошным полем, а «пятнами». Явления нейроостеофиброза, вегетативно-сосудистые нарушения в период ремиссии хотя и выражены слабо, но претерпевают динамику в связи с соблюдаемым режимом, профилактическим лечением и пр.
Если вслед за ремиссией остро или подостро развивается картина корешковой компрессии, явления нейроостеофиброза отступают на второй план, а сосудистые нарушения усиливаются. Однако динамика определяется множеством внекорешковых факторов или же корешковых, но по соседству. Так, например, известно, что при грыже диска Ly-S| ахиллов и подошвенный рефлексы выпадают весьма рано вследствие компрессии корешка S|. Когда же этот корешок поражается «по соседству», в частности, в порядке дислокации в случаях грыжи L|y-v, динамика оказывается иной. Сначала при этом угнетается более «ранимый» подошвенный рефлекс и лишь затем наступает черед ахиллова. Такую последовательность М.К.Бротман (1975) наблюдал в 35%.
Одна весьма общая черта корешково-компрессионных явлений — темп начального этапа как прогрессирования, так и регрессирования. Нарастание идет особенно быстро в случаях врожденной узости каналов (позвоночного, межпозвонкового отверстия, рецессусов), большой величины и плотности грыж и при присоединяющихся травмах и переохлаждении. Особое значение, в силу бурной динамики, а также учитывая оперативные находки, придают дисциркуляторным нарушениям в корешках (LoveJ., 1949; Verbiest H., 1959).
Развертывание кауда-синдрома наиболее часто происходит в течение 1-3 суток. Пароксизмально возникающие обострения наблюдаются и при «перемежающейся хромоте корешков конского хвоста» (Brisch H. etal., 1964; Kavanaugh G. et ai, 1968). Отмечают и нередкое длительное прогрессирование — в течение полугода и даже года (Бротман М.К., 1975).
Также и обратная динамика корешковых расстройств после хирургической декомпрессии или своевременно начатой тракционной терапии характеризуется определенным темпом. Это касается, однако, лишь симптомов раздражения, тогда как снижение чувствительности, мышечные гипотрофии и гипорефлексии — консервативные признаки заболевания. Напомним одну черту течения корешковых симптомов после оперативной декомпрессии: явления корешкового раздражения исчезают в послеоперационном периоде довольно часто — до 90% с тем, чтобы позже, с развитием перидурального рубцевания вновь усилиться к концу первого года, когда отсутствие тех же явлений раздражения отмечается уже только у 64% (Зайцев Е.П., 1971; Дривотинов Б.В., 1973). Авторы, наблюдавшие более быстрое восстановление рефлекторных расстройств, чем корешковых, видимо, брали в расчет преимущественно корешковые явления выпадения, а не раздражения или случаи, когда полная декомпрессия не была достигнута (Юмашев Г. К., Фурман М.Е., Филатов В.А., 1967).
Медленную динамику, в частности послеоперационную, претерпевают вегетативно-сосудистые сдвиги. Восстановление тонуса крупных сосудов после операции происходит лишь через 4-12 месяцев (Reischauer F., 1958; Савельев А.А. и соавт., 1962; Knutsson F., 1962; Эсперов Б.Н., Алексеев Н.И., 1964; Сваровская В.И., Мотов В.П., 1966; Spanos N., Andrew J., 1966; Липунова П.В., 1969; Курец А.А., 1970; Шустин В.А., Панюшкин A.M., 1985 и др.). Не без связи с вегетативно-сосудистыми расстройствами находятся и присоединяющиеся по ходу лечения у достаточного количества больных психопатологические симптомы. В.А.Миненков (1975) выявлял их особенно часто при хронически-рецидивирующем течении, когда по ходу частых обострений присоединялись все новые синдромы и симптомы остеохондроза. Но и во время первого шуба иногда имели место фобичес-кие, тревожные нарушения или гипосомния. Здесь нельзя не указать на упомянутые суждения В.К.Хорошко (1932) и G.Saker (1952) об отношении вегетативной нервной системы к патогенезу данного заболевания.
В известной связи с динамикой вегетативных расстройств, видимо, находится и динамика ишемической патологии спинного мозга. О рефлекторно-вазомоторном компоненте их говорилось уже выше. У больного, у которого в будущем разовьется спинальный инсульт, первые обострения заболевания протекают как обычный «дискогенный радикулит». По данным Д.К.Богородинского с соавт. (1969), среди 75 больных парализующим ишиасом заболевание чаще начиналось с люмбальгии, а в 18 наблюдениях — сразу с корешкового болевого синдрома. У 48 больных с развитием паралича боль прекращалась, а у 27 — заметно уменьшалась. В половине наблюдений параличу предшествовали преходящие парезы — миелогенная перемежающаяся хромота спинного мозга. Будет ли развиваться спинальный процесс как миелопатия подостро или как инсульт, зависит как от врожденных и приобретенных позвоночных факторов, так и, в особенности, от факторов сосудистых. При «первичных» миелопатиях, при которых сосудистый, а не вертебральный фактор является ведущим, течение более тяжелое (Шакуров Р.Ш., 1974).
Декомпенсация в форме сосудистой спинальной катастрофы может быть одной из стадий заболевания, если аномалия поясничного отдела позвоночника сочетается с аномалией спинальных сосудов, в частности, с артериовенозной аневризмой. Так, например, В.И.Корниенко и соавт. (1972) описывают 30-летнюю больную с врожденной деформацией Liv позвонка. Уже с 15 лет она испытывала поясничные боли при физических нагрузках, постепенно изменялась походка. В 23 года — поясничный прострел с потерей сознания в момент наклона вперед. Судороги в ногах и боли в левой ноге исчезали после консервативного лечения, но через полгода стала развиваться прогредиентная картина поражения конского хвоста. Была обнаружена кровь в ликворе. Аортогра-фия выявила большую артериовенозную спинальную аневризму на пояснично-крестцовом уровне, кровоснабжавшуюся из левой подвздошной и поясничной артерий.
Присоединение новых и новых, чаще некомпрессионных симптомов после третьего-четвертого обострения является правилом. Общая динамика многих рефлекторных нейродистрофических и миотонических синдромов была представлена в связи с изложением миоадаптивных синдромов. Лечение, как правило, оказывается эффективным лишь по отношению к отдельным из них, и правильный подбор лечебных комплексов требует большого врачебного мастерства. Затем, к пятому-шестому десятилетиям жизни, картина становится все монотоннее и, наконец, с уменьшением общей физической активности, повышением болевого порога, с достаточным стажем адаптивных процессов заболевание сходит на нет.
Каждый из описанных синдромов по ходу может видоизменяться и протекать по-различному в связи с определенными сопутствующими заболеваниями. Так, нашим сотрудником (Авербух Э.М., 1971) было показано, что у больных с ампутированной нижней конечностью заболевание в 31% дебютирует болями не в пояснице, а в ноге. При этом боли на первых порах врачами нередко принимаются за фантомные. Лишь в последующем, когда присоединяется люмбальгия, а боли в культе усиливаются и ослабевают вместе с болями в пояснице, ретроградно оценивается и характер дебюта.
Для понимания течения остеохондроза и его синдромов важен и учет сопутствующего заболевания внутренних органов. В частности, тонические реакции со стороны грушевидной мышцы, как и дефанс вообще, обнаруживают зависимость от темпа развития заболевания органов малого таза. Синдром грушевидной мышцы, как было показано в нашей клинике, не развивается при фибромиомах матки и других медленно текущих заболеваниях, но встречается часто при воспалительных заболеваниях в малом тазу (Кухнина Т.М., 1977; Шарапов В.Я., 1978). Особенно же выраженные мышечнотонические реакции развиваются у больных с церебральной патологией, тогда как висцеральная способствует больше развитию вазомоторного компонента синдромов остеохондроза.
Разнообразие развивающихся синдромов, равно как и тяжесть, темп и ритмика развития заболевания, определяется, естественно, и внешними условиями. М.А.Фарбер (1975) объясняет воспалительный и аллергически-воспалительный характер оболочечно-корешкового процесса и соответствующие особенности течения заболевания влиянием метеорологических факторов. Так, в условиях Прибалтики и Ленинградской области обострения чаще регистрируются осенью (28%) и весной (27%), реже летом (20%) в связи с переохлаждением. Пневмомиело-дискографические исследования, проведенные Н.А.Чудновским и Л.А.Бородиной (1973), показали, что обострения корешкового процесса в 43% обусловлены не грыжей диска. Они возникали под влиянием переохлаждения чаще всего через 3-5 лет после начала заболевания.
Оценивать динамику клинических синдромов без учета средовых факторов — это значит погрузиться в чистейшую метафизику. Одного «внутреннего развития» синдромов не бывает. Присоединение фактора охлаждения, перегревания, интоксикации, общей инфекции, любого существенного внешнего воздействия может изменить течение заболевания. Выше мы указали на усугубляющее влияние интоксикации фтором. Проявления остеохондроза, в частности, синдром позвоночной артерии у больных алкоголизмом, во II стадии приобретают или хронически-прогредиентное, или замедленно-регредиентное течение с выраженными миофиксационными и вегетативными проявлениями. Синдром позвоночной артерии, равно как и цервикобрахиальгия, появляется после дебюта остеохондроза в два раза быстрее, чем у больных остеохондрозом без алкоголизма.
К основной триаде синдрома (головная боль, кохлеовестибулярные и зрительные нарушения) часто присоединяются атактические, бульварные, тригеми-нальные и гипоталамические расстройства, включая расстройства влечения, терморегуляции, а также гипостеничеcкие, сенестопатически-ипохондрические симптомы, кризы смешанного характера (Бохан НА., 1988).
Нерациональное грязелечение, перегревание «переключает» синдромологию на преимущественно вегетативное направление (наблюдения Бротмана М.К., 1975), а травматическое повреждение опорно-двигательного аппарата в соответствующей квадрантной зоне переводит вазоспастику в вазодилатацию, делая, по нашим наблюдениям, течение вегетативных расстройств упорным и продолжительным. Под влиянием перепадов температуры окружающей среды первый приступ люмбаго может провоцироваться чаще при преобладании мышечного компонента в патогенезе синдрома. При очередных обострениях охлаждение одинаково значимо при всех вариантах люмбаго. Охлаждение, весомое как провоцирующий фактор, не определяет продолжительность и тяжесть шуба.
То же касается обострения корешковых болей под влиянием тепла у лиц с дисциркуляторными корешковыми нарушениями. Влияние погодных факторов осуществляется, по всей вероятности, через супрасегментарные механизмы, через нарушение баланса тонической и фазической моторно-вегетативной системы. Согласно В.В.Скупченко (1991), балансирование этих систем происходит во времени, биоритмический процесс течет по типу нейродинамических часов или маятника. Сбои в балансе нарушают энергообеспечение в медленных и быстрых мышцах соответственно через аэробный и анаэробный гликолиз и через энергообеспечение висцеральных систем. Автор рассматривает фазотонный механизм как нейродинамический генератор, суперпейсмекер.
В формировании синдромов участвуют не только неблагоприятные эндо- и экзогенные факторы, но и лечебные воздействия и сроки их применения. Выше упоминалось о более частых обострениях у женщин, реже обращающихся к врачу по поводу остеохондроза сравнительно с мужчинами, а также о значении сроков госпитализации. Эти сроки оказывают влияние не только на продолжительность, но и качество обострений. Так, например, при поздней госпитализации формируются более упорный ишиальгический сколиоз и миоадаптивные синдромы.
Все приведенные особенности течения должны быть учтены при наблюдении за больным остеохондрозом как в целях профилактики обострений и коррекции лечебного процесса, так, в идеале, и для прогноза.
Можно сделать общее заключение о неблагоприятности прогноза в смысле тяжести течения и недостаточной компенсации тогда, когда развиваются компрессионные корешковые или спинальные синдромы на фоне стеноза внутрипозвоночных каналов и отверстий, особенно в случаях семейных; при внезапно возникающих явлениях раздражения и выпадения со стороны нескольких корешков, что означает, что пульпозное ядро прорвало, видимо, не только фиброзное кольцо, но, может быть, и заднюю продольную связку; при фиксированном гиперлордозе, при заметном вовлечении в нейроостеофиброз двусуставных мышц; при намечающейся тенденции развертывания все новых симптомов и синдромов с присоединением резкой раздражительности и других психопатологических синдромов; при намечающейся тенденции повышения титра аутоантител к дисковому или мышечному аутоантигену. Впрочем, последний признак вряд ли может считаться окончательно прогностически устойчивым, таким как, например, высокий титр ревматоидного фактора при ревматоидном артрите. Лишь некоторые из названных факторов, согласно нашему опыту, позволяют сделать, кроме общих выводов о плохом прогнозе вообще, выводы об определенной тенденции к неблагоприятному течению и более конкретные заключения.

Так, гиперэкстензиозный поясничный синдром позволяет прогнозировать упорство данного шуба, который затянется не менее чем на несколько месяцев. Можно прогнозировать преобладание явлений нейроостеофиб-роза в задних мышцах бедра и передних мышцах голени. То же касается и миоадаптивных синдромов при фиксированных поясничных сколиозах, при корешковых явлениях выпадения. Если в стадии обострения преобладают симптомы нейродистрофического варианта люмбоишиальгии с парадоксальной реакцией сосудов на физическую нагрузку (понижение, а не повышение кровенаполнения по данным реовазографии), можно прогнозировать частые обострения. Появление не только ночных, но и дневных крампи в период ремиссии, особенно если эти судороги сопровождаются «скручивающей», мозжащей болью, позволяет прогнозировать боли в ноге такого же характера и во время следующего обострения. У юношей и девушек с аномалиями пояснично-крестцового перехода или врожденной слабостью мышц можно прогнозировать раннее развитие синдромов остеохондроза в условиях неблагоприятных статико-динамических нагрузок и продолжительные обострения — до 2-6 месяцев. Прогностическое значение спондилографических рентгеноконтрастных ЯМР-данных требует дальнейшего изучения. Попытка работы в этом направлении представлена в книге Б.В.Дривотинова, Я.АЛупьяна (1982).
Наш коллектив изучал прогностическую значимость различных факторов, влияющих на продолжительность временной нетрудоспособности. Оказалось, что коэффициент корреляции является отрицательным для таких факторов,
как пол, специальность, число предшествующих обострений. Такой, казалось бы, яркий фактор, как выраженность клинических проявлений в начале обострения, обнаружил сравнительно малую коррелятивную связь с продолжительностью обострения — всего +0,34. Малосущественной в этом отношении оказалась и продолжительность периода всего заболевания (коэффициент +0,20). Положительная же коррелятивная связь в порядке ее значимости выявлялась для следующих факторов:
1) время формирования спонтанной защитной фиксации пораженного отдела позвоночника (значение коэффициента корреляции +0,81);
2) клинический синдром (коэффициент корреляции +0,76);
3) наличие неблагоприятного преморбидного фона, в частности, дизрафических черт, сопутствующих заболеваний (коэффициент +0,69); 4) неблагоприятные домашние условия (коэффициент +0,61).
Таковы существенные на сегодняшний день прогностические критерии. Предстоят серьезные исследования, которые обеспечили бы возможность прогнозирования: а) длительности и тяжести данного шуба; б) продолжительности заболевания, частоты и тяжести предстоящих обострений в конкретных условиях деятельности; в) последовательности развития определенных синдромов и их комплексов.
Для удобства оценки тяжести течения можно было бы принять предложение Ю.И.Батясова (1973), рассматривавшего три группы больных: первая — легкое течение, не более 1 обострения в год и не более 14 дней нетрудоспособности; вторая — среднее, не более 2 обострений и не более 30 дней нетрудоспособности в год; третья — 3 и более обострений и более 30 дней нетрудоспособности. Такая рубрификация может облегчить некоторые экспертные и другие оценки.
Углубленная же разработка вопросов течения требует учета особенностей, не укладывающихся в указанную схему: оценки не только частоты и продолжительности заболевания, но и качества обострений и ремиссий. При сборе анамнеза необходимо по возможности отражать соответствующие данные. В.С.Воздвиженская (1971) предлагает различать стадию обострения, стадию подострую и стадию неполной ремиссии. Однако здесь смешиваются стадии болезни («обострения») со стадией одного шуба («подострая»). Для оценки течения болезни в целом предлагались различные обозначения, например, следующие: острое, хроническое, хронически-рецидивирующее, прогредиентное (Коган О.Г. и соавт., 1966). И здесь поставлены рядом тип начала одного обострения («острое») и тип течения болезни. В целях унификации критериев и терминов целесообразно пользоваться следующими понятиями.
I. Стадии заболевания: обострение (шуб) и ремиссия полная или неполная.
II. Этапы обострения: а) прогрессирования (острого, подострого или стремительного, плавного); б) стационарный и в) регрессирования (быстрого, медленного).
На любом из этапов, особенно на стационарном, возможны различные колебания клинических проявлений. Один из вариантов, сопровождающийся «хорошими» и «плохими» днями, мы называем ритмопароксизмальным вариантом стационарного этапа. Подобные колебания возможны и в течение суток.
III. Типы течения:
а) эпизодический (единичные обострения в течениежизни);
б) хронически-рецидивирующий с редкими однообразными обострениями. Редкие обострения — т.е.,по Ю.И.Батясову, не более одного обострения в год и не более 14 дней нетрудоспособности. Однообразные — т.е. при повторных обострениях одни и те же синдромы;
в) хронически-рецидивирующий с тенденцией к развитию более коротких и легких обострений;
г) хронически-рецидивирующий с тенденцией к развитию более продолжительных и тяжелых обострений;
д) рецидивирующе-прогредиентное течение с тенденцией к развитию новых синдромов;
е) перманентный (хронический с периодическими ухудшениями).
Схематические изображения рекомендуемых обозначений стадий и этапов, а также типов течения представлены рис. 8.1.
Указанные схемы в историях с цифровыми обозначениями могут способствовать как экономии времени врача, так и унификации записей, необходимых для детальной оценки
анамнестических сведений, а также для дальнейшего изучения вопроса при массовых наблюдениях.
Применительно к приводимому ниже клиническому примеру (больная Ф.) схематическая картина течения может быть представлена следующим образом (рис. 8.2).
В заключение приведем три клинических примера. В первых двух течение тяжелое: в первом уже дебют заболевания протекал тяжело, требовалось пребывание в стационаре в течение нескольких месяцев, при следующем обострении развились симптомы компрессии конского хвоста; во втором заболевание без полной ремиссии продолжалось более десятка лет, хотя, в отличие от первого, легкие симптомы выпадения почти не проявлялись спонтанно, обнаруживаясь лишь при неврологическом исследовании. В первом примере все же при адекватной оценке можно было прогнозировать относительно скорый благоприятный исход, во втором прогноз был с самого начала хуже.
Пример первый. В районной больнице нам показали больную Г., 44 лет, инженера-экономиста, которая в течение семи месяцев лечилась амбулаторно и стационарно по поводу «поясничного остеохондроза с корешковым синдромом». За четыре года до того находилась в больнице четыре месяца по поводу острых и простреливающих болей, распространявшихся по левой ноге вниз до внутреннего края стопы. Боли усиливались при движениях, кашле, чихании. Когда в этом году после четырехлетнего перерыва заболела вновь, боли начались уже не в ноге, а в пояснице, через несколько дней они стали отдавать по наружной поверхности правого бедра и голени до мизинца, усиливались при движениях, кашле. Одновременно появились императивные позывы на мочеиспускание, а в последние недели, когда боли в правой ноге уже исчезли, они появились слева. Ноющие, мозжащие, они ощущались на этот раз в глубине наружных отделов бедра и голени. Боли усиливали чувство скованности в пояснице, беспокоили и в постели, но особенно после непродолжительной ходьбы. Кашель и чихание на них не сказывались. Временами появлялись очень болезненные крампи. Течение болезни представлено на рис. 8.3.
При осмотре корешковых симптомов выявить почти не удалось: ни гипоальгезии, ни сегментарных мышечных атрофии или парезов. Коленные рефлексы вызывались с расширенных зон, ахилловы были нормальными, оба подошвенных были снижены.
У женщины с относительно крупным торсом (поправилась в последние годы, из-за ожирения затруднена пальпация) все же удается определить при прощупывании остистых отростков направление небольшого сколиоза: в нижнепоясничном отделе выпуклостью влево, а выше — вправо. Это подтверждалось и рентгенограммой в прямой проекции. Лордоз представлялся сглаженным как в верхних отделах, так и в области уплощенного диска Liv-v, где обнаружено утолщение противолежащих замыкающих пластинок. Слева на выпуклой стороне сколиоза многораздельная мышца и разгибатель спины визуально определяются как сплошная мышечная масса, более напряженная, чем справа.
Пальпаторно устанавливалось преимущественное напряжение многораздельной мышцы. Оно исчезало при наклоне вперед на 70°, а справа — при наклоне на 30°. Наклоны в стороны за счет нижнепоясничного отдела не удавались вовсе. Оказались резко болезненными межостистая связка Liv-v и область соответствующего межпозвонкового сустава слева. При давлении на этот сустав появлялась резкая боль с отдачей вниз по ноге — по дерматому L|V. На той же левой ноге была значительно болезненна наружная головка трехглавой мышцы голени, верхняя часть малоберцовой мышцы, а также, в меньшей степени, наружная головка трехглавой мышцы правой голени. В головке трехглавой мышцы слева прощупывалось уплотнение 0,5 х 0,5 см, а в глубине малоберцовой мышцы — подобный же узелок Мюллера 1 х 1 см. После того как во все эти точки было введено по 1 мл 2% раствора новокаина, боли и чувство скованности в пояснице исчезли («почувствовала, что выпрямилась»). При вызывании симптома Ласега справа сгибание ноги до 90°, слева — до 70-80° (боль в пояснице). В последующем — повторные блокады, массаж, ЛФК. Через две недели приступила к работе.
Начало острых болей в левой ноге с отдачей, особенно при кашле и чихании, по зоне Ц указывает на первоначальное поражение L4 корешка. Т.к. болям не предшествовал люмбальгический синдром, следует думать, что ущемление корешка возникло на участке латеральнее задней продольной связки — фораминально в межпозвонковом отверстии Liv-v- В последующем грыжа, судя по течению, распространилась медиально, т.к. появились симптомы компрессии конского хвоста: легкие сфинктерные нарушения, сдавление корешка Si уже на другой стороне — справа. Заинтересованность корешка слева в связи с фораминальной грыжей диска подтверждается и отдачей боли по дерматому Liv при давлении на сустав L!V-v слева: впереди этого сустава проходит корешок L4.
Однако к моменту осмотра корешковые симптомы выпадения отсутствовали, да и явления раздражения вызывались лишь искусственно при резком давлении на межпозвонковый сустав Liv-v- Основная же локализация болевых проявлений относилась к наружной поверхности ноги выше и ниже коленного сустава. Мозжащий и ноющий характер этих болей, независимость их от ликворного толчка, наличие их в покое — все это позволило заподозрить, что они некорешкового характера. К тому же они не распространялись до дистального отдела дерматома, как это чаще бывает при поражении корешка. Пальпация выявила значительные явления нейроос-теофиброза в латеральной головке трехглавой мышцы голени и в верхних отделах малоберцовой мышцы, что могло имитировать «корешковую» боль в зоне Si.
Между тем корешковые симптомы были лишь резидуальными и в зоне Si, а не Ц, выявляясь лишь при сильном давлении на расположенный позади корешка межпозвонковый сустав Liv-v- Еще до назначения лечения на зоны нейроостеофиброза можно было предполагать благоприятный исход. Пораженный сегмент был зафиксирован в позе защитной «распорки», почему явления компрессии корешка, а потом и конского хвоста былипреходящими. Судя по плавному развитию компрессионного синдрома, прорыва грыжи через заднюю продольную связку не было. Основные жалобы были связаны с мышечно-тоническими механизмами, а на них воздействовать лечебными средствами можно успешно, почему больную быстро удалось вернуть к труду.
Пример второй. Больная Ф., 44 года, искусствовед. В возрасте 38 лет — компрессионный перелом тела Ц, без компрессионно-корешковых явлений. Через 4 года начинают беспокоить тянущие боли в ишиокруральных мышцах слева, особенно при попытке потянуться. Появилось искривление позвоночника. После наметившегося улучшения — новая травма: упала в глубокую яму «солдатиком». Ушиб левой стопы. Вновь стали беспокоить прежние боли, диагностировали грыжу дисков Liv-v и Lv-S| с компрессией корешка Si слева. Эпидурит. После тракционной терапии наступило значительное улучшение, почти исчез сколиоз, боли уменьшились, но осталось чувство дискомфорта в пояснице, а после продолжительного стояния или сидения испытывала прежние боли — полной ремиссии так и не наступило. Стала носить съемный корсет, много, хотя и очень осторожно, занималась гимнастикой. В вертикальном положении и в лучшие дни не могла оставаться более часа: усиливались боли, особенно в правой половине поясницы, в наружных отделах левой голени, стали присоединяться ощущения онемения и жжения по наружной поверхности правого бедра, иногда распространявшиеся и на голень, уставала при ходьбе. По утрам стало трудно повернуться в постели, встать из положения сидя. Стали зябнуть ноги.
При первом осмотре больной: поясничный гиперлордоз (курвиметрически — 24 мм, при попытке наклониться он преодолевался только на 18 мм). Паравертебральные мышцы не выключаются. При наклонах вперед не достает пальцами пола на 20 см. Невозможен наклон влево — блок в нижнепоясничном отделе, не выключается длинный разгибатель спины слева. Гипотония икроножных мышц, негрубое снижение силы в сгибателях III-V пальцев слева, на этой же стороне снижен ахиллов рефлекс. Коленные оживлены. Непостоянная и очень легкая гипоалыезия в зоне Si слева и в наружных отделах правой ноги. При пальпации болезненны почти все ткани правого бедра и голени, особенно в ишиокруральной зоне, а также в зоне паховой связки в месте ее прикрепления к подвздошной кости. Эти боли усиливаются при вызывании симптома Ласега (до 50°, слева — до 65-70°, боли отдают и в поясницу). Резко болезненны копчик и крестцово-подвздошное сочленение больше слева, межостистые связки от LIIHV и ниже. Правая стопа чуть бледнее левой, на ней хуже прощупывается тыльная, а слева — задняя большеберцовая артерия стопы. На ЭМГ потенциалы фасцикуляций в миотоме Si и, в меньшей степени, Ls слева.
На рентгенограммах негрубый поясничный сколиоз выпуклостью влево и с ротацией вправо. Передний отдел тела Ц несколько уплотнен. Травматический узел диска в краниальном отделе тела 1_ц (после разрыва замыкающей пластинки), диск Ц.|| уплощен. На снимках с функциональными пробами — блок движений на уровне L|V-v и Lv-S|.
Больная периодически наблюдалась нами в течение 12 лет. Ежегодно в санаторно-курортных условиях получала массаж, растяжение в вертикальных ваннах, ЛФК. Пользовалась съемным корсетом, периодически костылями, особенно при чтении лекций. Временами ей удавалось сохранять вертикальное положение на 1,5-2 часа. Госпитализировалась по поводу обострений в возрасте 45 и 47 лет на 3 и 2 месяца. Проводилось лечение тракциями, эпидуральными новокаиновыми блокадами, инфильтрациями новокаина и гидрокортизона в капсулу сустава Ly-Si, диадинамическими токами, ультразвуком. В возрасте 48 лет сформировались спондило-артроз Lv-Si, больше слева, ротация в поясничном отделе влево. Ежегодно по 2 раза занималась в группе ЛФК. К 50 годам полностью перестала пользоваться костылями, корсетом. Удавалось просидеть до 4 часов. В неврологическом статусе существенных явлений выпадения не определялось. Стал преодолеваться гиперлордоз, исчезли сколиоз и чувство зябкости в ногах.
Развернутый диагноз может быть сформулирован следующим образом. Остаточные явления перелома передних отделов тела LII, травматическая грыжа Шморля в верхне-пе-редних отделах тела Ln, посттравматическая передняя грыжа диска Lm, парамедианное выпячивание диска Ly-Si кзади с артрозом соответствующих межпозвонковых суставов и компрессией корешка Si слева. Нестабильность поясничного отдела позвоночника, поясничный ишиальгический сколиоз II степени, фиксированная гиперэкстензия с явлениями нейроостеофиброза в ишиокруральных мышцах слева и паховой связке справа, симпатальгия в области ног, больше справа. Последовательность развития и комбинация синдромов представлены нарис. 8.4.
Рефлекторные мышечно-тонические реакции создали сколиозо-гиперэкстензионную деформацию поясничного отдела. Первые проявления болезни после лечения травмы локализовались в пояснице и ишиокруральной зоне в связи с гиперэкстензией — с приподнятым задним отделом таза. Сочетание присоединившейся грыжи каудального диска с первой посттравматической грыжей Li_n и создало предпосылки неблагоприятного течения. Травма позвоночника, как уже упоминалось, всегда ухудшает прогноз дискогенного заболевания. Создающиеся при этом посттравматические вертеброгенные мышечно-тонические компенсации как бы конкурируют с мышечно-тоническими реакциями на грыжу дистрофически пораженного диска, что осложняет вертебральный синдром. В этих условиях трудно поддаются лечению и экстравертебральные мышечно-тонические и дистрофические проявления заболевания.
В следующем наблюдении больной К., 46 лет, рабочий. При достаточной иммобилизации нижнешейных ПДС — частые обострения со сменяющими друг друга шейными прострелами, левосторонним синдромом позвоночной артерии, радикулопатией Сб, синдромами лестничной мышцы, плечо-кисть, эпикондилеза; церебрастении.
В 33 года перенес воздушную контузию с последующим снижением слуха слева, болями в левой половине головы и очень легкой слабостью в левых конечностях. Через год — шейные прострелы по 3-4 дня, несколько раз в год. Еще через 4 года и через 8 лет — преходящие отеки левой кисти, а после поднятия тяжести появилась резкая боль в левом плече, по поводу чего и поступил в нервное отделение. Боль стучащего характера отдавала и во 11-111 пальцы. Жаловался на общую слабость, потливость, на боль и звон в левой половине головы при ее наклоне на левое плечо и назад, иногда с двоением в глазах. На глазном дне негрубые изменения сосудов атеросклеротического и гипертонического характера. Слева слегка расширена глазная щель, очень легкий экзофтальм, болезненны точки Гринштейна, большого затылочного нерва, позвоночной артерии, надэрбовские, уплотненная передняя лестничная мышца, кожа, взятая в складки на лице и на груди до уровня T2-T3, остистые отростки Cv, Cvi, Сум, Т|.
Выступает извитая височная артерия, болезненная при скользящей пальпации и выступающая отчетливее при поколачивании по ней (рефлекс Вермеля). Экспериментальные вестибулярные реакции нормальны. Слева негрубая кохлеарная нейропатия и двусторонний адгезивный отит, слух — 0,5 м. Голова слегка наклонена на правое плечо. При попытке наклонить ее влево или назад боль отдает влево в голову и надключичье: появляются чувство давления в кожной мышце шеи и тикозные подергивания в ней. Слева несколько выбухают надключичная область и верхний край трапециевидной мышцы. Дельтовидная мышца слегка атрофична. Сила сжатия обеих кистей — 20 кг. Сухожильные рефлексы без особенностей. Гипоальгезия в зоне С7.
Слизистая губ и кисти цианотичны, к вечеру кисти часто краснеют, в них появляется жгучая боль. Слева кожа лица и кисть на ощупь теплее, чем справа. Дермографизм неяркий, стойкий, слева более разлитой, чем справа. Проба Аш-нера: 66-48. Колебания АД: 160/70-150/90. В первые минуты растяжения шейного отдела позвоночника — ощущение давления в области лба слева, усиление шума в теменной области, через минуту он сразу исчезает, а боли не прекращаются. В момент растяжения меняется и картина глазного дна. Внешне сдержан, но рот постоянно приоткрыт, на лице застыло выражение страдания. Считает себя тяжелым больным. Слабодушен, истощаем, память снижена на текущее. На спондилограмме чуть уплощены диск Cv-vi и тело позвонка С|у. Вытянуты передний нижний угол тела Су, в меньшей степени передние углы тела Cvi. Утолщение противолежащих замыкающих пластинок позвонков Су|.уц.
Направленные кзади закругленные экзостозы нижних краев тел Cv и больше Cvi. На снимках в 3/4 — унковертебральный артроз Cv-vi-На прямой рентгенограмме — вытянутость в сторону противолежащих поверхностей унковертебрального сочленения Cv-vi слева. На снимках с функциональными пробами: ПДС Cv-vi и Cvi-vu не участвуют в сгибании и разгибании. Сгибание удается и в вышележащих сегментах — выравнивается лишь шейный лордоз. Объем максимального разгибания также незначителен, оно происходит преимущественно на уровне Cin-iv и Civ-v, где при таком максимальном переразгибании возникает сублюксация по Ковачу.
Лечение: растяжение по Бертши, электрофорез новокаина на шею и левое плечо, внутривенно раствор глюкозы, сернокислой магнезии, бромистого натра. Внутримышечно пиркофкаин. Психотерапия. От шейно-симпатической блокады отказался.
Нестерпимые боли в затылке уменьшились, увеличился объем движений в шейном отделе позвоночника. Звон в голове уменьшился незначительно.
После выписки из отделения чувствовал себя хорошо в течение четырех месяцев, после чего появились нерезкие боли в левом надплечье и руке. Продолжал работать по дому. Через год состояние резко ухудшилось: боли в надплечье и плече усилились, появилась зябкость в нем, стал испытывать ощущение онемения и ползания мурашек в опущенной руке, последняя становилась отечной, цианотичной. Вновь усилился звон в левой половине головы. С тех пор держит руку согнутой в локте.
При осмотре еще через полгода сравнительно с прежними данными: слева болезненны супра- и инфраорбитальные точки, гиперестезия в зоне полукапюшона и полукуртки до Те. При незначительной болезненности точек выхода затылочных нервов слева резкая болезненность точки позвоночной артерии на той же стороне с отдачей в область сосцевидного отростка, передней лестничной мышцы, гребня лопатки (отдача к области плечевого сустава), клювовидного отростка, область прикрепления круглого пронатора к внутреннему надмыщелку плеча. Гипоальгезия кожи указательного пальца. Кисть отечная, цианотичная, холодная на ощупь. При опускании руки вниз, кроме парестезии, появляется и «гусиная кожа».
В переднюю лестничную мышцу введено 2 мл 2% раствора новокаина. Через 5 минут температура и окраска кожи кисти стали нормальными, уменьшились боли. При осмотре через 12 дней боли вновь исчезли. Временами «ударяеттоком» и в первые три пальца, особенно во второй. Жалобы на боли в левой затылочной области (ломящая боль отдает несколько вперед к виску), временами ощущение щипания, скрипа в верхнешейной области. Усилилась потливость. Резкий отек, цианотичность и похолодание кисти. Повторно произведена инфильтрация новокаином передней лестничной мышцы слева — потепление руки, уменьшение болей по наружной поверхности плеча. Сделано еще 5 инфильтраций новокаином передней лестничной мышцы слева.
После первых процедур отечность кисти исчезала на несколько часов, а после четвертой отек кисти исчез вовсе. Она стала теплее правой, уменьшился цианоз. Исчезла боль в области локтевого сустава, значительно уменьшилась боль в плече и по передней поверхности шеи слева. До инъекций мог держать руку лишь согнутой, теперь положение ее нормальное. Еще через 10 дней исчезли боли в плече. Остается незначительная боль в области прикрепления плечелучевого сгибателя к наружному надмыщелку левого плеча и в области передней лестничной мышцы. Стал хорошо спать. Свободно поднимает левой рукой тяжести. Температура кожи кистей почти без разницы. Произведена новокаиновая инфильтрация мышц: передней лестничной и плечелучевого сгибателя.
Через девять месяцев. Работал на тарном складе: ремонтировал тарные ящики, погружал пустые ящики. По вечерам иногда испытывал нерезкие боли в области левого надплечья и плечевого сустава. За три месяца до осмотра нагрузка была более тяжелой, и по вечерам стали беспокоить ломящие боли в области круглого пронатора левой руки — у локтевого сгиба. Усилились и боли в плечевом суставе, надплечье, появились ощущения резкого онемения и покалывания во II-III пальцах руки, их стало стягивать. Старался держать руку в горячей воде. Снизилась сила в левой руке, перестал поднимать ящики. Перевели в мастерскую. Выполняет легкие работы, в которых левая рука почти не участвует. Лечение электрофорезом новокаина принесло небольшое облегчение. Кроме постоянного шума в левой половине головы стал беспокоить прерывистый шум в правой лобной области — «как гудение проводов». По вечерам и до двух-трех часов ночи — тупые боли в лобной части. При осмотре: движения в шейном отделе в стороны в полном объеме, вперед и назад недостаточны. При вызывании феномена межпозвонкового отверстия слева испытывает боль в надплечье в области резко болезненного узелка Корнелиуса, прощупываемого в медиальной части трапециевидной мышцы.
Слева болезненны остистые отростки шейных позвонков, верхняя и нижняя точки Эрба, лестничная мышца, плечелучевой сгибатель, круглый пронатор у места прикрепления к надмыщелку плеча. Там же появляется боль при сопротивлении пассивной пронации, супинации и пассивному разгибанию в локте. Слева легкая гипотрофия верхнего края трапециевидной мышцы, дельтовидной мышцы, а также мышц первого межкостного промежутка. Резко снизилась сила сжатия слева — 4 кг, не удается приведение большого пальца до мизинца (противопоставление возможно). Сухожильные рефлексы на левой руке повышены. Гиперпатия «полукурткой» до Т7-8 слева. Гипоальгезия в области большого пальца. Левое предплечье и кисть слегка набрякшие, синюшные. При пробе Боголепова обычный цианоз кисти возвращается через 20 с, справа окраска нормализуется через 10 с. Увеличены в объеме II-III пальцы. Левая кисть теплее правой.
Через 10 минут после новокаинизации левой передней лестничной мышцы уменьшились боли в левой локтевой области.
Таким образом, у мужчины 46 лет заболевание началось в тридцатилетнем возрасте после воздушной контузии. Связь заболевания с травмой черепа кажется сама собой разумеющейся. Однако последовательность развития симптомов, клиническая картина и изменение ее под влиянием воздействий на шейный отдел позвоночника — все это говорит о том, что основное ядро патологии — в шейной области. Как ни разнообразны клинические проявления, они в основном группируются на левой половине головы, причем боли распространяются от шеи вперед по типу «снимания шлема». Это малохарактерно для травматического поражения черепа и весьма типично для патологии позвоночной артерии или краниоцервикальной склеротомной картины.
Концентрация симптомов и признаков слева складывалась исподволь после появления шейных прострелов через год после травмы. В последующем зависимость церебральных жалоб от состояния шейного отдела позвоночника подтверждается изменением их под влиянием растяжения по Бертши. Но и с самого начала выявилась их связь с шейной патологией: они сочетались с сосудистыми нарушениями в левой руке, а через 8 лет — с болями в ней. Также и астенический синдром, развившийся после травмы у мужчины с некоторыми ранними проявлениями церебрального артериосклероза, не может быть объяснен одной лишь травмой черепа, т.к. он прогрессирует вместе с левосторонними шейными симптомами. Вегетативные нарушения не связаны с одной лишь посттравматической церебрастенией, они носят характер регионарных вегетативных расстройств. Психические же изменения ближе к атеросклеретическим, чем к травматическим: на первый план выступает истощаемость. Отмечавшаяся после травмы взрывчатость уступила место слабодушию, астении. Что же определяет неблагоприятное течение заболевания?
Первые симптомы в форме шейных прострелов появились менее чем через год после травмы. В дальнейшем развились нарушения чувствительности в зоне Сб (область большого пальца). Интересно, что болевому синдрому предшествовали сосудистые нарушения — отечность руки. Таким образом, вазомоторные симптомы слева выступали как в области головы в форме синдрома позвоночной артерии, так и в области руки в связи с изменениями в сосудах корешков. Эти изменения происходят в первую очередь в компремируемом корешке слева. Связь их с посттравматической патологией позвоночника доказывается вышеизложенными особенностями течения заболевания, характерным сочетанием симптомов со стороны руки и головы и, наконец, характерными шейно-позвоночными нарушениями. Сюда относится ограничение движений шеи влево, положительный феномен межпозвонкового отверстия слева, болезненность типичных точек.
В последующем на течение заболевания наложили отпечаток те же вегетативные, нейроваскулярные нарушения, но уже за счет рефлекторно-вегетативных процессов в макроинтервалах времени с формированием ряда признаков нейроостеофиброза: наряду с синдромом передней лестничной мышцы — явления плечелопаточного периартроза и эпикондилеза. Гипоальгезия по ульнарному краю левого предплечья, судя по всему, связана со сдавлением нижнего ствола плечевого сплетения напряженной передней лестничной мышцей. Слабость саногенетических процессов обусловлена еще одним фактором из сферы трофических нарушений — с фибротизацией нижнешейных дисков. Вряд ли такая фиксация нижнешейных дисков обусловлена одними лишь стойкими контрактурны-ми мышечно-тоническими нарушениями.
Об этом говорит отсутствие динамики в рентгенологической картине, прослеженной в течение двух лет. Выше обездвиженного отдела позвоночника на уровне Сщ-iv и Qv-v разгибание происходит, но эти компенсаторные разгибательные движения сопровождаются подвывихом мелких суставов, что указывает на слабость связочного аппарата. Возникающий, таким образом, подвывих создает условия для воздействия передних углов суставных отростков Qv-v на позвоночную артерию. Так складываются двойные условия для синдрома позвоночной артерии: в связи с унковертебральным артрозом и подвывихом по Ковачу. Ограничение объема сгибания в области подвывиха лишает больного механизмов, предохраняющих от травмирования позвоночную артерию. У больного выступает характерная диссоциация между сравнительно стационарной патологией позвоночника и динамичностью, изменчивостью клинической картины.
Схематически эта динамика может быть представлена следующим образом: воздушная контузия; через четыре месяца — экзацербация церебрастенического синдрома, затем шейные прострелы, позже повторные обострения с отеком левой руки и болями в левой половине головы; после физических перегрузок — левосторонняя брахиальгия с явлениями компрессии корешка Сб. Нет сомнения, что среди факторов, способствующих экзацербациям процесса, важную роль играет травматизация позвоночной артерии и корешков при разгибании головы вследствие упомянутого подвывиха, а при наклоне в сторону — вследствие травматизации корешка унковертебральными разрастаниями. В последующем наблюдение в течение четырех лет выявляло колеблющееся течение с улучшением под влиянием лечения и с преобладанием то синдрома левой позвоночной артерии, то синдрома брахиальгического с явлениями эпикондилеза, периартроза, поражения передней лестничной мышцы. Новокаинизация последней всякий раз приносила улучшение, но слабость в пальцах кисти нарастала. При наличии постоянных изменений позвоночника выраженная динамика клинических явлений зависит от ряда дополнительных факторов: экзацербации наступают то посде душевных волнений, то в период интеркуррентной инфекции, то после поднятия тяжестей.
Таким образом, диагноз, указанный в начале истории болезни, следует завершить словами: хронически-прогредиентное течение, затянувшийся этап обострения (точнее, экзацербации) после физической перегрузки.
Получив данную историю болезни, врач мог бы представить весь анамнез графически так, как он показан, например, нарис. 8.2. Два явных фактора, определяющих неблагоприятное течение: противопоказанные физические перегрузки и травматический церебральный. Т.к. второй в данном примере, пожалуй, ведущий, возникает следующий вопрос. Если логика оценки первого фактора направляет мысли на анализ механических воздействий, логика второго открывает путь к оценке церебральных факторов остеохондроза и его синдромов.
Я.Ю. Попелянский
Ортопедическая неврология (вертеброневрология)
Комментировать:
Похожие статьи:
Фотометрические методы исследования
Категории: Ортопедическая неврология, Диагностика и лечение заболеваний,
Первыми фотографию лица, как способ диагностики аномалий развития зубочелюстной системы использовал Angle и его современники. Для того, чтобы фотографии можно было использовать для наблюдения за..
Временная нетрудоспособность
Категории: Ортопедическая неврология, Диагностика и лечение заболеваний,
Вопрос об экспертизе временной нетрудоспособности и целесообразности выписки больного на работу решается на основе общих принципов врачебно-трудовой экспертизы с учетом медицинских и социальных критериев...
Трудности экспертизы при вертеброгенных заболеваниях
Категории: Ортопедическая неврология, Диагностика и лечение заболеваний,
Экспертиза при вертеброгенных заболеваниях — это практически оценка того, в какой мере больной способен передвигаться, трудиться. В какой мере вопросы трудоспособности при поясничных, шейных или грудных..
Профилактика обострений в условиях производства
Категории: Ортопедическая неврология, Диагностика и лечение заболеваний,
В условиях промышленного и сельскохозяйственного производства профилактика и заболеваемость обнаруживают зависимость от следующих четырех факторов: система разработок, степень освоения проектных..
Профилактика обострений, противорецидивная терапия
Категории: Ортопедическая неврология, Диагностика и лечение заболеваний,
Корректные суждения о профилактике остеохондроза требуют учета полифакториальности заболевания, преимущественной роли наследственного предрасположения и в первую очередь статико-динамических перегрузок...
Фотометрические методы исследования
Категории: Ортопедическая неврология, Диагностика и лечение заболеваний,
Первыми фотографию лица, как способ диагностики аномалий развития зубочелюстной системы использовал Angle и его современники. Для того, чтобы фотографии можно было использовать для наблюдения за..
Временная нетрудоспособность
Категории: Ортопедическая неврология, Диагностика и лечение заболеваний,
Вопрос об экспертизе временной нетрудоспособности и целесообразности выписки больного на работу решается на основе общих принципов врачебно-трудовой экспертизы с учетом медицинских и социальных критериев...
Трудности экспертизы при вертеброгенных заболеваниях
Категории: Ортопедическая неврология, Диагностика и лечение заболеваний,
Экспертиза при вертеброгенных заболеваниях — это практически оценка того, в какой мере больной способен передвигаться, трудиться. В какой мере вопросы трудоспособности при поясничных, шейных или грудных..
Профилактика обострений в условиях производства
Категории: Ортопедическая неврология, Диагностика и лечение заболеваний,
В условиях промышленного и сельскохозяйственного производства профилактика и заболеваемость обнаруживают зависимость от следующих четырех факторов: система разработок, степень освоения проектных..
Профилактика обострений, противорецидивная терапия
Категории: Ортопедическая неврология, Диагностика и лечение заболеваний,
Корректные суждения о профилактике остеохондроза требуют учета полифакториальности заболевания, преимущественной роли наследственного предрасположения и в первую очередь статико-динамических перегрузок...