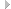Учебные материалы
Конектбиофарм
Работа
Компании
Реклама от Google
Эндопротезирование у больных с патологическими процессами в проксимальном конце бедренной кости
Категории: Костная патология, Лечение при опухолях костей,
Сохранная хирургия опухолей длинных трубчатых костей достигла новых крупных успехов после появления различных конструкций эндопротезов, особенно суставных концов костей и целых «тотальных» суставов. Побудительными причинами для разработки этих конструкций служили самые разнообразные травматические повреждения и заболевания, но не опухоли костей. С конца 40-х годов в литературе появляются сообщения о применении эндопротезирования тазобедренного и других суставов при опухолях костей. Это, как правило, описание одного или нескольких наблюдений [Mnaymneh W. et al., 1964; Тар К., Gaol J., 1965; Chung S., Janes J., 1965; Agrifoglio E., 1965; Pavlansky et al., 1968; Hanslik L., Friedebold G., 1968, и др.].
Первым полным протезом тазобедренного сустава, который стали широко использовать и который заслуженно получил очень высокую оценку, был протез конструкции К.М.Сиваша, М.М.Соколова (1954). Однако этот эндопротез не сразу начали применять в онкологической практике, многие онкологи отрицательно относились к применению металлических эндопротезов у больных с опухолями костей, считая, что электролитические процессы, происходящие после пересадки эндопротеза, выполненного из марок стали, хотя бы в слабой степени подверженных коррозии, нежелательны в области ложа удаленной опухоли.
Отсутствие онкологических противопоказаний к применению эндопротезов из инертных металлов (кобальто-хромовые сплавы, титан) позволило нам в октябре 1967 г. произвести резекцию пораженных остеобластокластомой головки и шейки правой бедренной кости и заместить дефект типичным эндопротезом для тазобедренного сустава конструкции К.М.Сиваша, М.М.Соколова. Был получен вполне удовлетворительный функциональный результат и хороший онкологический — срок наблюдения 35 лет.
Однако в октябре 1969 г. мы произвели более обширную резекцию верхнего конца бедренной кости по поводу неклассифицированной саркомы, разрушившей не только головку, шейку, но и вертельную область бедренной кости, и, естественно, резекцию пришлось делать, отступив 5—6 см дистальнее видимой клинически и рентгенологически границы опухоли.
Образовался дефект значительно большей протяженности, чем тот, который можно заместить обычным эндопротезом Сиваша—Соколова. Мы надели на ножку эндопротеза перевернутый вкладыш и не до конца забили ее в костномозговой канал бедренной кости, и все же произошло укорочение конечности на 5 см. Это дало основание С.Т.Зацепину предложить изготавливать на опытно-экспериментальном предприятии ЦИТО эндопротезы диафизарной частью и с удлиненной ножкой. Так, у эндопротезов появился различной длины «диафиз» для замещения вертельной области и верхнего отдела диафиза бедренной кости, что позволило замещать значительно большие по протяженности дефекты бедренной кости без укорочения конечности, индивидуально подбирая эндопротезы с двумя—девятью кольцевидными утолщениями в верхней «диафизарной» части эндопротеза (рис. 36.1). Такие эндопротезы были положительно оценены В.Д.Чаклиным (1974).
В 1970 г. мы заместили дефект, образовавшийся после резекции, эндопротезом Сиваша у больной с фиброзной дисплазией бедренной кости и тяжелым деформирующим артрозом, но, несмотря на то что костномозговой канал рядом с ножкой эндопротеза заполняли кусочками ауто- и аллокости (как это советуют К.М.Сиваш и Ю.Л.Шапиро), ножка эндопротеза продолжала совершать качательные движения и вызывала сильные боли в суставе при ходьбе, хотя и менее интенсивные, чем до операции.
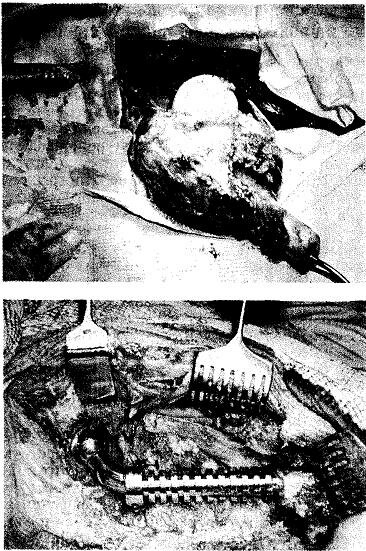
Рис. 36.1. Абластичная резекция верхнего конца бедренной кости. а — опухоль покрыта слоем мышц; б — замещение верхнего конца бедренной кости эндопротезом Сиваша—Соколова в модификации С.Т.Зацепина, добавлена диафизарная часть.
В связи с этим при эндопротезировании больных с расширенным костномозговым каналом, особенно в нижележащих отделах бедренной кости, нами было предложено надевать на дистальный отдел ножки эндопротеза диаметром 18 мм вкладыш меньшего размера с обрезанной в виде неправильного многоугольника опорной площадкой. Острые углы плотно врезались во внутренний слой коркового слоя бедренной кости и обеспечивали плотную фиксацию ножки эндопротеза в верхнем и нижнем отделах. Подобное крепление было успешно произведено еще у ряда больных, но мы считаем, что проще и целесообразнее у таких больных фиксировать ножки эндопротеза цементом.
В 1971 г. мы разрабатывали проблему замещения значительного дефекта верхнего конца бедренной кости у больной, ранее дважды оперированной по поводу остеобластекластомы головки, шейки и всего верхнего метафиза бедренной кости.
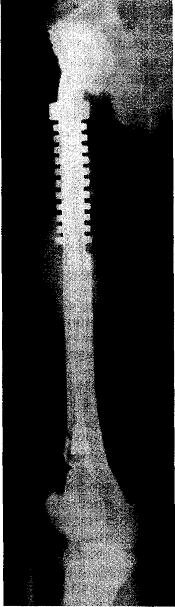
Рис. 36.2. Эндопротез Сиваша—Соколова в модификации С.Т.Зацепина. Нижний конец ножки укрепляется конусной формы фиксатором, навинчивающимся на конец ножки через окно в кортикальном слое в нижнем метафизарном конце бедренной кости.
Консервированный холодом суставной аллотрансплантат, который в течение 4 лет обеспечивал отличную фиксацию конечности, сломался в результате активного процесса перестройки. Заместить обширный дефект эндопротезом Сиваша—Соколова даже с удлиненной ножкой оказалось невозможным. Поскольку нужно было заместить всю верхнюю треть бедренной кости, то ножка эндопротеза почти вся располагалась бы ниже наиболее узкой части костномозгового канала бедренной кости и, следовательно, ее конец при каждом шаге перемещался в широкой костномозговой полости нижней половины бедренной кости. Для предотвращения этого нами изготовлен эндопротез, способный заместить дефект верхнего конца бедренной кости длиной 18—20 см со значительно удлиненной ножкой, которая достигала нижнего метафизарного отдела бедренной кости. На концевом отделе ножки имеется винтовая нарезка, на которую через окно в корковом слое кости на этом уровне навинчивается коническая муфта (рис. 36.2).
У 2 больных нам удалось навинтить на нижний конец эндопротеза конусообразную муфту и получить хороший результат эндопротезирования, а затем подряд у 3 больных мы не смогли этого сделать, так как конец эндопротеза располагался в костномозговом канале эксцентрично и был вплотную прижат к корковому слою. Сначала это нас очень огорчило, но потом мы поняли, что физиологически изгиб бедренной кости должен приводить к асимметричности длинного прямого стержня, располагающегося интрамедуллярно, и при больших дефектах верхней части бедренной кости стали делать длинные ножки у эндопротезов, не предусматривая навинчивание расклинивающихся конусов, которые оказались ненужными.
В апреле 1972 г. мы предложили создать эндопротез для замещения всей бедренной кости с искусственными тазобедренным и коленным суставами. Такой «тотальный» эндопротез — искусственные суставы, конструкции которого были соединены титановым стержнем, был создан совместно с К.М.Сивашом. Этот эндопротез был успешно применен С.Т.Зацепиным и К.М.Сивашом в мае 1972 г. у больной с озлокачествением хондроматоза правой бедренной кости. Оказалось, что такой большой эндопротез может служить основой для создания других эндопротезов. Так, для замещения у больной с хондросаркомой 2 /з верхнего отдела бедренной кости Н.Е.Махсон взял заготовку эндопротеза для замещения всей бедренной кости и нижний отдел длиной 15 см заточил соответственно диаметру костномозгового канала. Конец штифта не доходил на 2—3 см до суставной поверхности мыщелков бедренной кости. Функциональный результат оказался хорошим, и в отделении было произведено шесть операций, во время которых осуществляли резекцию 20—30 см бедренной кости, при этом конец штифта эндопротеза почти доходил до субхондральной пластинки мыщелков бедра.
Таковы основные этапы развития метода эндопротезирования верхнего конца бедренной кости при поражении его опухолевым процессом. Всего эндопротезирование произведено у 102 больных при патологических процессах. Срок наблюдения — до 14 лет.
Формы опухолей проксимального конца бедренной кости, по поводу которых произведены резекции и эндопротезирование: остеобластокластома (доброкачественная и злокачественная), хондросаркома, хондрома, хондроматоз, экзостозная хондродисплазия, остеогенная саркома, полиморфно-клеточная саркома, солитарная плазмоцитома, неклассифицированная саркома, метастаз аденомы щитовидной железы, метастаз рака щитовидной железы, метастаз меланомы, патологический перелом на почве нефрогенной остеодистрофии, патологический перелом после лучевого лечения, патологический перелом на почве остеомаляции, патологический перелом на почве гиперпаратиреоза, фиброзная дисплазия, паростальная остеома, плазмоцитома, метастаз железистого рака, ретикулосаркома, фибросаркома.
Особенно показана резекция с последующей аллопластикой модифицированным суставом Сиваша—Соколова при поражении верхних 2 /5 бедренной кости доброкачественными опухолями и саркомами низкого злокачественного потенциала (первичная и вторичная хондросаркома, злокачественная остеобластокластома). Однако мы применили эту операцию и у больных с другими формами сарком и метастазами рака, когда им грозили патологический перелом пораженного отдела бедренной кости и, следовательно, пребывание в постели на вытяжении или в кокситной гипсовой повязке без надежды когда-либо встать на костыли.
У одних больных эти операции были часто паллиативными и носили характер временной реабилитации, тогда как у других при комбинированном и сочетанном лечении есть надежда добиться излечения или длительной ремиссии (миеломная болезнь — 4 больных живы от 4 до 8 лет, метастаз аденомы щитовидной железы, метастаз меланомы — больной жив 5 лет, ретикулосаркома — больной жив 20 лет).
Резекция проксимального конца бедренной кости с эндопротезированием дефекта при опухолях существенно отличается по технике исполнения от эндопротезирования по Сивашу у ортопедических больных (болезнь Бехтерева, деформирующий коксартроз и др.). У больных с опухолями необходим широкий подход. Преимущественно из передненаружного разреза мы поднадкостнично обнажаем и пересекаем диафиз бедренной кости на значительном расстоянии от края пальпируемой опухоли. Затем вскрываем тазобедренный сустав, отсекаем капсулу сустава от края вертлужной впадины, пересекаем круглую связку и вывихиваем головку бедренной кости в рану, т.е. на первых этапах операции резецируемый фрагмент выделяем с заведомо здоровыми тканями. Затем проксимальный отдел бедренной кости путем острой препарковки выделяем со значительным слоем мышц, окружающих опухоль так, чтобы нигде не приблизиться к так называемой капсуле опухоли. Это условие особенно важно соблюдать у больных со злокачественными опухолями. Резекция проксимального отдела бедренной кости у онкологических больных является сложным, многочасовым вмешательством, сопровождающимся значительной кровопотерей.
Собственно эндопротезирование при таких резекциях отличается следующими моментами.
1. Как правило, большой вертел не отсекают и не фиксируют его к эндопротезу (весь проксимальный суставной отдел бедренной кости удаляют единым блоком со слоем окружающих его мышц).
2. Длина эндопротеза должна соответствовать размерам резецируемой кости. Протезы нужного размера подбирают до операции по рентгенограммам, но к операции желательно готовить несколько эндопротезов различных размеров.
3. При увеличении длины резецируемого участка кости «диафиз» протеза может быть удлинен при помощи специальных «конических шайб», которые на него надевают.
4. «Диафиз» модифицированного эндопротеза Сиваша создает больший рычаг, действующий на чашку протеза, что может способствовать вывихиванию последней из вертлужной впадины. Для предупреждения таких «вывихов» мы нередко фиксируем чашку протеза к телу подвздошной кости одним—тремя металлическими шурупами, что технически выполняется сравнительно просто и почти не увеличивает длительность операции.
Для улучшения фиксации конечности после эндопротезирования необходимо лавсановыми швами подшить к эндопротезу (через специально просверленный канал) сухожилия пояснично-подвздошной, средней ягодичной и большой ягодичной мышц. При хорошей фиксации гнезда эндопротеза в вертлужной впадине и спокойном послеоперационном течении в среднем через 2 нед начинаем занятия лечебной гимнастикой в постели.
Через 3—4 нед разрешаем больным ходить с костылями, постепенно нагружая оперированную ногу. Через 2—3 мес после операции больные начинают передвигаться с палкой, а через 4—5 мес уже ходят без дополнительной опоры.
Мы наблюдали следующие осложнения:
• 9 больных (один — с остеогенной саркомой, 4 — с полиморфно-клеточной саркомой, 2-е недифференцированной саркомой, один — с хондросаркомой и одна — с метастазом рака щитовидной железы) умерли в течение 5—20 мес после операции. При выписке из стационара все они ходили с помощью костылей, а некоторое время с палочкой, не были в течение месяцев прикованы к кровати из-за патологического перелома и невозможности ходить;
• у одной больной произошло вывихивание гнезда эндопротеза в ближайшем послеоперационном периоде. Произведена повторная операция с хорошим исходом.
Что касается онкологических исходов, то рецидив процесса наблюдался только у больной с хондросаркомой и обширным выходом процесса в окружающие ткани. Показания к резекции в данном случае были весьма относительными, но больная категорически отказалась от экзартикуляции. По ходу операции опухоль вскрылась — абластика была нарушена, развился рецидив. В последующем больной была произведена межподвздошно-брюшная ампутация. У всех оперированных больных нога опороспособна. Большинство больных не пользуются костылями и палкой, никаких неприятных ощущений, связанных с имплантацией массивной металлической конструкции, больные не испытывают. Все они в той или иной степени хромают на оперированную ногу. Это связано с иссечением мышц, окружающих опухоль, и с тем, что ягодичные мышцы недостаточно фиксируются к шейке протеза.
С.Т.Зацепин
Костная патология взрослых
Первым полным протезом тазобедренного сустава, который стали широко использовать и который заслуженно получил очень высокую оценку, был протез конструкции К.М.Сиваша, М.М.Соколова (1954). Однако этот эндопротез не сразу начали применять в онкологической практике, многие онкологи отрицательно относились к применению металлических эндопротезов у больных с опухолями костей, считая, что электролитические процессы, происходящие после пересадки эндопротеза, выполненного из марок стали, хотя бы в слабой степени подверженных коррозии, нежелательны в области ложа удаленной опухоли.
Отсутствие онкологических противопоказаний к применению эндопротезов из инертных металлов (кобальто-хромовые сплавы, титан) позволило нам в октябре 1967 г. произвести резекцию пораженных остеобластокластомой головки и шейки правой бедренной кости и заместить дефект типичным эндопротезом для тазобедренного сустава конструкции К.М.Сиваша, М.М.Соколова. Был получен вполне удовлетворительный функциональный результат и хороший онкологический — срок наблюдения 35 лет.
Однако в октябре 1969 г. мы произвели более обширную резекцию верхнего конца бедренной кости по поводу неклассифицированной саркомы, разрушившей не только головку, шейку, но и вертельную область бедренной кости, и, естественно, резекцию пришлось делать, отступив 5—6 см дистальнее видимой клинически и рентгенологически границы опухоли.
Образовался дефект значительно большей протяженности, чем тот, который можно заместить обычным эндопротезом Сиваша—Соколова. Мы надели на ножку эндопротеза перевернутый вкладыш и не до конца забили ее в костномозговой канал бедренной кости, и все же произошло укорочение конечности на 5 см. Это дало основание С.Т.Зацепину предложить изготавливать на опытно-экспериментальном предприятии ЦИТО эндопротезы диафизарной частью и с удлиненной ножкой. Так, у эндопротезов появился различной длины «диафиз» для замещения вертельной области и верхнего отдела диафиза бедренной кости, что позволило замещать значительно большие по протяженности дефекты бедренной кости без укорочения конечности, индивидуально подбирая эндопротезы с двумя—девятью кольцевидными утолщениями в верхней «диафизарной» части эндопротеза (рис. 36.1). Такие эндопротезы были положительно оценены В.Д.Чаклиным (1974).
В 1970 г. мы заместили дефект, образовавшийся после резекции, эндопротезом Сиваша у больной с фиброзной дисплазией бедренной кости и тяжелым деформирующим артрозом, но, несмотря на то что костномозговой канал рядом с ножкой эндопротеза заполняли кусочками ауто- и аллокости (как это советуют К.М.Сиваш и Ю.Л.Шапиро), ножка эндопротеза продолжала совершать качательные движения и вызывала сильные боли в суставе при ходьбе, хотя и менее интенсивные, чем до операции.

Рис. 36.1. Абластичная резекция верхнего конца бедренной кости. а — опухоль покрыта слоем мышц; б — замещение верхнего конца бедренной кости эндопротезом Сиваша—Соколова в модификации С.Т.Зацепина, добавлена диафизарная часть.
В связи с этим при эндопротезировании больных с расширенным костномозговым каналом, особенно в нижележащих отделах бедренной кости, нами было предложено надевать на дистальный отдел ножки эндопротеза диаметром 18 мм вкладыш меньшего размера с обрезанной в виде неправильного многоугольника опорной площадкой. Острые углы плотно врезались во внутренний слой коркового слоя бедренной кости и обеспечивали плотную фиксацию ножки эндопротеза в верхнем и нижнем отделах. Подобное крепление было успешно произведено еще у ряда больных, но мы считаем, что проще и целесообразнее у таких больных фиксировать ножки эндопротеза цементом.
В 1971 г. мы разрабатывали проблему замещения значительного дефекта верхнего конца бедренной кости у больной, ранее дважды оперированной по поводу остеобластекластомы головки, шейки и всего верхнего метафиза бедренной кости.

Рис. 36.2. Эндопротез Сиваша—Соколова в модификации С.Т.Зацепина. Нижний конец ножки укрепляется конусной формы фиксатором, навинчивающимся на конец ножки через окно в кортикальном слое в нижнем метафизарном конце бедренной кости.
Консервированный холодом суставной аллотрансплантат, который в течение 4 лет обеспечивал отличную фиксацию конечности, сломался в результате активного процесса перестройки. Заместить обширный дефект эндопротезом Сиваша—Соколова даже с удлиненной ножкой оказалось невозможным. Поскольку нужно было заместить всю верхнюю треть бедренной кости, то ножка эндопротеза почти вся располагалась бы ниже наиболее узкой части костномозгового канала бедренной кости и, следовательно, ее конец при каждом шаге перемещался в широкой костномозговой полости нижней половины бедренной кости. Для предотвращения этого нами изготовлен эндопротез, способный заместить дефект верхнего конца бедренной кости длиной 18—20 см со значительно удлиненной ножкой, которая достигала нижнего метафизарного отдела бедренной кости. На концевом отделе ножки имеется винтовая нарезка, на которую через окно в корковом слое кости на этом уровне навинчивается коническая муфта (рис. 36.2).
У 2 больных нам удалось навинтить на нижний конец эндопротеза конусообразную муфту и получить хороший результат эндопротезирования, а затем подряд у 3 больных мы не смогли этого сделать, так как конец эндопротеза располагался в костномозговом канале эксцентрично и был вплотную прижат к корковому слою. Сначала это нас очень огорчило, но потом мы поняли, что физиологически изгиб бедренной кости должен приводить к асимметричности длинного прямого стержня, располагающегося интрамедуллярно, и при больших дефектах верхней части бедренной кости стали делать длинные ножки у эндопротезов, не предусматривая навинчивание расклинивающихся конусов, которые оказались ненужными.
В апреле 1972 г. мы предложили создать эндопротез для замещения всей бедренной кости с искусственными тазобедренным и коленным суставами. Такой «тотальный» эндопротез — искусственные суставы, конструкции которого были соединены титановым стержнем, был создан совместно с К.М.Сивашом. Этот эндопротез был успешно применен С.Т.Зацепиным и К.М.Сивашом в мае 1972 г. у больной с озлокачествением хондроматоза правой бедренной кости. Оказалось, что такой большой эндопротез может служить основой для создания других эндопротезов. Так, для замещения у больной с хондросаркомой 2 /з верхнего отдела бедренной кости Н.Е.Махсон взял заготовку эндопротеза для замещения всей бедренной кости и нижний отдел длиной 15 см заточил соответственно диаметру костномозгового канала. Конец штифта не доходил на 2—3 см до суставной поверхности мыщелков бедренной кости. Функциональный результат оказался хорошим, и в отделении было произведено шесть операций, во время которых осуществляли резекцию 20—30 см бедренной кости, при этом конец штифта эндопротеза почти доходил до субхондральной пластинки мыщелков бедра.
Таковы основные этапы развития метода эндопротезирования верхнего конца бедренной кости при поражении его опухолевым процессом. Всего эндопротезирование произведено у 102 больных при патологических процессах. Срок наблюдения — до 14 лет.
Формы опухолей проксимального конца бедренной кости, по поводу которых произведены резекции и эндопротезирование: остеобластокластома (доброкачественная и злокачественная), хондросаркома, хондрома, хондроматоз, экзостозная хондродисплазия, остеогенная саркома, полиморфно-клеточная саркома, солитарная плазмоцитома, неклассифицированная саркома, метастаз аденомы щитовидной железы, метастаз рака щитовидной железы, метастаз меланомы, патологический перелом на почве нефрогенной остеодистрофии, патологический перелом после лучевого лечения, патологический перелом на почве остеомаляции, патологический перелом на почве гиперпаратиреоза, фиброзная дисплазия, паростальная остеома, плазмоцитома, метастаз железистого рака, ретикулосаркома, фибросаркома.
Особенно показана резекция с последующей аллопластикой модифицированным суставом Сиваша—Соколова при поражении верхних 2 /5 бедренной кости доброкачественными опухолями и саркомами низкого злокачественного потенциала (первичная и вторичная хондросаркома, злокачественная остеобластокластома). Однако мы применили эту операцию и у больных с другими формами сарком и метастазами рака, когда им грозили патологический перелом пораженного отдела бедренной кости и, следовательно, пребывание в постели на вытяжении или в кокситной гипсовой повязке без надежды когда-либо встать на костыли.
У одних больных эти операции были часто паллиативными и носили характер временной реабилитации, тогда как у других при комбинированном и сочетанном лечении есть надежда добиться излечения или длительной ремиссии (миеломная болезнь — 4 больных живы от 4 до 8 лет, метастаз аденомы щитовидной железы, метастаз меланомы — больной жив 5 лет, ретикулосаркома — больной жив 20 лет).
Резекция проксимального конца бедренной кости с эндопротезированием дефекта при опухолях существенно отличается по технике исполнения от эндопротезирования по Сивашу у ортопедических больных (болезнь Бехтерева, деформирующий коксартроз и др.). У больных с опухолями необходим широкий подход. Преимущественно из передненаружного разреза мы поднадкостнично обнажаем и пересекаем диафиз бедренной кости на значительном расстоянии от края пальпируемой опухоли. Затем вскрываем тазобедренный сустав, отсекаем капсулу сустава от края вертлужной впадины, пересекаем круглую связку и вывихиваем головку бедренной кости в рану, т.е. на первых этапах операции резецируемый фрагмент выделяем с заведомо здоровыми тканями. Затем проксимальный отдел бедренной кости путем острой препарковки выделяем со значительным слоем мышц, окружающих опухоль так, чтобы нигде не приблизиться к так называемой капсуле опухоли. Это условие особенно важно соблюдать у больных со злокачественными опухолями. Резекция проксимального отдела бедренной кости у онкологических больных является сложным, многочасовым вмешательством, сопровождающимся значительной кровопотерей.
Собственно эндопротезирование при таких резекциях отличается следующими моментами.
1. Как правило, большой вертел не отсекают и не фиксируют его к эндопротезу (весь проксимальный суставной отдел бедренной кости удаляют единым блоком со слоем окружающих его мышц).
2. Длина эндопротеза должна соответствовать размерам резецируемой кости. Протезы нужного размера подбирают до операции по рентгенограммам, но к операции желательно готовить несколько эндопротезов различных размеров.
3. При увеличении длины резецируемого участка кости «диафиз» протеза может быть удлинен при помощи специальных «конических шайб», которые на него надевают.
4. «Диафиз» модифицированного эндопротеза Сиваша создает больший рычаг, действующий на чашку протеза, что может способствовать вывихиванию последней из вертлужной впадины. Для предупреждения таких «вывихов» мы нередко фиксируем чашку протеза к телу подвздошной кости одним—тремя металлическими шурупами, что технически выполняется сравнительно просто и почти не увеличивает длительность операции.
Для улучшения фиксации конечности после эндопротезирования необходимо лавсановыми швами подшить к эндопротезу (через специально просверленный канал) сухожилия пояснично-подвздошной, средней ягодичной и большой ягодичной мышц. При хорошей фиксации гнезда эндопротеза в вертлужной впадине и спокойном послеоперационном течении в среднем через 2 нед начинаем занятия лечебной гимнастикой в постели.
Через 3—4 нед разрешаем больным ходить с костылями, постепенно нагружая оперированную ногу. Через 2—3 мес после операции больные начинают передвигаться с палкой, а через 4—5 мес уже ходят без дополнительной опоры.
Мы наблюдали следующие осложнения:
• 9 больных (один — с остеогенной саркомой, 4 — с полиморфно-клеточной саркомой, 2-е недифференцированной саркомой, один — с хондросаркомой и одна — с метастазом рака щитовидной железы) умерли в течение 5—20 мес после операции. При выписке из стационара все они ходили с помощью костылей, а некоторое время с палочкой, не были в течение месяцев прикованы к кровати из-за патологического перелома и невозможности ходить;
• у одной больной произошло вывихивание гнезда эндопротеза в ближайшем послеоперационном периоде. Произведена повторная операция с хорошим исходом.
Что касается онкологических исходов, то рецидив процесса наблюдался только у больной с хондросаркомой и обширным выходом процесса в окружающие ткани. Показания к резекции в данном случае были весьма относительными, но больная категорически отказалась от экзартикуляции. По ходу операции опухоль вскрылась — абластика была нарушена, развился рецидив. В последующем больной была произведена межподвздошно-брюшная ампутация. У всех оперированных больных нога опороспособна. Большинство больных не пользуются костылями и палкой, никаких неприятных ощущений, связанных с имплантацией массивной металлической конструкции, больные не испытывают. Все они в той или иной степени хромают на оперированную ногу. Это связано с иссечением мышц, окружающих опухоль, и с тем, что ягодичные мышцы недостаточно фиксируются к шейке протеза.
С.Т.Зацепин
Костная патология взрослых
Комментировать:
Похожие статьи:
Удаление гигантских доброкачественных и некоторых злокачественных опухолей крестца
Категории: Костная патология, Лечение при опухолях костей,
Доброкачественные опухоли крестца, особенно неврогенного происхождения — неврилеммомы, нейрофибромы, достигают иногда очень больших, даже гигантских размеров. Они смещают кверху и деформируют мочевой..
Удаление опухолей крестца
Категории: Костная патология, Лечение при опухолях костей,
Рис. 43.14. Тератома крестца. а разрушены III, IV, V крестцовые позвонки — тератома удалена. Метастазы рака в крестце выявлены у 72 пациентов (или 8 %) из 908 оперированных с метастатическими..
Удаление гигантских доброкачественных и некоторых злокачественных опухолей крестца
Категории: Костная патология, Лечение при опухолях костей,
Доброкачественные опухоли крестца, особенно неврогенного происхождения — неврилеммомы, нейрофибромы, достигают иногда очень больших, даже гигантских размеров. Они смещают кверху и деформируют мочевой..
Удаление опухолей крестца
Категории: Костная патология, Лечение при опухолях костей,
Рис. 43.14. Тератома крестца. а разрушены III, IV, V крестцовые позвонки — тератома удалена. Метастазы рака в крестце выявлены у 72 пациентов (или 8 %) из 908 оперированных с метастатическими..