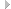Учебные материалы
Объявления
Конектбиофарм
Работа
Компании
|
Суставной панариций
Категории: Хирургия кисти, Панараций и флегмона кисти и пальцев,
Суставной панариций представляет серозно-гнойное воспаление межфаланговых и пястно-фаланговых суставов (М.И.Лыткин, И.Д. Косачев, 1975; А.В. Григорян и др., 1978). Инфекция в сустав может попасть первично - в результате случайного проникающего ранения и вторично - путем контактного инфильтративного ее распространения из смежных воспалительных очагов (ожог, гнойная рана, фурункул). Вероятность инфицирования возрастает в случае расположения смежного гнойного очага на тыльной поверхности пальца, в проекции межфалангового сустава (З.Н. Горбачева и др., 1985).
О механизмах инфицирования межфалангового сустава и его раннем проявлении прежде всего должны помнить фельдшер и медицинская сестра при оказании первой медицинской помощи больному. Профилактическая направленность работы медицинских учреждений по предотвращению инфицирования межфаланговых суставов должна быть ведущей, так как сформировавшийся суставной панариций трудно поддается лечению и чреват тяжелыми непоправимыми для больного последствиями. Основываясь на статистическом материале, Е.В. Усольцева и К.И. Машкара (1986) приводят варианты возможных осложнений суставного панариция:
1 ) переход суставного панариция в другой вид инфекции пальцев и кисти (6,1 %);
2) тугоподвижность и контрактуры сочленений (40,5%);
3) анкилозы (15,8%);
4) трофические расстройства (10,9%);
5) комбинированные виды осложнений (26,7%).
Эффективным средством подавления ранней воспалительной реакции после случайного ранения является подведение под его основание концентрированной дозы антибиотиков широкого спектра действия или орошение инфицированной зоны 2,5%-ной йод-хлорэтиловой композицией [Мелешевич А.В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч.1. - Гродно: ГрГУ, 1997. - С. 66-87]. Процедура первой медицинской помощи при микротравме заканчивается наложением асептической повязки и 2-3-дневным обездвиживанием пальца. В течение этого времени больной подлежит ежедневному наблюдению. Поступать иначе после оказания помощи по поводу инфицированного ранения в проекции межфалангового или пястно-фалангового сустава - значит допустить серьезную лечебно-тактическую ошибку.
При самопроизвольном (после микротравмы) развитии воспалительной реакции суставной панариций проходит три фазы воспалительных изменений:
1 ) серозной инфильтрации;
2) гнойно-воспалительных изменений в мягких тканях
3) костно-суставных деструктивных нарушений (А.В.Григорян и др., 1978; В.А.Попов, В .В.Воробьев, 1986; А.П .Чадаев и др., 1996). Характерными симптомами суставного панариция являются боль и параартикулярный отек мягких тканей. Палец приобретает веретенообразную форму. Осевая нагрузка и попытка легкой тяги за палец болезненны. Палец находится в состоянии умеренного сгибания. Из-за боли резко ограничены активные и пассивные движения. На рентгенограмме в ранней стадии формирования суставного панариция определяется уплотнение окружающих сустав мягких тканей: кожи, подкожной клетчатки, связочно-сумочного аппарата. Суставная щель может быть расширенной или, наоборот, суженной. В более позднем периоде развития воспалительного процесса стирается четкость границы между хрящом и костью, происходит сужение или полное исчезновение суставной щели.
Серозно-инфильтративная фаза воспалительного процесса развивается в мягких тканях межфалангового сустава. Воспалительная реакция начинается с изменений в синовиальной оболочке суставной сумки. Синовиальная оболочка сустава диффузно инфильтрируется, отекает, становится рыхлой и легкоранимой. Отмеченные воспалительные изменения первоначально носят локализованный характер, концентрируются непосредственно в области ранения, затем охватывают всю суставную поверхность. Отек суставной сумки и прилежащих параартикулярных мягких тканей сопровождается сужением суставной щели и заполнением ее полости мутноватой, вязкой консистенции, восприимчивой к инфекции синовиальной жидкостью.
Суставной панариций в ранней фазе воспалительного процесса приходится дифференцировать с ревматоидным моноартритом или артритом обменного генеза. Определенные трудности в постановке диагноза суставного панариция возникают при закрытой травме межфалангового сустава на фоне хронически протекающего неспецифического процесса.
Инфицирование серозного выпота является началом развития гнойно-воспалительной фазы суставного панариция. С этого времени усиливается отек синовиальной оболочки, на ее поверхности появляются отдельные участки некроза, которые по мере прогрессирования воспалительной реакции принимают сливной характер. Усиление автолитических и секвестрационных процессов в очаге воспаления способствует массивной гнойно-воспалительной инфильтрации мягких тканей. Гнойно-воспалительная инфильтрация сустава может происходить снаружи вовнутрь (при поверхностных инфицированных ранах, ожогах, гнойничковых поражениях кожи в проекции межфалангового сустава) или изнутри кнаружи (при проникающих в сустав ранениях с первичным вовлечением в воспалительную реакцию серозной оболочки и суставной сумки). Нарастает отек околосуставных тканей. По мере накопления гнойного экссудата сустав набухает и заметно увеличивается в объеме. Характер и направленность перемещения воспалительной инфильтрации мягких тканей хорошо выявляется при послойном их рассечении во время артротомии.
Фаза костно-суставных изменений является финалом нарастания гнойно-деструктивного процесса в тканях при суставном панариции. Углубление воспалительного процесса начинается с разрушения суставных хрящей эпиметафизарных отделов сочленяющихся фаланг. В результате нарастающей гипоксии тканей в зоне воспалительного очага и токсического воздействия гнойного экссудата суставная поверхность хряща теряет свой естественный блеск, мутнеет. Процесс сопровождается узурацией и фрагментированием хрящевой ткани и заканчивается полным разрушением хрящевой оболочки. С потерей суставом хрящевой прослойки инфекция начинает беспрепятственно распространяться на костные структуры фаланги.
Кульминационными моментами воспалительных изменений при суставном панариции являются некроз подкожной клетчатки и кожи, формирование свища и прорыв гнойного экссудата наружу. Однако диагноз костно-суставного панариция может быть установлен лишь путем разносторонних клинических наблюдений. Решающее значение в диагностике костно-суставного панариция имеет рентгенологическое исследование.
Патолого-анатомический очаг при суставном панариции отличается по структуре от воспалительных очагов других клинико-анатомических форм панариция прежде всего скудностью подкожной клетчатки и преобладанием в его составе плотных образований сумочно-связочного аппарата, хрящевой и костной тканей. В силу отмеченных особенностей при костно-суставном панариции в очаге поражения превалируют некротические и остеомиелитические изменения. Патофизиологические изменения в воспалительном очаге при суставном панариции характеризуются медленным автолизом и вялой секвестрацией нежизнеспособных тканей. Крайне задерживается процесс отторжения омертвевших участков связочно-сумочных структур и костных секвестров. Все это суммарно определяет медленно-поступательное прогрессирующее течение патологического процесса и особую тяжесть клинического проявления костно-суставного панариция.
Гнойно-деструктивная форма суставного панариция наиболее трудно поддается хирургическому лечению. Неудовлетворительные результаты лечения суставного панариция в значительной мере обусловлены малообъемностью и сложностью анатомического строения межфалангового сустава, что не дает возможности при артротомии произвести тщательную ревизию гнойно-воспалительного очага и выявить гнойно-некротические участки, подлежащие радикальной хирургической обработке.
Лечение суставного панариция должно быть патогенетически обоснованным. Патогенетичность терапии требует учета фазового развития воспалительного очага. Из-за быстротечности развития воспалительных изменений клинически бывает трудно уловить переход серозно-инфильтративной фазы в гнойную, а гнойной - в остеомиелитическую.
Для дифференцирования фазового состояния воспалительного процесса должен быть задействован весь доступный диагностический арсенал приемов: от объективного исследования до рентгенографии и пункции межфалангового сустава.
Пункция сустава.
Больному придают горизонтальное положение. Предплечье и кисть укладывают на подставной столик. Область сустава, пункция которого планируется, однократно обрабатывают 80%-ным этиловым спиртом и двукратно - 5%-ным раствором йодной настойки. Дезинфекцию пункционного поля можно обеспечить и трехкратным его орошением 2,5%-ной йод-хлорэтиловой композицией [Мелешевич А. В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч. 1. - Гродно: ГрГУ, 1997. - С .66].
Анестезия тканей в точке укола обычно не проводится. Для пункции сустава используют 1-2-граммовые шприцы. Пальпаторно определяют суставную щель, для чего пальцы кисти расслабляются. Вытянув и согнув палец под углом в 45 градусов, определяют суставную щель, затем под сухожилием разгибателя делают пункцию сустава. Наличие капельки серозного выпота свидетельствует о серозно-инфильтративной фазе суставного панариция. Получение гноя - показатель гнойно-воспалительных изменений в суставе.
Лечение.
В серозно-инфильтративной фазе развития суставного панариция показаны консервативные средства абортивной терапии, способные остановить и подвергнуть обратному развитию течение воспалительной реакции. В ранней фазе развития панариция недопустима тактика ускорения созревания воспалительного очага путем назначения тепловых процедур, ручных ванн, мазевых повязок или водочных компрессов. Наиболее эффективным методом абортивного лечения является регионарная внутривенная или внутрикостная инфузия антибиотиков под двумя манжетками по М.И. Лыткину и И.Д. Косачеву (1975). Надежным консервативным средством в ранней фазе суставного панариция является местная пролонгированная гипотермия [Мелешевич А.В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч.1.- Гродно: ГрГУ, 1997. - С.112]. Проведения 1-3 сеансов отмеченных процедур в фазе серозной инфильтрации достаточно для полного купирования воспалительного процесса.
Если в течение 2-3 дней после абортивной терапии устойчивая тенденция регрессирования воспалительного процесса не наблюдается, следовательно, патологические изменения в очаге воспаления носят необратимый патофизиологический характер. В данной ситуации показано срочное хирургическое вмешательство.
Следует отметить, что оба упомянутых метода абортивной терапии выполняют одновременно и дифференциально-диагностическую функцию. В том случае, когда при абортивном лечении воспалительный процесс оказался в фазе гнойного воспаления, антибиотикотерапия и местная пролонгированная гипотермия способствуют временному затиханию воспалительной реакции, однако, основные клинические проявления воспаления не утрачивают характерных симптомов. Наглядно это обнаруживается после местной гипотермии. Сохранение первоначального клинического статуса воспалительного очага после местной гипотермии имеет важное дифференциально-диагностическое значение, так как позволяет своевременно определить тактику хирургического лечения.
Хирургическое лечение гнойно-некротической фазы суставного панариция складывается из двух этапов: хирургического доступа и обработки гнойно-воспалительного очага. Однако следует отметить, что существуют анатомические препятствия для проведения полноценной ревизии патолого-анатомического очага при костно-суставном панариции. Основная трудность заключается в малообъемности межфалангового сочленения, ограниченной эластичности параартикулярных тканей, одноосности движений и сложности анатомического строения суставной полости (наличие сумочных заворотов, глубоких складок, в которых может гнездиться первоисточник развития и поддержания гнойно-некротического процесса).
В силу отмеченных причин крайне затрудняется хирургический доступ к патологически измененным (некротическим) участкам ткани, удаление которых является обязательным условием квалифицированного оперативного вмешательства. Это перечень тех объективных анатомических условий, которые при общепринятой методике не дают возможности произвести полноценную ревизию воспалительного очага и осуществить качественную целенаправленную хирургическую его обработку.
Операция начинается с выбора места хирургического доступа. Место вскрытия сустава должно определяться локализацией и глубиной залегания гнойно-воспалительного очага. Хирургический доступ должен обеспечить максимально возможный осмотр полости межфалангового сустава после артротомии. В зависимости от предполагаемых размеров и локализации первичного гнойно-воспалительного очага (ориентация по раневому каналу) при артротомии можно применять тыльный дугообразный разрез с отпрепаровкой кожно-подкожного лоскута или продольное средне-боковое рассечение тканей. Двусторонний вариант подхода обеспечивает более свободные возможности всестороннего осмотра внутрисуставной полости. Операция выполняется под проводниковой анестезией 1 -2%-ным раствором новокаина. Продольно по сторонам межфалангового сустава рассекаются кожа, подкожная клетчатка, вскрывается суставная капсула. Узкими ранорасширителями поочередно разводятся края раны с одной и другой сторон сустава. Оценивается жизнеспособность суставной сумки и выстилающей ее синовиальной оболочки на всей ее поверхности, особенно в местах заворотов и на участках естественных складок и углублений. Оцениваются жизнеспособность связочного аппарата, анатомическое состояние эпифизарных отделов сочленяющихся фаланг. Полноценность ревизии воспалительного очага при суставном панариции зависит от правильного положения пораженной кисти, хорошего обезболивания и освещения, наличия ассистента, спокойной обстановки, слаженной работы хирургической бригады. Радикальную хирургическую обработку гнойно-некротического очага при суставном панариции можно выполнить при наличии микрохирургического набора инструментов: скальпеля с узким острым лезвием, малообъемных остроконечных прямых и изогнутых с узкими браншами ножниц, двух зажимов типа «москит» (прямой и изогнутый), анатомического и хирургического пинцетов. Хирургическая обработка гнойно-некротического очага начинается с локального захвата обнаруженных гнойно-некротических участков, их фиксации и избирательного иссечения по всей поверхности суставной капсулы.
После окончания хирургической обработки полость сустава промывают раствором фурацилина или физиологическим раствором хлорида натрия. Рана освобождается от свободнолежащих фрагментов и тканевого детрита. Восстанавливается целостность боковых связок. Осуществляется двустороннее дренирование боковых ран ниточным дренажом [Мелешевич А.В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч.2.- Гродно: ГрГУ, 1999. - С.158]. Операция заканчивается наложением сухой асептической повязки. Обеспечивается иммобилизация кисти гипсовой лонгетой.
Хирургическое лечение суставного панариция в фазе костно-деструктивных изменений.
Последовательность подготовительных мероприятий такая же, как и при операции по поводу суставного панариция в гнойно-экссудативной фазе развития. При данной форме панариция может быть особенным выбор хирургического доступа. Необычность состоит в том, что, намечая место хирургического разреза, необходимо учитывать функционирующие в области сустава свищи, некротические участки тканей, которые следует включить в общее раневое пространство хирургического доступа.
Используя микрохирургические приемы проведения операции, осуществляется методически последовательное иссечение нежизнеспособных мягких тканей суставной капсулы, вовлеченной в процесс подкожной клетчатки и кожи. Острыми ножницами повсеместно иссекаются выступающие по ходу раневого канала грануляции. Следует максимально оберегать здоровые и жизнеспособные ткани.
Недопустимо выскабливание гнойно-воспалительного очага острой ложечкой. Выскабливание как техническая процедура является грубым и противоестественным приемом в гнойной хирургии кисти. Подобным действием нельзя достигнуть избирательного освобождения инфицированной раны от патологического субстрата. Более того, любое выскабливание сопровождается раздавливанием и разволокнением жизнеспособных тканей, что противоречит принципу оберегательного лечения.
После хирургической обработки гнойно-воспалительного очага в пределах мягких тканей приступают к санации деструктивно измененных эпифизарно-метафизарных отделов костных фаланг. Имеющиеся очаги некроза на хрящевой поверхности фаланги срезаются острым скальпелем непосредственно в полости сустава или после ее вывихивания в рану. Чаще приходится прибегать к резекции одной или обеих суставных поверхностей. После закругления спиленных отделов фаланг полость сустава освобождается от свободно лежащих костных фрагментов путем обильного ее промывания тугой струей антисептического раствора. Затем в рану вставляется многодольчатый ниточный дренаж в виде вдвое сложенных прядей с одним общим или двумя отдельными ниточными проводниками [Мелешевич А. В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч.Ч.2. -Гродно: ГрГУ, 1 999. - С.60]. Вариант предложенного нами ниточного дренажа обеспечивает его удержание в ране на заданной глубине с обеих сторон пальца. Перегибы ниточных прядей, благодаря своей объемности, эффективно выполняют роль распорки и своеобразного буфера между сочленяющимися концевыми отделами фаланг пальца. По углам раны накладываются отдельные сводящие ее края узловые швы. Заканчивается операция наложением на рану сухой асептической повязки. Пораженный палец слегка сгибают, эта позиция на 2-2,5 недели фиксируется гипсовой лонгетой. В послеоперационном периоде назначается десенсибилизирующая, антибактериальная и симптоматическая медикаментозная терапия.
Анализ протоколов выполненных операций у 3 больных гнойно-воспалительными заболеваниями пальцев и кисти показал, что хирурги не учитывают клинико-анатомические и регионарные особенности панариция. Все операции выполнялись унифицированно, по стандартной схеме: рассечение и дренирование гнойно-некротического очага. В последующем вскрытый гнойный очаг освобождался от нежизнеспособных тканей самостоятельно, естественным, биологическим путем.
Рассмотрим во многом типичные клинические примеры неправильных лечебно-тактических действий хирургов при оперативном лечении суставного панариция.
Больная С34 лет, домохозяйка. Обратилась к хирургу поликлиники 18.08. с жалобами на боль в проксимальном межфаланговом суставе IV пальца правой кисти. Болеет третий день. Заболевание связывает с ушибом. Объективно: в области проксимального межфалангового сустава отмечается выраженный отек мягких тканей, широко распространяющийся на область формирующих его фаланг, кожа обычной окраски. Выраженная боль мягких тканей при пальпации. Осевая нагрузка болезненная. Активные и пассивные движения в суставе ограничены. Диагноз: суставной панариций проксимального межфалангового сустава IV пальца правой кисти. Под местной проводниковой анестезией на тыльной поверхности воспаленного сустава коротким серповидным разрезом произведена артротомия (рис. 34).
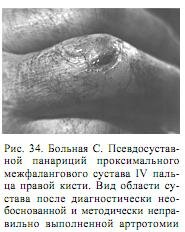
Гной не обнаружен. Из раны выделилось небольшое количество синовиальной жидкости. Рана дренирована. Наложена асептическая повязка. Позже установлено, что больная страдала ревматоидным деформирующим полиартритом. Закрытая травма обострила хронически протекающий воспалительный процесс, который был принят за суставной панариций. Процесс купирован специфическими противоревматическими средствами, рана зажила без осложнений. Прилагается рентгенограмма (рис. 35).
В данном клиническом наблюдении хирург допустил несколько разнообразных по характеру ошибочных действий. Главные из них:
1) в процессе сбора анамнеза не установлено наличие у пациентки сопутствующего заболевания - деформирующего ревматоидного полиартрита мелких суставов кисти, хотя их признаки были налицо;
2) не было у хирурга объективных клинических данных для постановки диагноза суставного панариция;
3) перед операцией не произведена рентгенография кисти;
4) артротомия как хирургическое пособие выполнено непрофессионально; путем подобного хирургического доступа нельзя произвести ревизию полости пораженного сустава;
5) в послеоперационном периоде кисть не была иммобилизирована.
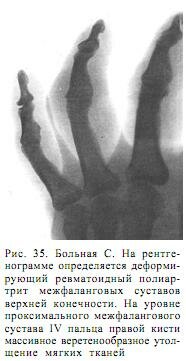
Больной В., 31 года, экскаваторщик, получил глубокий химический ожог тыльной поверхности V пальца правой кисти. В течение 11 суток лечился амбулаторно. На фоне проводившегося лечения состояние больного ухудшилось. В межфаланговом суставе появилась боль, температура тела повысилась до 37,6 градусов. В связи с ухудшением общего состояния и наступившей лихорадкой больной госпитализирован. При осмотре установлено, что на уровне проксимального межфалангового сустава тыльной поверхности V пальца правой кисти две глубокие инфицированные раны размером 0,5х0,8 и 1,1х1,2 см. Дно ран глубоко инфильтрировано. В проекции одного из раневых дефектов кожи обнаружено обнаженное сухожильное растяжение разгибателя пальца. По краям раны выступают вялые, бледные атрофичные грануляции. Наблюдается диффузный отек тканей в области проксимальной и средней фаланг. Палец в застывшем полусогнутом положении. Движения в суставе резко ограничены (рис. 36).
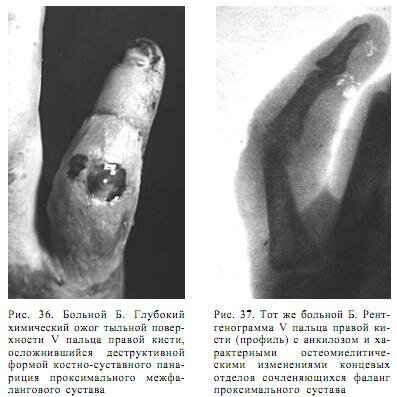
На рентгенограмме (29.06.) головка основной фаланги V пальца правой кисти разрушена. Ее задне-внутренний контур изъеден, там же определяется небольшой костный секвестр размером 0,1х0,15 см. Остеопороз и краевая деструкция суставного конца средней фаланги. Суставная щель сужена, мягкие ткани в этой области отечны (рис. 37).
Заключение: костно-суставной панариций проксимального межфалангового сочленения V пальца правой кисти. Назначена массивная антибактериальная терапия. Проводилось местное противовоспалительное лечение. Раны зажили. Гнойный процесс завершился анкилозом межфалангового сустава. Лечение продолжалось 39 дней.
Анализируя клиническое наблюдение с точки зрения правильности тактических действий медицинского персонала, следует отметить следующее:
1 ) после получения химического ожога больной ограничился самопомощью в виде наложенной марлевой повязки; несоблюдение условий асептики привело к инфицированию ожоговой раны;
2) после осмотра больного хирург не назначил интенсивное противовоспалительное лечение;
3) не осуществлена иммобилизация кисти;
4) поздно установлены признаки суставного панариция;
5) не было уделено достаточного внимания пациенту со стороны среднего медицинского персонала.
Больной Б., 18 лет, рабочий, обратился к хирургу по поводу резаной 4-дневной давности раны кисти. Из анамнеза установлено, что в день получения травмы фельдшер медпункта по месту работы произвел туалет раны и наложил асептическую повязку. Больной продолжал работать.
Объективно: на уровне проксимального межфалангового сустава тыльной поверхности III пальца правой кисти поперечно расположенная рана размером 0,2х0,5 см. Ее края умеренно отечные, гиперемированные. Из глубины раны скудное слизисто-гнойное отделяемое. Движения в суставе ограничены. Общее самочувствие удовлетворительное. Иммунизирован против столбняка. На рану наложена асептическая повязка с физиологическим раствором хлорида натрия. В течение месяца регулярно посещал поликлинику. Воспалительный процесс протекал вяло. Проводимая смена повязок и принимаемые физиотерапевтические процедуры лечебного эффекта не давали.
Госпитализирован для стационарного лечения (02.02.). Анализ крови: эр. - 4,1*1012/л, гем. - 110 г/л, цв. п. 0,9 л. -6-109/л, п. я. - 2, с .я. - 64, лимф. - 32 мон.-2; СОЭ -1 9 мм/ч.
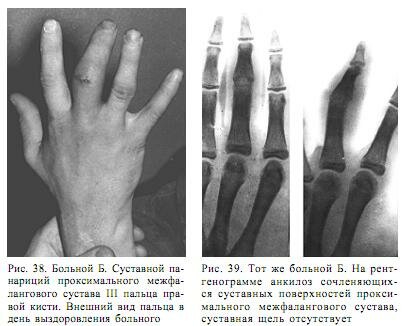
Анализ мочи: уд. вес - 1 026, реакция кислая, прозрачная, белок отсутствует, лейкоциты 4-6 в поле зрения. Рентгенограмма III пальца правой кисти (02.02.). Суставная щель во втором межфаланговом сочленении не прослеживается. Утолщение основной фаланги за счет периостальной реакции. Явления остеосклероза. В области основания средней фаланги и головки проксимальной фаланги очаг разрежения костной ткани. Диагноз: суставной панариций проксимального межфалангового сустава III пальца правой кисти. Не оперирован. После общей массивной антибактериальной терапии воспалительный процесс купирован. Рана зажила (рис. 38, 39). В межфаланговом суставе развился анкилоз. Продолжительность лечения составила 37 дней.
Лечебно-тактические ошибки медицинского персонала, допущенные в процессе лечения данного пациента:
1) в день обращения за медицинской помощью больной не проконсультирован хирургом;
2) не установлен факт проникающего ранения сустава;
3) не произведена первичная хирургическая обработка раны;
4) палец не иммобилизирован;
5) больной не освобожден от работы;
6) не произведена хирургическая обработка инфицированной раны хирургом на более позднем этапе лечения;
7) несвоевременно и не в полном объеме применен терапевтический арсенал антибиотикотерапии.
Больная К., 58 лет, домохозяйка. 15.09. получила ссадину кожи на уровне дистального межфалангового сустава II пальца правой кисти. Со слов пациентки, ссадина была смазана йодной настойкой. На палец наложена марлевая повязка. На третий день после ранения почувствовала боль в ногтевой фаланге. С 21 .09. боль в пальце приняла нестерпимый нарастающий характер, из-за чего плохо спала.
Обратилась в поликлинику. Осмотрена хирургом. Поставлен диагноз: подкожный панариций дистальной фаланги II пальца правой кисти. Под местной проводниковой анестезией раствором новокаина средним продольным разрезом по тыльной поверхности пальца на уровне дистальной и средней фаланг рассечены кожа и подкожная клетчатка. Гноя не оказалось. Рана дренирована резиновой полоской. Наложена влажная антисептическая повязка. На следующий день состояние больной ухудшилось, усилилась боль в пальце. Температура тела повысилась до 38 градусов. Принимаемые анальгетики, ежедневно проводимые горячие ручные ванны не облегчали состояние. Спустя неделю после операции больная направлена в стационар хирургического отделения. При поступлении ногтевая фаланга II пальца правой кисти резко отечна, булавовидной формы. Наиболее выраженная воспалительная инфильтрация тканей определяется на уровне дистального межфалангового сустава. Осевая нагрузка на кончик пальца отдается резкой болью в суставе. Снижен тургор мягкотканных структур пальца. Отмечается патологическая боковая подвижность в межфаланговом суставе. На тыльной поверхности пальца с вялыми бледными грануляциями рана размером 1,9х0,3 см. Температура тела 37,7 градусов.
Анализ крови: эр. - 4,4 -1012/л, гем. - 130 г/л, цв. п. крови - 0,9, л. -6,6-10 9/л, э. - 3, п.я.- 5, с. я. - 56, лимф. - 32, мон. - 4; СОЭ - 1 9 мм/ч.
Анализ мочи: 1 50 мл, прозрачная, соломенно-желтого цвета, реакция кислая, уд. вес - 1 026, 4-5 лейкоцитов в поле зрения. На рентгенограмме (28.09.) обнаружены деструктивные изменения со стороны сочленяющихся концов фаланг дистального межфалангового сустава (рис. 40).
Под местной проводниковой анестезией новокаином двумя продольными тыльно-боковыми разрезами произведена артротомия. Выпущен гной. Раны дренированы резиновыми полосками. Наложена повязка с раствором фурацилина. Произведена иммобилизация пальца. Назначена антибактериальная терапия. Острота течения воспалительной реакции уменьшилась. Из ран умеренное гнойное отделяемое. Нормализовалась температура. На контрольной рентгенограмме II пальца правой кисти (09.10.) определяется выраженный остеопороз дистальной и средней фаланг. Отмечается разрушение костной структуры основания средней фаланги. Суставная щель отсутствует, подвывих дистальной фаланги кнаружи. Деструкция дистального эпифиза средней фаланги с повреждением кортикального слоя. Определяется наличие мелких секвестров. Заключение: остеомиелит дистальной фаланги II пальца правой кисти с вовлечением в воспалительный процесс головки средней фаланги. Продолжено консервативное лечение. На 47 сутки процесс завершился анкилозом межфалангового сустава.
Рассматривая неблагоприятные исходы хирургического лечения суставного панариция, следует отметить, что это, пожалуй, самая трудная для лечения клиническая форма заболевания. Традиционная тактика при суставном панариции - артротомия и дренирование - в самом начале лечения обрекает больного и хирурга на неудачу. Причина неудовлетворительных результатов при артротомии состоит в том, что в обычном объеме ее технического выполнения она радикально не устраняет патолого-физиологических условий поддержания инфекции. Источниками сохранения инфекции обычно являются гнойно-некротические очажки плотных тканевых структур суставной капсулы, прилежащих к ней межфаланговых связок и костно-хрящевых формирований сустава. Места расположения этих очажков в силу анатомических сложностей строения межфалангового сустава труднодоступны для обнаружения и представляют технические сложности их иссечения общепринятыми хирургическими приемами. Следует признать, что операция при суставном панариции относится к категории микрохирургических как по технической оснащенности, так и по приемам выполнения. Задача артротомии - обеспечить относительно свободный доступ для обзора полости сустава и тщательной его ревизии. Установив места локализации гнойно-некротических очажков, приступают к их удалению. Кончиком зажима «москит» захватывается, затем иссекается каждый из подобных участков. На хрящевой поверхности очажки тангенциально соскабливаются кончиком острого скальпеля. Путем инстилляции полости сустава раствором антисептика удаляются мельчайшие частички тканевого и клеточного детрита. В послеоперационном периоде следует обеспечить краткосрочное двух-трехсуточное дренирование раны. При дренировании следует избегать механического повреждения дренажным материалом синовиальной поверхности сустава. Подобным требованиям при хирургическом лечении суставного панариция отвечают предложенные нами ниточные дренажи, в частности, их варианты «б» и «в» [Мелешевич А.В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч.2. - Гродно: ГрГУ, 1999. - С.60].
А.В. Мелешевич
О механизмах инфицирования межфалангового сустава и его раннем проявлении прежде всего должны помнить фельдшер и медицинская сестра при оказании первой медицинской помощи больному. Профилактическая направленность работы медицинских учреждений по предотвращению инфицирования межфаланговых суставов должна быть ведущей, так как сформировавшийся суставной панариций трудно поддается лечению и чреват тяжелыми непоправимыми для больного последствиями. Основываясь на статистическом материале, Е.В. Усольцева и К.И. Машкара (1986) приводят варианты возможных осложнений суставного панариция:
1 ) переход суставного панариция в другой вид инфекции пальцев и кисти (6,1 %);
2) тугоподвижность и контрактуры сочленений (40,5%);
3) анкилозы (15,8%);
4) трофические расстройства (10,9%);
5) комбинированные виды осложнений (26,7%).
Эффективным средством подавления ранней воспалительной реакции после случайного ранения является подведение под его основание концентрированной дозы антибиотиков широкого спектра действия или орошение инфицированной зоны 2,5%-ной йод-хлорэтиловой композицией [Мелешевич А.В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч.1. - Гродно: ГрГУ, 1997. - С. 66-87]. Процедура первой медицинской помощи при микротравме заканчивается наложением асептической повязки и 2-3-дневным обездвиживанием пальца. В течение этого времени больной подлежит ежедневному наблюдению. Поступать иначе после оказания помощи по поводу инфицированного ранения в проекции межфалангового или пястно-фалангового сустава - значит допустить серьезную лечебно-тактическую ошибку.
При самопроизвольном (после микротравмы) развитии воспалительной реакции суставной панариций проходит три фазы воспалительных изменений:
1 ) серозной инфильтрации;
2) гнойно-воспалительных изменений в мягких тканях
3) костно-суставных деструктивных нарушений (А.В.Григорян и др., 1978; В.А.Попов, В .В.Воробьев, 1986; А.П .Чадаев и др., 1996). Характерными симптомами суставного панариция являются боль и параартикулярный отек мягких тканей. Палец приобретает веретенообразную форму. Осевая нагрузка и попытка легкой тяги за палец болезненны. Палец находится в состоянии умеренного сгибания. Из-за боли резко ограничены активные и пассивные движения. На рентгенограмме в ранней стадии формирования суставного панариция определяется уплотнение окружающих сустав мягких тканей: кожи, подкожной клетчатки, связочно-сумочного аппарата. Суставная щель может быть расширенной или, наоборот, суженной. В более позднем периоде развития воспалительного процесса стирается четкость границы между хрящом и костью, происходит сужение или полное исчезновение суставной щели.
Серозно-инфильтративная фаза воспалительного процесса развивается в мягких тканях межфалангового сустава. Воспалительная реакция начинается с изменений в синовиальной оболочке суставной сумки. Синовиальная оболочка сустава диффузно инфильтрируется, отекает, становится рыхлой и легкоранимой. Отмеченные воспалительные изменения первоначально носят локализованный характер, концентрируются непосредственно в области ранения, затем охватывают всю суставную поверхность. Отек суставной сумки и прилежащих параартикулярных мягких тканей сопровождается сужением суставной щели и заполнением ее полости мутноватой, вязкой консистенции, восприимчивой к инфекции синовиальной жидкостью.
Суставной панариций в ранней фазе воспалительного процесса приходится дифференцировать с ревматоидным моноартритом или артритом обменного генеза. Определенные трудности в постановке диагноза суставного панариция возникают при закрытой травме межфалангового сустава на фоне хронически протекающего неспецифического процесса.
Инфицирование серозного выпота является началом развития гнойно-воспалительной фазы суставного панариция. С этого времени усиливается отек синовиальной оболочки, на ее поверхности появляются отдельные участки некроза, которые по мере прогрессирования воспалительной реакции принимают сливной характер. Усиление автолитических и секвестрационных процессов в очаге воспаления способствует массивной гнойно-воспалительной инфильтрации мягких тканей. Гнойно-воспалительная инфильтрация сустава может происходить снаружи вовнутрь (при поверхностных инфицированных ранах, ожогах, гнойничковых поражениях кожи в проекции межфалангового сустава) или изнутри кнаружи (при проникающих в сустав ранениях с первичным вовлечением в воспалительную реакцию серозной оболочки и суставной сумки). Нарастает отек околосуставных тканей. По мере накопления гнойного экссудата сустав набухает и заметно увеличивается в объеме. Характер и направленность перемещения воспалительной инфильтрации мягких тканей хорошо выявляется при послойном их рассечении во время артротомии.
Фаза костно-суставных изменений является финалом нарастания гнойно-деструктивного процесса в тканях при суставном панариции. Углубление воспалительного процесса начинается с разрушения суставных хрящей эпиметафизарных отделов сочленяющихся фаланг. В результате нарастающей гипоксии тканей в зоне воспалительного очага и токсического воздействия гнойного экссудата суставная поверхность хряща теряет свой естественный блеск, мутнеет. Процесс сопровождается узурацией и фрагментированием хрящевой ткани и заканчивается полным разрушением хрящевой оболочки. С потерей суставом хрящевой прослойки инфекция начинает беспрепятственно распространяться на костные структуры фаланги.
Кульминационными моментами воспалительных изменений при суставном панариции являются некроз подкожной клетчатки и кожи, формирование свища и прорыв гнойного экссудата наружу. Однако диагноз костно-суставного панариция может быть установлен лишь путем разносторонних клинических наблюдений. Решающее значение в диагностике костно-суставного панариция имеет рентгенологическое исследование.
Патолого-анатомический очаг при суставном панариции отличается по структуре от воспалительных очагов других клинико-анатомических форм панариция прежде всего скудностью подкожной клетчатки и преобладанием в его составе плотных образований сумочно-связочного аппарата, хрящевой и костной тканей. В силу отмеченных особенностей при костно-суставном панариции в очаге поражения превалируют некротические и остеомиелитические изменения. Патофизиологические изменения в воспалительном очаге при суставном панариции характеризуются медленным автолизом и вялой секвестрацией нежизнеспособных тканей. Крайне задерживается процесс отторжения омертвевших участков связочно-сумочных структур и костных секвестров. Все это суммарно определяет медленно-поступательное прогрессирующее течение патологического процесса и особую тяжесть клинического проявления костно-суставного панариция.
Гнойно-деструктивная форма суставного панариция наиболее трудно поддается хирургическому лечению. Неудовлетворительные результаты лечения суставного панариция в значительной мере обусловлены малообъемностью и сложностью анатомического строения межфалангового сустава, что не дает возможности при артротомии произвести тщательную ревизию гнойно-воспалительного очага и выявить гнойно-некротические участки, подлежащие радикальной хирургической обработке.
Лечение суставного панариция должно быть патогенетически обоснованным. Патогенетичность терапии требует учета фазового развития воспалительного очага. Из-за быстротечности развития воспалительных изменений клинически бывает трудно уловить переход серозно-инфильтративной фазы в гнойную, а гнойной - в остеомиелитическую.
Для дифференцирования фазового состояния воспалительного процесса должен быть задействован весь доступный диагностический арсенал приемов: от объективного исследования до рентгенографии и пункции межфалангового сустава.
Пункция сустава.
Больному придают горизонтальное положение. Предплечье и кисть укладывают на подставной столик. Область сустава, пункция которого планируется, однократно обрабатывают 80%-ным этиловым спиртом и двукратно - 5%-ным раствором йодной настойки. Дезинфекцию пункционного поля можно обеспечить и трехкратным его орошением 2,5%-ной йод-хлорэтиловой композицией [Мелешевич А. В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч. 1. - Гродно: ГрГУ, 1997. - С .66].
Анестезия тканей в точке укола обычно не проводится. Для пункции сустава используют 1-2-граммовые шприцы. Пальпаторно определяют суставную щель, для чего пальцы кисти расслабляются. Вытянув и согнув палец под углом в 45 градусов, определяют суставную щель, затем под сухожилием разгибателя делают пункцию сустава. Наличие капельки серозного выпота свидетельствует о серозно-инфильтративной фазе суставного панариция. Получение гноя - показатель гнойно-воспалительных изменений в суставе.
Лечение.
В серозно-инфильтративной фазе развития суставного панариция показаны консервативные средства абортивной терапии, способные остановить и подвергнуть обратному развитию течение воспалительной реакции. В ранней фазе развития панариция недопустима тактика ускорения созревания воспалительного очага путем назначения тепловых процедур, ручных ванн, мазевых повязок или водочных компрессов. Наиболее эффективным методом абортивного лечения является регионарная внутривенная или внутрикостная инфузия антибиотиков под двумя манжетками по М.И. Лыткину и И.Д. Косачеву (1975). Надежным консервативным средством в ранней фазе суставного панариция является местная пролонгированная гипотермия [Мелешевич А.В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч.1.- Гродно: ГрГУ, 1997. - С.112]. Проведения 1-3 сеансов отмеченных процедур в фазе серозной инфильтрации достаточно для полного купирования воспалительного процесса.
Если в течение 2-3 дней после абортивной терапии устойчивая тенденция регрессирования воспалительного процесса не наблюдается, следовательно, патологические изменения в очаге воспаления носят необратимый патофизиологический характер. В данной ситуации показано срочное хирургическое вмешательство.
Следует отметить, что оба упомянутых метода абортивной терапии выполняют одновременно и дифференциально-диагностическую функцию. В том случае, когда при абортивном лечении воспалительный процесс оказался в фазе гнойного воспаления, антибиотикотерапия и местная пролонгированная гипотермия способствуют временному затиханию воспалительной реакции, однако, основные клинические проявления воспаления не утрачивают характерных симптомов. Наглядно это обнаруживается после местной гипотермии. Сохранение первоначального клинического статуса воспалительного очага после местной гипотермии имеет важное дифференциально-диагностическое значение, так как позволяет своевременно определить тактику хирургического лечения.
Хирургическое лечение гнойно-некротической фазы суставного панариция складывается из двух этапов: хирургического доступа и обработки гнойно-воспалительного очага. Однако следует отметить, что существуют анатомические препятствия для проведения полноценной ревизии патолого-анатомического очага при костно-суставном панариции. Основная трудность заключается в малообъемности межфалангового сочленения, ограниченной эластичности параартикулярных тканей, одноосности движений и сложности анатомического строения суставной полости (наличие сумочных заворотов, глубоких складок, в которых может гнездиться первоисточник развития и поддержания гнойно-некротического процесса).
В силу отмеченных причин крайне затрудняется хирургический доступ к патологически измененным (некротическим) участкам ткани, удаление которых является обязательным условием квалифицированного оперативного вмешательства. Это перечень тех объективных анатомических условий, которые при общепринятой методике не дают возможности произвести полноценную ревизию воспалительного очага и осуществить качественную целенаправленную хирургическую его обработку.
Операция начинается с выбора места хирургического доступа. Место вскрытия сустава должно определяться локализацией и глубиной залегания гнойно-воспалительного очага. Хирургический доступ должен обеспечить максимально возможный осмотр полости межфалангового сустава после артротомии. В зависимости от предполагаемых размеров и локализации первичного гнойно-воспалительного очага (ориентация по раневому каналу) при артротомии можно применять тыльный дугообразный разрез с отпрепаровкой кожно-подкожного лоскута или продольное средне-боковое рассечение тканей. Двусторонний вариант подхода обеспечивает более свободные возможности всестороннего осмотра внутрисуставной полости. Операция выполняется под проводниковой анестезией 1 -2%-ным раствором новокаина. Продольно по сторонам межфалангового сустава рассекаются кожа, подкожная клетчатка, вскрывается суставная капсула. Узкими ранорасширителями поочередно разводятся края раны с одной и другой сторон сустава. Оценивается жизнеспособность суставной сумки и выстилающей ее синовиальной оболочки на всей ее поверхности, особенно в местах заворотов и на участках естественных складок и углублений. Оцениваются жизнеспособность связочного аппарата, анатомическое состояние эпифизарных отделов сочленяющихся фаланг. Полноценность ревизии воспалительного очага при суставном панариции зависит от правильного положения пораженной кисти, хорошего обезболивания и освещения, наличия ассистента, спокойной обстановки, слаженной работы хирургической бригады. Радикальную хирургическую обработку гнойно-некротического очага при суставном панариции можно выполнить при наличии микрохирургического набора инструментов: скальпеля с узким острым лезвием, малообъемных остроконечных прямых и изогнутых с узкими браншами ножниц, двух зажимов типа «москит» (прямой и изогнутый), анатомического и хирургического пинцетов. Хирургическая обработка гнойно-некротического очага начинается с локального захвата обнаруженных гнойно-некротических участков, их фиксации и избирательного иссечения по всей поверхности суставной капсулы.
После окончания хирургической обработки полость сустава промывают раствором фурацилина или физиологическим раствором хлорида натрия. Рана освобождается от свободнолежащих фрагментов и тканевого детрита. Восстанавливается целостность боковых связок. Осуществляется двустороннее дренирование боковых ран ниточным дренажом [Мелешевич А.В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч.2.- Гродно: ГрГУ, 1999. - С.158]. Операция заканчивается наложением сухой асептической повязки. Обеспечивается иммобилизация кисти гипсовой лонгетой.
Хирургическое лечение суставного панариция в фазе костно-деструктивных изменений.
Последовательность подготовительных мероприятий такая же, как и при операции по поводу суставного панариция в гнойно-экссудативной фазе развития. При данной форме панариция может быть особенным выбор хирургического доступа. Необычность состоит в том, что, намечая место хирургического разреза, необходимо учитывать функционирующие в области сустава свищи, некротические участки тканей, которые следует включить в общее раневое пространство хирургического доступа.
Используя микрохирургические приемы проведения операции, осуществляется методически последовательное иссечение нежизнеспособных мягких тканей суставной капсулы, вовлеченной в процесс подкожной клетчатки и кожи. Острыми ножницами повсеместно иссекаются выступающие по ходу раневого канала грануляции. Следует максимально оберегать здоровые и жизнеспособные ткани.
Недопустимо выскабливание гнойно-воспалительного очага острой ложечкой. Выскабливание как техническая процедура является грубым и противоестественным приемом в гнойной хирургии кисти. Подобным действием нельзя достигнуть избирательного освобождения инфицированной раны от патологического субстрата. Более того, любое выскабливание сопровождается раздавливанием и разволокнением жизнеспособных тканей, что противоречит принципу оберегательного лечения.
После хирургической обработки гнойно-воспалительного очага в пределах мягких тканей приступают к санации деструктивно измененных эпифизарно-метафизарных отделов костных фаланг. Имеющиеся очаги некроза на хрящевой поверхности фаланги срезаются острым скальпелем непосредственно в полости сустава или после ее вывихивания в рану. Чаще приходится прибегать к резекции одной или обеих суставных поверхностей. После закругления спиленных отделов фаланг полость сустава освобождается от свободно лежащих костных фрагментов путем обильного ее промывания тугой струей антисептического раствора. Затем в рану вставляется многодольчатый ниточный дренаж в виде вдвое сложенных прядей с одним общим или двумя отдельными ниточными проводниками [Мелешевич А. В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч.Ч.2. -Гродно: ГрГУ, 1 999. - С.60]. Вариант предложенного нами ниточного дренажа обеспечивает его удержание в ране на заданной глубине с обеих сторон пальца. Перегибы ниточных прядей, благодаря своей объемности, эффективно выполняют роль распорки и своеобразного буфера между сочленяющимися концевыми отделами фаланг пальца. По углам раны накладываются отдельные сводящие ее края узловые швы. Заканчивается операция наложением на рану сухой асептической повязки. Пораженный палец слегка сгибают, эта позиция на 2-2,5 недели фиксируется гипсовой лонгетой. В послеоперационном периоде назначается десенсибилизирующая, антибактериальная и симптоматическая медикаментозная терапия.
Анализ протоколов выполненных операций у 3 больных гнойно-воспалительными заболеваниями пальцев и кисти показал, что хирурги не учитывают клинико-анатомические и регионарные особенности панариция. Все операции выполнялись унифицированно, по стандартной схеме: рассечение и дренирование гнойно-некротического очага. В последующем вскрытый гнойный очаг освобождался от нежизнеспособных тканей самостоятельно, естественным, биологическим путем.
Рассмотрим во многом типичные клинические примеры неправильных лечебно-тактических действий хирургов при оперативном лечении суставного панариция.
Больная С34 лет, домохозяйка. Обратилась к хирургу поликлиники 18.08. с жалобами на боль в проксимальном межфаланговом суставе IV пальца правой кисти. Болеет третий день. Заболевание связывает с ушибом. Объективно: в области проксимального межфалангового сустава отмечается выраженный отек мягких тканей, широко распространяющийся на область формирующих его фаланг, кожа обычной окраски. Выраженная боль мягких тканей при пальпации. Осевая нагрузка болезненная. Активные и пассивные движения в суставе ограничены. Диагноз: суставной панариций проксимального межфалангового сустава IV пальца правой кисти. Под местной проводниковой анестезией на тыльной поверхности воспаленного сустава коротким серповидным разрезом произведена артротомия (рис. 34).

Гной не обнаружен. Из раны выделилось небольшое количество синовиальной жидкости. Рана дренирована. Наложена асептическая повязка. Позже установлено, что больная страдала ревматоидным деформирующим полиартритом. Закрытая травма обострила хронически протекающий воспалительный процесс, который был принят за суставной панариций. Процесс купирован специфическими противоревматическими средствами, рана зажила без осложнений. Прилагается рентгенограмма (рис. 35).

В данном клиническом наблюдении хирург допустил несколько разнообразных по характеру ошибочных действий. Главные из них:
1) в процессе сбора анамнеза не установлено наличие у пациентки сопутствующего заболевания - деформирующего ревматоидного полиартрита мелких суставов кисти, хотя их признаки были налицо;
2) не было у хирурга объективных клинических данных для постановки диагноза суставного панариция;
3) перед операцией не произведена рентгенография кисти;
4) артротомия как хирургическое пособие выполнено непрофессионально; путем подобного хирургического доступа нельзя произвести ревизию полости пораженного сустава;
5) в послеоперационном периоде кисть не была иммобилизирована.
Больной В., 31 года, экскаваторщик, получил глубокий химический ожог тыльной поверхности V пальца правой кисти. В течение 11 суток лечился амбулаторно. На фоне проводившегося лечения состояние больного ухудшилось. В межфаланговом суставе появилась боль, температура тела повысилась до 37,6 градусов. В связи с ухудшением общего состояния и наступившей лихорадкой больной госпитализирован. При осмотре установлено, что на уровне проксимального межфалангового сустава тыльной поверхности V пальца правой кисти две глубокие инфицированные раны размером 0,5х0,8 и 1,1х1,2 см. Дно ран глубоко инфильтрировано. В проекции одного из раневых дефектов кожи обнаружено обнаженное сухожильное растяжение разгибателя пальца. По краям раны выступают вялые, бледные атрофичные грануляции. Наблюдается диффузный отек тканей в области проксимальной и средней фаланг. Палец в застывшем полусогнутом положении. Движения в суставе резко ограничены (рис. 36).

На рентгенограмме (29.06.) головка основной фаланги V пальца правой кисти разрушена. Ее задне-внутренний контур изъеден, там же определяется небольшой костный секвестр размером 0,1х0,15 см. Остеопороз и краевая деструкция суставного конца средней фаланги. Суставная щель сужена, мягкие ткани в этой области отечны (рис. 37).
Заключение: костно-суставной панариций проксимального межфалангового сочленения V пальца правой кисти. Назначена массивная антибактериальная терапия. Проводилось местное противовоспалительное лечение. Раны зажили. Гнойный процесс завершился анкилозом межфалангового сустава. Лечение продолжалось 39 дней.
Анализируя клиническое наблюдение с точки зрения правильности тактических действий медицинского персонала, следует отметить следующее:
1 ) после получения химического ожога больной ограничился самопомощью в виде наложенной марлевой повязки; несоблюдение условий асептики привело к инфицированию ожоговой раны;
2) после осмотра больного хирург не назначил интенсивное противовоспалительное лечение;
3) не осуществлена иммобилизация кисти;
4) поздно установлены признаки суставного панариция;
5) не было уделено достаточного внимания пациенту со стороны среднего медицинского персонала.
Больной Б., 18 лет, рабочий, обратился к хирургу по поводу резаной 4-дневной давности раны кисти. Из анамнеза установлено, что в день получения травмы фельдшер медпункта по месту работы произвел туалет раны и наложил асептическую повязку. Больной продолжал работать.
Объективно: на уровне проксимального межфалангового сустава тыльной поверхности III пальца правой кисти поперечно расположенная рана размером 0,2х0,5 см. Ее края умеренно отечные, гиперемированные. Из глубины раны скудное слизисто-гнойное отделяемое. Движения в суставе ограничены. Общее самочувствие удовлетворительное. Иммунизирован против столбняка. На рану наложена асептическая повязка с физиологическим раствором хлорида натрия. В течение месяца регулярно посещал поликлинику. Воспалительный процесс протекал вяло. Проводимая смена повязок и принимаемые физиотерапевтические процедуры лечебного эффекта не давали.
Госпитализирован для стационарного лечения (02.02.). Анализ крови: эр. - 4,1*1012/л, гем. - 110 г/л, цв. п. 0,9 л. -6-109/л, п. я. - 2, с .я. - 64, лимф. - 32 мон.-2; СОЭ -1 9 мм/ч.
Анализ мочи: уд. вес - 1 026, реакция кислая, прозрачная, белок отсутствует, лейкоциты 4-6 в поле зрения. Рентгенограмма III пальца правой кисти (02.02.). Суставная щель во втором межфаланговом сочленении не прослеживается. Утолщение основной фаланги за счет периостальной реакции. Явления остеосклероза. В области основания средней фаланги и головки проксимальной фаланги очаг разрежения костной ткани. Диагноз: суставной панариций проксимального межфалангового сустава III пальца правой кисти. Не оперирован. После общей массивной антибактериальной терапии воспалительный процесс купирован. Рана зажила (рис. 38, 39). В межфаланговом суставе развился анкилоз. Продолжительность лечения составила 37 дней.

Лечебно-тактические ошибки медицинского персонала, допущенные в процессе лечения данного пациента:
1) в день обращения за медицинской помощью больной не проконсультирован хирургом;
2) не установлен факт проникающего ранения сустава;
3) не произведена первичная хирургическая обработка раны;
4) палец не иммобилизирован;
5) больной не освобожден от работы;
6) не произведена хирургическая обработка инфицированной раны хирургом на более позднем этапе лечения;
7) несвоевременно и не в полном объеме применен терапевтический арсенал антибиотикотерапии.
Больная К., 58 лет, домохозяйка. 15.09. получила ссадину кожи на уровне дистального межфалангового сустава II пальца правой кисти. Со слов пациентки, ссадина была смазана йодной настойкой. На палец наложена марлевая повязка. На третий день после ранения почувствовала боль в ногтевой фаланге. С 21 .09. боль в пальце приняла нестерпимый нарастающий характер, из-за чего плохо спала.
Обратилась в поликлинику. Осмотрена хирургом. Поставлен диагноз: подкожный панариций дистальной фаланги II пальца правой кисти. Под местной проводниковой анестезией раствором новокаина средним продольным разрезом по тыльной поверхности пальца на уровне дистальной и средней фаланг рассечены кожа и подкожная клетчатка. Гноя не оказалось. Рана дренирована резиновой полоской. Наложена влажная антисептическая повязка. На следующий день состояние больной ухудшилось, усилилась боль в пальце. Температура тела повысилась до 38 градусов. Принимаемые анальгетики, ежедневно проводимые горячие ручные ванны не облегчали состояние. Спустя неделю после операции больная направлена в стационар хирургического отделения. При поступлении ногтевая фаланга II пальца правой кисти резко отечна, булавовидной формы. Наиболее выраженная воспалительная инфильтрация тканей определяется на уровне дистального межфалангового сустава. Осевая нагрузка на кончик пальца отдается резкой болью в суставе. Снижен тургор мягкотканных структур пальца. Отмечается патологическая боковая подвижность в межфаланговом суставе. На тыльной поверхности пальца с вялыми бледными грануляциями рана размером 1,9х0,3 см. Температура тела 37,7 градусов.
Анализ крови: эр. - 4,4 -1012/л, гем. - 130 г/л, цв. п. крови - 0,9, л. -6,6-10 9/л, э. - 3, п.я.- 5, с. я. - 56, лимф. - 32, мон. - 4; СОЭ - 1 9 мм/ч.
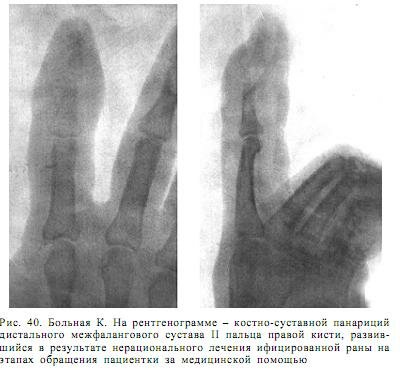
Анализ мочи: 1 50 мл, прозрачная, соломенно-желтого цвета, реакция кислая, уд. вес - 1 026, 4-5 лейкоцитов в поле зрения. На рентгенограмме (28.09.) обнаружены деструктивные изменения со стороны сочленяющихся концов фаланг дистального межфалангового сустава (рис. 40).

Под местной проводниковой анестезией новокаином двумя продольными тыльно-боковыми разрезами произведена артротомия. Выпущен гной. Раны дренированы резиновыми полосками. Наложена повязка с раствором фурацилина. Произведена иммобилизация пальца. Назначена антибактериальная терапия. Острота течения воспалительной реакции уменьшилась. Из ран умеренное гнойное отделяемое. Нормализовалась температура. На контрольной рентгенограмме II пальца правой кисти (09.10.) определяется выраженный остеопороз дистальной и средней фаланг. Отмечается разрушение костной структуры основания средней фаланги. Суставная щель отсутствует, подвывих дистальной фаланги кнаружи. Деструкция дистального эпифиза средней фаланги с повреждением кортикального слоя. Определяется наличие мелких секвестров. Заключение: остеомиелит дистальной фаланги II пальца правой кисти с вовлечением в воспалительный процесс головки средней фаланги. Продолжено консервативное лечение. На 47 сутки процесс завершился анкилозом межфалангового сустава.
Рассматривая неблагоприятные исходы хирургического лечения суставного панариция, следует отметить, что это, пожалуй, самая трудная для лечения клиническая форма заболевания. Традиционная тактика при суставном панариции - артротомия и дренирование - в самом начале лечения обрекает больного и хирурга на неудачу. Причина неудовлетворительных результатов при артротомии состоит в том, что в обычном объеме ее технического выполнения она радикально не устраняет патолого-физиологических условий поддержания инфекции. Источниками сохранения инфекции обычно являются гнойно-некротические очажки плотных тканевых структур суставной капсулы, прилежащих к ней межфаланговых связок и костно-хрящевых формирований сустава. Места расположения этих очажков в силу анатомических сложностей строения межфалангового сустава труднодоступны для обнаружения и представляют технические сложности их иссечения общепринятыми хирургическими приемами. Следует признать, что операция при суставном панариции относится к категории микрохирургических как по технической оснащенности, так и по приемам выполнения. Задача артротомии - обеспечить относительно свободный доступ для обзора полости сустава и тщательной его ревизии. Установив места локализации гнойно-некротических очажков, приступают к их удалению. Кончиком зажима «москит» захватывается, затем иссекается каждый из подобных участков. На хрящевой поверхности очажки тангенциально соскабливаются кончиком острого скальпеля. Путем инстилляции полости сустава раствором антисептика удаляются мельчайшие частички тканевого и клеточного детрита. В послеоперационном периоде следует обеспечить краткосрочное двух-трехсуточное дренирование раны. При дренировании следует избегать механического повреждения дренажным материалом синовиальной поверхности сустава. Подобным требованиям при хирургическом лечении суставного панариция отвечают предложенные нами ниточные дренажи, в частности, их варианты «б» и «в» [Мелешевич А.В. Панариций и флегмона кисти: Учеб. пособие: В 3 ч. Ч.2. - Гродно: ГрГУ, 1999. - С.60].
А.В. Мелешевич
Подберём Вам бесплатно нужного врача-специалиста
Комментировать:
Похожие статьи:
Роль вспомогательных факторов в реабилитации больных
Категории: Хирургия кисти, Заболевания и лечение кисти,
В процессе реабилитации необходима содружественная работа хирурга и травматолога поликлиники со специалистами физиотерапии, лечебной физической культуры и цеховым врачом. При стойкой тугоподвижности и..
Вопросы реабилитации после заболеваний и повреждений кисти
Категории: Хирургия кисти, Заболевания и лечение кисти,
Успех реабилитации зависит от своевременного использования всего арсенала средств, предупреждающих осложнения в процессе лечения, и устранения возникших последствий. Реабилитация должна проводиться..
Последствия и исходы заболеваний и повреждений кисти
Категории: Хирургия кисти, Физиология и обследование кисти,
Частота и тяжесть неблагоприятных последствий повреждений и заболеваний кисти находятся в зависимости от осложнений. Поэтому при всех видах повреждений и заболеваний кисти профилактика осложнений должна..
Осложнения заболеваний и повреждений кисти
Категории: Хирургия кисти, Физиология и обследование кисти,
В процессе заживления повреждений кисти нередко наблюдаются различные осложнения, о многих из них уже говорилось в соответствующих разделах. Здесь мы анализируем осложнения, наблюдавшиеся при различных..
Сочетанные и комбинированные открытые повреждения кисти
Категории: Хирургия кисти, Повреждения и травмы кисти и пальцев,
Различные сочетания открытых повреждений кисти составляют 3,3% травм кисти, и число их возрастает за последние годы. В военное время как число, так и разнообразие сочетанных и комбинированных повреждений..
Флегмона кисти
Категории: Хирургия кисти, Панараций и флегмона кисти и пальцев,
Флегмона кисти развивается в результате мелкой производственной или бытовой травмы, широко распространена среди населения, нарушает здоровье и приводит к потере трудоспособности. Однако по частоте..
Пандактилит
Категории: Хирургия кисти, Панараций и флегмона кисти и пальцев,
Пандактилит - наиболее тяжелая разновидность осложнения панариция, проявляющаяся тотальным гнойно-некротическим поражением мягких и плотных структур фаланг пальцев кисти: скелета, сухожильного аппарата,..
Сухожильный панариций I и V пальцев кисти
Категории: Хирургия кисти, Панараций и флегмона кисти и пальцев,
Среди гнойно-воспалительных заболеваний сухожильного аппарата кисти сухожильный панариций I и V пальцев занимает несколько автономное положение. Право на подобную клиническую обособленность в литературе..
Сухожильный панариций II, III и IV пальцев
Категории: Хирургия кисти, Панараций и флегмона кисти и пальцев,
Касаясь технической стороны вопроса хирургического лечения сухожильного панариция, следует помнить, что в гнойной хирургии кисти манипуляции по разъединению или иссечению тканей должны быть предельно..
Сухожильный панариций
Категории: Хирургия кисти, Панараций и флегмона кисти и пальцев,
По статистическим данным, частота встречаемости сухожильного панариция среди других его клинических форм составляет 3,7% (М.И. Лыткин, И.Д. Косачев, 1975). Сухожильный панариций трудно поддается терапии,..