Учебные материалы
Конектбиофарм
Работа
Компании
Реклама от Google
Стеноз шейного отдела позвоночника
Категории: Нейрохирургия, Позвоночник и спинной мозг,
Термин «шейный спондилез» иногда используют в качестве синонима шейному стенозу. Однако, спондилез предполагает более обширное распространение дегенеративных изменений в шейном отделе, включая различные комбинации следующих состояний:
1. врожденный стеноз позвоночника (т.н. «мелкий шейный СМК»)
2. дегенерация межпозвонкового диска, вызывающая локальный стеноз в результате образования «шейной балки», которая обычно является комбинацией:
A. остеофитного шипа (на н/х жаргоне «жесткий диск»)
B. и/или протрузии вещества межпозвонкового диска («мягкий диск»)
3. гипертрофия одного из следующих элементов (что также способствует шейному стенозу):
A. дужка позвонка
B. ТМО
C. суставные отростки
D. связки, включая:
1. желтую связку: разгибание шеи может приводить к увеличению складок связки в просвете СМК
2. заднюю продольную связку (ЗПС): может включать ее оссификацию. Может быть сегментарной или диффузной. Часто имеется спаяние с ТМО
4. подвывих: в результате дегенеративных изменений диска и фасеточных суставов
5. нарушение подвижности: тяжелый спондилез может приводить к спондилодезу; на этом уровне наблюдается стабильность, однако, на соседних уровнях часто имеется гиперподвижность
6. уменьшение высоты позвоночника за счет снижения высоты ТП (телескопический эффект): → «обертывание» дужек
7. нарушение нормальной кривизны лордоза (NB: степень нарушения кривизны не коррелирует до степенью миелопатии)
A. выпрямление
B. искривление в обратную сторону (кифоз)
C. чрезмерный лордоз (гиперлордоз): более редко встречающийся вариант
Хотя у большинства людей в возрасте >50 лет имеются рентгенологические признаки выраженных дегенеративных изменений в шейном отделе, неврологические симптомы имеют только небольшое число из них.
Клинические проявления
При этом заболевании обычно наблюдаются клинических 3 варианта:
1. компрессия нервного корешка может вызывать радикулярные жалобы
2. компрессия СМ может приводить к миелопатии. Некоторые типичные синдромы приведены ниже (см. Шейная миелопатия ниже)
3. боль и парестезии в области головы, шеи и надплечий без признаков радикулопатии или др. неврологических нарушений. В этой группе лечение наиболее трудное; часто требуется хороший контакт врача и пациента для того, чтобы решить стоит ли прибегать к хирургическому лечению для того, чтобы добиться облегчения симптомов
Шейная миелопатия
Шейный спондилез является наиболее частой причиной миелопатии у пациентов >55 лет. Шейная миелопатия (ШМ) развивается у большинства пациентов, имеющих ≥30% сужения поперечного сечения шейного СМК (при этом иногда некоторые пациенты со значительной компрессией СМ не имеют миелопатии).
Патофизиология
Патогенез остается спорным. Для объяснения предложены следующие теории (самостоятельно или в комбинации):
1. прямая компрессия СМ между остеофитом и гипертрофированной или складчатой желтой связкой, особенно если все это наблюдается на фоне врожденного сужения или подвывиха
2. ишемия в результате компрессии сосудистых структур (недостаток артериального кровоснабжения и/или венозный стаз)
3. повторная локальная травма СМ при нормальных движениях при наличии выбухающего диска и/или остеофитов (в результате тракции СМ и корешков)
A. при движениях головы вверх и вниз со сгибанием и разгибанием
B. боковая тракция СМ зубовидными связками
C. изменение диаметра шейного СМК при обычном сгибании и разгибании
Гистологические изменения: на уровне компрессии наблюдается дегенерация центрального серого вещества; выше него – дегенерация задних столбов (частично в передне-медиальной порции), а ниже – демиелинизация боковых столбов (в особенности кортико-спинальных трактов). Передние спинальные тракты остаются относительно интактными. Могут наблюдаться атрофические изменения передних и задних корешков и нейрофагия клеток передних рогов.
Клинические проявления
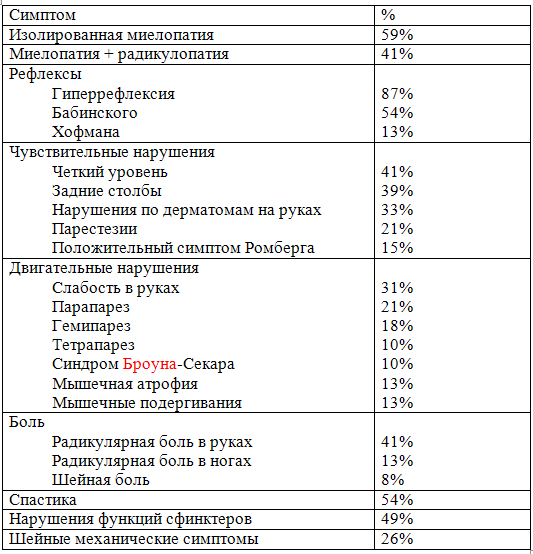
При ШМ боль в шее и механические симптомы наблюдаются редко. Частоту симптомов на примере одной серии больных см. табл. 11-22. В большинстве случаев степень инвалидизации была умеренной, а прогноз был хорошим. ШМ редко встречается у пациентов <40 лет.
Табл. 11-22. Частота симптомов при шейной миелопатии (37 случаев)
Течение заболевания
Крайне вариабельное и непредсказуемое. В приблизительно 75% случаев ШМ наблюдалось прогрессивное течение (у a пациентов – ступенчатое, а у 2/3 – постепенное). В некоторых сериях наблюдений наиболее частым вариантом было первоначальное ухудшение состояния с последующей стабилизацией, которая продолжалась годами и вообще могла в дальнейшем не меняться. В этих случаях степень инвалидизации определялась на ранней стадии ШМ. Ряд авторов не согласен с такой «благоприятной» версией течения заболевания и утверждают, что в >50% случаев на фоне консервативного лечения продолжается ухудшение состояния. Последующее спонтанное улучшение является редкостью.
Двигательные симптомы
Нарушения могут быть вызваны как компрессией СМ (ВМН), так и корешков [нижний мотонейрон, (НМН)]. Возможны слабость и атрофия мышц кистей, медленное, затрудненное сжимание и разжимание кулаков. Часто наблюдаются неловкость при точных движениях (письмо, застегивание пуговиц и т.д.).
Часто наблюдается слабость проксимальных мышц нижних конечностей (незначительная/умеренная слабость поясничных мышц имеется у 54% пациентов), а также их спастика.
Чувствительные симптомы
Чувствительные нарушения могут быть min, а когда имеются, то не носят радикулярного характера. На руках они могут быть по типу «перчаток». Уровень чувствительных нарушений может быть на несколько уровней ниже зоны компрессии СМ.
В нижних конечностях наблюдается выпадение вибрационной чувствительности (вплоть до 82% случаев), иногда болевой чувствительности (9%) (почти всегда ограничено зоной ниже коленей). В результате компрессии спинно-церебеллярных трактов могут быть затруднения при беге. Симптом Лермитта наблюдался только у 2 из 37 больных. У некоторых больных могут преобладать нарушения функций задних столбов (нарушения проприоцептивной и дискриминационной чувствительности).
Рефлексы
В 72-87% случаев рефлексы повышены на разных уровнях ниже имеющегося стеноза. Также могут наблюдаться симптом Бабинского и клонус.
Повышенный мандибулярный рефлекс указывает на поражение ВМН выше средней части моста. Это позволяет дифференцировать поражение длинных проводящих путей выше и ниже БЗО (напр., при ШМ). Если же рефлекс не вызывается (что и должно быть в норме), то его отсутствие не может помочь в этой дифференциальной диагностике.
Функция сфинктеров
Нарушение функции сфинктеров мочевого пузыря наблюдается часто (в основном в виде позывов), а анального сфинктера редко.
Синдромы
Описаны различные сочетания симптомов в виде 5 клинических синдромов:
1. синдром поперечного пересечения: вовлечены кортико-спинальные и спинно-таламические тракты и задние столбы; клетки передних рогов вовлечены сегментарно. Встречается наиболее часто, является «конечной» стадией поражения
2. синдром двигательных нарушений: в основном страдают кортико-спинальные тракты и передние рога с min чувствительными нарушениями или вообще без них. При этом может быть сочетание нарушений функций НМН для верхних конечностей и ВМН для нижних конечностей (миопатия), что может напоминать БАС. Рефлексы могут быть повышены ниже уровня max стеноза (включая и верхние конечности). Иногда изменения начинаются на несколько уровней ниже стеноза
3. синдром центрального поражения СМ: двигательные и чувствительные нарушения преимущественно в верхних конечностях над нижними. Этот синдром характеризуется нарушениями в зоне пограничного кровоснабжения, расположенных в центральной части СМ, что может быть причиной преобладания кистевых симпомов (т.н. «неумелые руки»). В этой группе больных может чаще наблюдаться симптом Лермитта
4. синдром Броуна-Секара: часто при асимметричном сужении канала. При этом на стороне большего сужения имеются симптомы нарушения функций кортико-спинальных трактов (слабость ВМН) и задних столбов, а на противоположной стороне имеется выпадение болевой и температурной чувствительности
5. брахиалгия и поражение СМ: сочетание радикулярной боли в верхних конечностях со слабостью НМН, иногда с вовлечением длинных проводящих путей (двигательные и/или чувствительные нарушения)
Дифференциальный диагноз
Некоторые из этих состояний (напр., опухоли СМ, кальцификация ЗПС) можно обнаружить рентгенологически. Асимптомный шейный спондилез встречается очень часто, и приблизительно в 12% случаев ШМ, которые объясняют спондилезом, на самом деле вызваны другими причинами, что обнаруживается позднее, напр.:
1. БАС: см. ниже
2. РС: демиелинизация СМ может напоминать ШМ. При РС часто наблюдаются обострения и ремиссии, а пациенты обычно моложе
3. ГШД (мягкий диск): более молодые пациенты, чем с ШМ. Течение заболевания более быстрое
4. подострое комбинированное системное заболевание: низкий уровень витамина В12 и возможно макроцитная анемия
Боковой амиотрофический склероз (БАС)
Поражение мотонейронов передних рогов СМ. Может напоминать синдром двигательных нарушений. Характерная триада БАС: слабость кистей и предплечий (ранняя) в результате атрофии; незначительная спастика нижних конечностей и диффузная гиперрефлексия. NB: обращает внимание отсутствие чувствительных нарушений. Функции сфинктеров обычно сохранены. Первым указанием на этот демиелинизирующий процесс могут быть дизартрия или повышенный мандибулярный рефлекс. Обнаружение поражения НМН, иннервирующий язык (видимые фасцикуляции или положительные острые волны на ЭМГ) или нижние конечности (напр., фасцикуляции и атрофия) больше соответствуют БАС, чем ШМ (однако, признаки поражения НМН для нижних конечностей могут быть и в том случае, если имеется случайное сочетание с поясничной радикулопатией).
В отличие от БАС при ШМ или ГШД обычно наблюдается боль в шее или плече, ограничение подвижности шеи, чувствительные нарушения, поражение НМН, ограниченное 1-2 сегментами СМ. Совершенно неизбежно, что в некоторых случаях демиелинизирующий процесс вначале будет принят за ШМ, пока не появятся какие-то дополнительные признаки, указывающие на истинную природу заболевания.
Диагностика
Обзорные спондилограммы
На обзорных спондилограммах шейного отдела можно видеть остеофитные «шпоры» или нарушения оси позвоночника (если таковое имеется). У пациентов с ШМ средний min передне-задний диаметр СМК составляет 11,8 мм. Диаметр ≤10 мм с большой вероятностью указывает на миелопатию. При диаметре <14 мм риск ШМ может считаться повышенным, а при диаметре >16 мм ШМ наблюдается редко, даже при наличии выраженных остеофитных «шпор». Показатель Павлова (др. название – показатель Торга) – отношение величины передне-заднего диаметра СМК на середине высоты тела позвонка к величине тела этого позвонка. Если этот показатель <0,8, то он чувствителен в отношении преходящей нейропраксии, однако, было показано, что он обладает недостаточной положительной способностью в отношении предсказания ШМ.
МРТ
МРТ дает информацию о состоянии СМК, показывает изменения в СМ (демиелинизация, сирингомиелия, атрофия СМ, отек и т.д.). Остается неясным коррелирует ли повышение сигнала внутри СМ в режиме Т2 до операции с более тяжелой ШМ и худшим исходом или нет. При ШМ на аксиальных срезах СМ часто имеет форму банана. Также МРТ позволяет исключить другие возможные процессы (мальформацию Киари, опухоль СМ и т.д.). Костные структуры и кальцифицированные связки видны плохо. Эти ограничения, а также трудности при дифференцировке остеофитов от грыж дисков на МРТ можно преодолеть с помощью дополнительных обзорных шейных спондилограмм и КТ в режиме «костного окна» с тонкими срезами. На сагиттальных изображениях в Т2 режиме степень сдавления СМ остеофитами выглядит преувеличенной.
КТ/миелография
На обычных КТ можно увидеть сужение канала, но они не дают достаточной информации о состоянии дисков, связок, СМ и корешках. Миелография с водорастворимым КВ с последующей КТ с высоким разрешением дает сагиттальную и аксиальную информацию и показывает костные структуры лучше, чем МРТ. В отличие от МРТ не дает информации об изменениях внутри самого СМ.
Лечение
Консервативное лечение
Состоит в основном в использовании шейных головодержателей для того, чтобы уменьшить подвижность шеи и влияние наблюдающейся при этом травмы на СМ. Головодержатели следует носить постоянно, однако, хорошо контролированных испытаний, подтверждающих их эффективность, нет. Приемлемые результаты наблюдались приблизительно в 36% случаев (меньше, чем при хирургическом лечении).
Хирургическое лечение
Показания
Если у пациента имеется уже сформировавшаяся миелопатия, длительность которой неизвестна, и отсутствуют признаки прогрессирования симптомов, то в результате операции может не быть никакого положительного эффекта. Операции показаны в первую очередь тогда, когда рентгенологические признаки дегенеративных изменений в шейном отделе наблюдаются в следующих ситуациях:
1. прогрессирующая миелопатия, которую можно стабилизировать в результате операции (хотя это и является спорным, см. Исходы)
2. сильная боль, т.е. имеется сочетание брахиалгии и поражения СМ. После декомпрессии часто наступает облегчение боли
3. при раннем обращении пациентов (продолжительность симптомов <1 года, см. Исходы) результаты лучше, чем при запущенной и застарелой болезни. Однако, даже у пациентов в «конечной» стадии миелопатии и атрофии СМ иногда может наблюдаться хорошая реакция на вмешательство
Выбор доступа
Споры между сторонниками переднего (передняя шейная дискэктомия) и заднего (декомпрессивная шейная ламинэктомия) подходов начались со времени, когда они оба стали широко использоваться. Общим мнением является то, что патологии, расположенной впереди СМ (напр., остеофиты, ГШД и т.д.) вмешательство передним доступом должно быть ограничено 1-2 (изредка 3) уровнями (дискэктомия или корпэктомия), а задний доступ должен быть первичным в ситуациях, которые указаны ниже. При решении вопроса о доступе следует учитывать кривизну в шейном отделе.
NB: после ламинэктомии может потребоваться операция передним доступом в том случае, если на послеоперационном МРТ сохраняется остаточная компрессия СМ.
Задний доступ
Ситуации, когда задний доступ должен быть основным:
1. врожденный шейный стеноз: если даже после удаления остеофитов диаметр канала не будет >12 мм (это не значит, что их удаление совсем не поможет больному)
2. поражение ≥3 уровней (однако, иногда вплоть до 3 уровней могут быть прооперированы спереди). Иногда с помощью электродиагностики можно определить 1 или 2 уровня из нескольких пораженных, которые в основном вызывает симптомы, и прооперировать только их спереди
3. преимущественно заднее расположение патологического процесса (напр., складчатость желтой связки)
4. у пожилых пациентов, у которых передний спондилодез на большом протяжении и переносимость обручного корсета не столь хороши, как у молодых
Если у пациента имеется шейный стеноз и один или два более значительных, чем остальные, остеофита, возможно их удаление передним доступом, а затем через 6-8 нед (период достаточный для формирования достаточного спондилодеза) произвести декомпрессивную ламинэктомию. Если же операция передним доступом должна быть сделана после ламинэктомии, существует риск того, что формирования спондилодеза не произойдет и образуется «лебединая» деформация шеи, если только не будет использована металлическая конструкция (напр., фиксирующая пластинка) или внешняя фиксация (напр., корсет «обруч-жилет»).
Недостатки заднего доступа:
1. после задней декомпрессии продолжается рост остеофитов
2. риск формирования в дальнейшем подвывиха или прогрессирующей кифотической деформации («лебединая шея»). При многоуровневой нестабильности после ламинэктомии можно осуществить задний спондилодез (напр., с помощью пластинок). А при нестабильности на одном уровне – передний спондилодез (для предотвращения кифоза до того как произойдет формирование надежного сращения можно использовать конструкции и/или корсет «обруч-жилет»)
3. сопровождается более выраженным п/о болевым синдромом и требует более длительной реабилитации
4. противопоказан при уже имеющейся «лебединой шее», а также не рекомендуется при кифотической деформации (отсутствии шейного лордоза), когда у СМ нет возможности смещения от передней компрессии, при наличии подвывиха >3.5 мм или поворота >20° в сагиттальной плоскости, повышенное внимание требуется при гиперлордозе
Передний доступ: спорным остается вопрос о необходимости использования передних шейных пластинок. Частота псевдоартроза или смещения трансплантата или коллапса позвонка, требующего реоперации, возможно ниже, чем частота осложнений при применении пластинок.
После передней декомпрессии ухудшение симптомов миелопатии отмечалось у 2-5% пациентов (частоту можно уменьшить, используя во время операции ССВП), также возможна радикулопатия С5.
Задний доступ: при проведении декомпрессивной шейной ламинэктомии обычно требуется удаление 1-2 дужек выше и ниже уровня стеноза. «Стандартной» считается ламинэктомия С3-7. При «расширенной» ламинэктомии еще удаляют дужку С2, а иногда и С1.
Варианты операции, связанные с изгибом шеи: расширенная ламинэктомия рекомендуется для пациентов с выпрямленной шеей. В случае гиперлордоза смещение СМ кзади после расширенной ламинэктомии может привести к чрезмерному натяжению корешков и сосудов (с возможным неврологическим ухудшением); поэтому рекомендуется ограниченная ламинэктомия только на том уровне, где имеется компрессия СМ.
«Min фораминотомия» или медиальная фасетэктомия с подкусыванием фасеток производятся на уровнях, вызывающих радикулопатию.
Положение на операции: основные варианты: на животе, на боку косое, сидя. В положении на животе основным недостатком является трудность обеспечения того, чтобы голова была выше уровня сердца, иначе возникает расширение вен и существенно увеличивается кровоточивость. Сидячее положение связано с определенными рисками, включая гипоперфузию СМ. В боковом косом положении из-за асимметричной укладки возникает изменение анатомии.
Частота п/о деформации позвоночника 25-42%. В некоторых сериях частота неврологических ухудшений составила 2%, в других она выше. Может наблюдаться радикулопатия С5.
Для того, чтобы избежать существенной дестабилизации позвоночника:
1. во время выделения не следует удалять мягкие ткани, покрывающие фасеточные суставы (для сохранения их кровоснабжения)
2. ламинэктомию следует производить только до границ СМК, тщательно сохраняя фасеточные суставы (если требуется используйте min ламинэктомию)
3. избегайте полного удаления суставного отростка даже на любом уровне
Исходы
Даже после исключения тех случаев, когда в последующем был подтвержден демиелинизирующий процесс, исходы операций по поводу ШМ часто разочаровывают. Если ШМ клинически очевидна, полного восстановления практически никогда не бывает. Прогноз после операций хуже при большей выраженности симптомов в момент обращения пациента и при большей их длительности (клиническое улучшение или выздоровление у оперированных в течение 1-го года составила 48% по сравнению с 16% у оперированных позднее). Успешность операций также меньше при наличии других дегенеративных заболеваний ЦНС (БАС, РС и др.).
Декомпрессия может остановить прогрессирование миелопатии. Это наблюдается не всегда и в некоторых ранних сериях были схожие результаты при консервативном лечении и ламинэктомии: улучшение в 56% случаев, без изменений в 25%, ухудшение в 19%. Кроме того, как уже указывалось выше, в некоторых случаях при ШМ может сначала появиться неврологический дефицит, а затем наступить стабилизация.
Радикулопатия С5: после распространенной передней и задней декомпрессии наблюдается приблизительно в 3% случаях. Может быть обусловлена натяжением корешков при смещении СМ кзади после декомпрессии или смещения костного трансплантата. Проявления: двигательные нарушения в дельтовидной мышце > трицепсе, без чувствительных нарушений.
В некоторых случаях приводятся хорошие п/о результаты с улучшением у приблизительно 64-75% больных с ШМ. Однако, другие авторы не столь оптимистичны. При опросе 32 больных, оперированных передним доступом, облегчение радикулярной боли указано у 66% пациентов, однако улучшение чувствительных и двигательных нарушений было только в 33% случаев. В серии у половины больных после операций наступило улучшение точных движений, однако, у другой половины наблюдалось ухудшение симптомов. Атрофия СМ в результате продолжающегося давления и ишемии может быть одной из причин отсутствия хороших исходов. У лежачих пациентов с тяжелой миелопатией редко наступает восстановление полезных функций.
Позднее ухудшение: у многих пациентов с ранним улучшением в дальнейшем наступает ухудшение (через 7-12 лет после периода стабилизации), причем приблизительно в 20% из этих случаев нет четких рентгенологических изменений, объясняющих наступление ухудшения.
Сочетание шейного и поясничного стеноза
В случае сочетания симптоматического поясничного и шейного стенозов обычно сначала осуществляют декомпрессию на шейном уровне, а затем поясничном (если только тяжелая нейрогенная хромота не преобладает в клинической картине). В некоторых случаях возможно проведение вмешательств на обоих уровнях в течение одной операции
Гринберг. Нейрохирургия
1. врожденный стеноз позвоночника (т.н. «мелкий шейный СМК»)
2. дегенерация межпозвонкового диска, вызывающая локальный стеноз в результате образования «шейной балки», которая обычно является комбинацией:
A. остеофитного шипа (на н/х жаргоне «жесткий диск»)
B. и/или протрузии вещества межпозвонкового диска («мягкий диск»)
3. гипертрофия одного из следующих элементов (что также способствует шейному стенозу):
A. дужка позвонка
B. ТМО
C. суставные отростки
D. связки, включая:
1. желтую связку: разгибание шеи может приводить к увеличению складок связки в просвете СМК
2. заднюю продольную связку (ЗПС): может включать ее оссификацию. Может быть сегментарной или диффузной. Часто имеется спаяние с ТМО
4. подвывих: в результате дегенеративных изменений диска и фасеточных суставов
5. нарушение подвижности: тяжелый спондилез может приводить к спондилодезу; на этом уровне наблюдается стабильность, однако, на соседних уровнях часто имеется гиперподвижность
6. уменьшение высоты позвоночника за счет снижения высоты ТП (телескопический эффект): → «обертывание» дужек
7. нарушение нормальной кривизны лордоза (NB: степень нарушения кривизны не коррелирует до степенью миелопатии)
A. выпрямление
B. искривление в обратную сторону (кифоз)
C. чрезмерный лордоз (гиперлордоз): более редко встречающийся вариант
Хотя у большинства людей в возрасте >50 лет имеются рентгенологические признаки выраженных дегенеративных изменений в шейном отделе, неврологические симптомы имеют только небольшое число из них.
Клинические проявления
При этом заболевании обычно наблюдаются клинических 3 варианта:
1. компрессия нервного корешка может вызывать радикулярные жалобы
2. компрессия СМ может приводить к миелопатии. Некоторые типичные синдромы приведены ниже (см. Шейная миелопатия ниже)
3. боль и парестезии в области головы, шеи и надплечий без признаков радикулопатии или др. неврологических нарушений. В этой группе лечение наиболее трудное; часто требуется хороший контакт врача и пациента для того, чтобы решить стоит ли прибегать к хирургическому лечению для того, чтобы добиться облегчения симптомов
Шейная миелопатия
Шейный спондилез является наиболее частой причиной миелопатии у пациентов >55 лет. Шейная миелопатия (ШМ) развивается у большинства пациентов, имеющих ≥30% сужения поперечного сечения шейного СМК (при этом иногда некоторые пациенты со значительной компрессией СМ не имеют миелопатии).
Патофизиология
Патогенез остается спорным. Для объяснения предложены следующие теории (самостоятельно или в комбинации):
1. прямая компрессия СМ между остеофитом и гипертрофированной или складчатой желтой связкой, особенно если все это наблюдается на фоне врожденного сужения или подвывиха
2. ишемия в результате компрессии сосудистых структур (недостаток артериального кровоснабжения и/или венозный стаз)
3. повторная локальная травма СМ при нормальных движениях при наличии выбухающего диска и/или остеофитов (в результате тракции СМ и корешков)
A. при движениях головы вверх и вниз со сгибанием и разгибанием
B. боковая тракция СМ зубовидными связками
C. изменение диаметра шейного СМК при обычном сгибании и разгибании
Гистологические изменения: на уровне компрессии наблюдается дегенерация центрального серого вещества; выше него – дегенерация задних столбов (частично в передне-медиальной порции), а ниже – демиелинизация боковых столбов (в особенности кортико-спинальных трактов). Передние спинальные тракты остаются относительно интактными. Могут наблюдаться атрофические изменения передних и задних корешков и нейрофагия клеток передних рогов.
Клинические проявления
При ШМ боль в шее и механические симптомы наблюдаются редко. Частоту симптомов на примере одной серии больных см. табл. 11-22. В большинстве случаев степень инвалидизации была умеренной, а прогноз был хорошим. ШМ редко встречается у пациентов <40 лет.
Табл. 11-22. Частота симптомов при шейной миелопатии (37 случаев)

Течение заболевания
Крайне вариабельное и непредсказуемое. В приблизительно 75% случаев ШМ наблюдалось прогрессивное течение (у a пациентов – ступенчатое, а у 2/3 – постепенное). В некоторых сериях наблюдений наиболее частым вариантом было первоначальное ухудшение состояния с последующей стабилизацией, которая продолжалась годами и вообще могла в дальнейшем не меняться. В этих случаях степень инвалидизации определялась на ранней стадии ШМ. Ряд авторов не согласен с такой «благоприятной» версией течения заболевания и утверждают, что в >50% случаев на фоне консервативного лечения продолжается ухудшение состояния. Последующее спонтанное улучшение является редкостью.
Двигательные симптомы
Нарушения могут быть вызваны как компрессией СМ (ВМН), так и корешков [нижний мотонейрон, (НМН)]. Возможны слабость и атрофия мышц кистей, медленное, затрудненное сжимание и разжимание кулаков. Часто наблюдаются неловкость при точных движениях (письмо, застегивание пуговиц и т.д.).
Часто наблюдается слабость проксимальных мышц нижних конечностей (незначительная/умеренная слабость поясничных мышц имеется у 54% пациентов), а также их спастика.
Чувствительные симптомы
Чувствительные нарушения могут быть min, а когда имеются, то не носят радикулярного характера. На руках они могут быть по типу «перчаток». Уровень чувствительных нарушений может быть на несколько уровней ниже зоны компрессии СМ.
В нижних конечностях наблюдается выпадение вибрационной чувствительности (вплоть до 82% случаев), иногда болевой чувствительности (9%) (почти всегда ограничено зоной ниже коленей). В результате компрессии спинно-церебеллярных трактов могут быть затруднения при беге. Симптом Лермитта наблюдался только у 2 из 37 больных. У некоторых больных могут преобладать нарушения функций задних столбов (нарушения проприоцептивной и дискриминационной чувствительности).
Рефлексы
В 72-87% случаев рефлексы повышены на разных уровнях ниже имеющегося стеноза. Также могут наблюдаться симптом Бабинского и клонус.
Повышенный мандибулярный рефлекс указывает на поражение ВМН выше средней части моста. Это позволяет дифференцировать поражение длинных проводящих путей выше и ниже БЗО (напр., при ШМ). Если же рефлекс не вызывается (что и должно быть в норме), то его отсутствие не может помочь в этой дифференциальной диагностике.
Функция сфинктеров
Нарушение функции сфинктеров мочевого пузыря наблюдается часто (в основном в виде позывов), а анального сфинктера редко.
Синдромы
Описаны различные сочетания симптомов в виде 5 клинических синдромов:
1. синдром поперечного пересечения: вовлечены кортико-спинальные и спинно-таламические тракты и задние столбы; клетки передних рогов вовлечены сегментарно. Встречается наиболее часто, является «конечной» стадией поражения
2. синдром двигательных нарушений: в основном страдают кортико-спинальные тракты и передние рога с min чувствительными нарушениями или вообще без них. При этом может быть сочетание нарушений функций НМН для верхних конечностей и ВМН для нижних конечностей (миопатия), что может напоминать БАС. Рефлексы могут быть повышены ниже уровня max стеноза (включая и верхние конечности). Иногда изменения начинаются на несколько уровней ниже стеноза
3. синдром центрального поражения СМ: двигательные и чувствительные нарушения преимущественно в верхних конечностях над нижними. Этот синдром характеризуется нарушениями в зоне пограничного кровоснабжения, расположенных в центральной части СМ, что может быть причиной преобладания кистевых симпомов (т.н. «неумелые руки»). В этой группе больных может чаще наблюдаться симптом Лермитта
4. синдром Броуна-Секара: часто при асимметричном сужении канала. При этом на стороне большего сужения имеются симптомы нарушения функций кортико-спинальных трактов (слабость ВМН) и задних столбов, а на противоположной стороне имеется выпадение болевой и температурной чувствительности
5. брахиалгия и поражение СМ: сочетание радикулярной боли в верхних конечностях со слабостью НМН, иногда с вовлечением длинных проводящих путей (двигательные и/или чувствительные нарушения)
Дифференциальный диагноз
Некоторые из этих состояний (напр., опухоли СМ, кальцификация ЗПС) можно обнаружить рентгенологически. Асимптомный шейный спондилез встречается очень часто, и приблизительно в 12% случаев ШМ, которые объясняют спондилезом, на самом деле вызваны другими причинами, что обнаруживается позднее, напр.:
1. БАС: см. ниже
2. РС: демиелинизация СМ может напоминать ШМ. При РС часто наблюдаются обострения и ремиссии, а пациенты обычно моложе
3. ГШД (мягкий диск): более молодые пациенты, чем с ШМ. Течение заболевания более быстрое
4. подострое комбинированное системное заболевание: низкий уровень витамина В12 и возможно макроцитная анемия
Боковой амиотрофический склероз (БАС)
Поражение мотонейронов передних рогов СМ. Может напоминать синдром двигательных нарушений. Характерная триада БАС: слабость кистей и предплечий (ранняя) в результате атрофии; незначительная спастика нижних конечностей и диффузная гиперрефлексия. NB: обращает внимание отсутствие чувствительных нарушений. Функции сфинктеров обычно сохранены. Первым указанием на этот демиелинизирующий процесс могут быть дизартрия или повышенный мандибулярный рефлекс. Обнаружение поражения НМН, иннервирующий язык (видимые фасцикуляции или положительные острые волны на ЭМГ) или нижние конечности (напр., фасцикуляции и атрофия) больше соответствуют БАС, чем ШМ (однако, признаки поражения НМН для нижних конечностей могут быть и в том случае, если имеется случайное сочетание с поясничной радикулопатией).
В отличие от БАС при ШМ или ГШД обычно наблюдается боль в шее или плече, ограничение подвижности шеи, чувствительные нарушения, поражение НМН, ограниченное 1-2 сегментами СМ. Совершенно неизбежно, что в некоторых случаях демиелинизирующий процесс вначале будет принят за ШМ, пока не появятся какие-то дополнительные признаки, указывающие на истинную природу заболевания.
Диагностика
Обзорные спондилограммы
На обзорных спондилограммах шейного отдела можно видеть остеофитные «шпоры» или нарушения оси позвоночника (если таковое имеется). У пациентов с ШМ средний min передне-задний диаметр СМК составляет 11,8 мм. Диаметр ≤10 мм с большой вероятностью указывает на миелопатию. При диаметре <14 мм риск ШМ может считаться повышенным, а при диаметре >16 мм ШМ наблюдается редко, даже при наличии выраженных остеофитных «шпор». Показатель Павлова (др. название – показатель Торга) – отношение величины передне-заднего диаметра СМК на середине высоты тела позвонка к величине тела этого позвонка. Если этот показатель <0,8, то он чувствителен в отношении преходящей нейропраксии, однако, было показано, что он обладает недостаточной положительной способностью в отношении предсказания ШМ.
МРТ
МРТ дает информацию о состоянии СМК, показывает изменения в СМ (демиелинизация, сирингомиелия, атрофия СМ, отек и т.д.). Остается неясным коррелирует ли повышение сигнала внутри СМ в режиме Т2 до операции с более тяжелой ШМ и худшим исходом или нет. При ШМ на аксиальных срезах СМ часто имеет форму банана. Также МРТ позволяет исключить другие возможные процессы (мальформацию Киари, опухоль СМ и т.д.). Костные структуры и кальцифицированные связки видны плохо. Эти ограничения, а также трудности при дифференцировке остеофитов от грыж дисков на МРТ можно преодолеть с помощью дополнительных обзорных шейных спондилограмм и КТ в режиме «костного окна» с тонкими срезами. На сагиттальных изображениях в Т2 режиме степень сдавления СМ остеофитами выглядит преувеличенной.
КТ/миелография
На обычных КТ можно увидеть сужение канала, но они не дают достаточной информации о состоянии дисков, связок, СМ и корешках. Миелография с водорастворимым КВ с последующей КТ с высоким разрешением дает сагиттальную и аксиальную информацию и показывает костные структуры лучше, чем МРТ. В отличие от МРТ не дает информации об изменениях внутри самого СМ.
Лечение
Консервативное лечение
Состоит в основном в использовании шейных головодержателей для того, чтобы уменьшить подвижность шеи и влияние наблюдающейся при этом травмы на СМ. Головодержатели следует носить постоянно, однако, хорошо контролированных испытаний, подтверждающих их эффективность, нет. Приемлемые результаты наблюдались приблизительно в 36% случаев (меньше, чем при хирургическом лечении).
Хирургическое лечение
Показания
Если у пациента имеется уже сформировавшаяся миелопатия, длительность которой неизвестна, и отсутствуют признаки прогрессирования симптомов, то в результате операции может не быть никакого положительного эффекта. Операции показаны в первую очередь тогда, когда рентгенологические признаки дегенеративных изменений в шейном отделе наблюдаются в следующих ситуациях:
1. прогрессирующая миелопатия, которую можно стабилизировать в результате операции (хотя это и является спорным, см. Исходы)
2. сильная боль, т.е. имеется сочетание брахиалгии и поражения СМ. После декомпрессии часто наступает облегчение боли
3. при раннем обращении пациентов (продолжительность симптомов <1 года, см. Исходы) результаты лучше, чем при запущенной и застарелой болезни. Однако, даже у пациентов в «конечной» стадии миелопатии и атрофии СМ иногда может наблюдаться хорошая реакция на вмешательство
Выбор доступа
Споры между сторонниками переднего (передняя шейная дискэктомия) и заднего (декомпрессивная шейная ламинэктомия) подходов начались со времени, когда они оба стали широко использоваться. Общим мнением является то, что патологии, расположенной впереди СМ (напр., остеофиты, ГШД и т.д.) вмешательство передним доступом должно быть ограничено 1-2 (изредка 3) уровнями (дискэктомия или корпэктомия), а задний доступ должен быть первичным в ситуациях, которые указаны ниже. При решении вопроса о доступе следует учитывать кривизну в шейном отделе.
NB: после ламинэктомии может потребоваться операция передним доступом в том случае, если на послеоперационном МРТ сохраняется остаточная компрессия СМ.
Задний доступ
Ситуации, когда задний доступ должен быть основным:
1. врожденный шейный стеноз: если даже после удаления остеофитов диаметр канала не будет >12 мм (это не значит, что их удаление совсем не поможет больному)
2. поражение ≥3 уровней (однако, иногда вплоть до 3 уровней могут быть прооперированы спереди). Иногда с помощью электродиагностики можно определить 1 или 2 уровня из нескольких пораженных, которые в основном вызывает симптомы, и прооперировать только их спереди
3. преимущественно заднее расположение патологического процесса (напр., складчатость желтой связки)
4. у пожилых пациентов, у которых передний спондилодез на большом протяжении и переносимость обручного корсета не столь хороши, как у молодых
Если у пациента имеется шейный стеноз и один или два более значительных, чем остальные, остеофита, возможно их удаление передним доступом, а затем через 6-8 нед (период достаточный для формирования достаточного спондилодеза) произвести декомпрессивную ламинэктомию. Если же операция передним доступом должна быть сделана после ламинэктомии, существует риск того, что формирования спондилодеза не произойдет и образуется «лебединая» деформация шеи, если только не будет использована металлическая конструкция (напр., фиксирующая пластинка) или внешняя фиксация (напр., корсет «обруч-жилет»).
Недостатки заднего доступа:
1. после задней декомпрессии продолжается рост остеофитов
2. риск формирования в дальнейшем подвывиха или прогрессирующей кифотической деформации («лебединая шея»). При многоуровневой нестабильности после ламинэктомии можно осуществить задний спондилодез (напр., с помощью пластинок). А при нестабильности на одном уровне – передний спондилодез (для предотвращения кифоза до того как произойдет формирование надежного сращения можно использовать конструкции и/или корсет «обруч-жилет»)
3. сопровождается более выраженным п/о болевым синдромом и требует более длительной реабилитации
4. противопоказан при уже имеющейся «лебединой шее», а также не рекомендуется при кифотической деформации (отсутствии шейного лордоза), когда у СМ нет возможности смещения от передней компрессии, при наличии подвывиха >3.5 мм или поворота >20° в сагиттальной плоскости, повышенное внимание требуется при гиперлордозе
Передний доступ: спорным остается вопрос о необходимости использования передних шейных пластинок. Частота псевдоартроза или смещения трансплантата или коллапса позвонка, требующего реоперации, возможно ниже, чем частота осложнений при применении пластинок.
После передней декомпрессии ухудшение симптомов миелопатии отмечалось у 2-5% пациентов (частоту можно уменьшить, используя во время операции ССВП), также возможна радикулопатия С5.
Задний доступ: при проведении декомпрессивной шейной ламинэктомии обычно требуется удаление 1-2 дужек выше и ниже уровня стеноза. «Стандартной» считается ламинэктомия С3-7. При «расширенной» ламинэктомии еще удаляют дужку С2, а иногда и С1.
Варианты операции, связанные с изгибом шеи: расширенная ламинэктомия рекомендуется для пациентов с выпрямленной шеей. В случае гиперлордоза смещение СМ кзади после расширенной ламинэктомии может привести к чрезмерному натяжению корешков и сосудов (с возможным неврологическим ухудшением); поэтому рекомендуется ограниченная ламинэктомия только на том уровне, где имеется компрессия СМ.
«Min фораминотомия» или медиальная фасетэктомия с подкусыванием фасеток производятся на уровнях, вызывающих радикулопатию.
Положение на операции: основные варианты: на животе, на боку косое, сидя. В положении на животе основным недостатком является трудность обеспечения того, чтобы голова была выше уровня сердца, иначе возникает расширение вен и существенно увеличивается кровоточивость. Сидячее положение связано с определенными рисками, включая гипоперфузию СМ. В боковом косом положении из-за асимметричной укладки возникает изменение анатомии.
Частота п/о деформации позвоночника 25-42%. В некоторых сериях частота неврологических ухудшений составила 2%, в других она выше. Может наблюдаться радикулопатия С5.
Для того, чтобы избежать существенной дестабилизации позвоночника:
1. во время выделения не следует удалять мягкие ткани, покрывающие фасеточные суставы (для сохранения их кровоснабжения)
2. ламинэктомию следует производить только до границ СМК, тщательно сохраняя фасеточные суставы (если требуется используйте min ламинэктомию)
3. избегайте полного удаления суставного отростка даже на любом уровне
Исходы
Даже после исключения тех случаев, когда в последующем был подтвержден демиелинизирующий процесс, исходы операций по поводу ШМ часто разочаровывают. Если ШМ клинически очевидна, полного восстановления практически никогда не бывает. Прогноз после операций хуже при большей выраженности симптомов в момент обращения пациента и при большей их длительности (клиническое улучшение или выздоровление у оперированных в течение 1-го года составила 48% по сравнению с 16% у оперированных позднее). Успешность операций также меньше при наличии других дегенеративных заболеваний ЦНС (БАС, РС и др.).
Декомпрессия может остановить прогрессирование миелопатии. Это наблюдается не всегда и в некоторых ранних сериях были схожие результаты при консервативном лечении и ламинэктомии: улучшение в 56% случаев, без изменений в 25%, ухудшение в 19%. Кроме того, как уже указывалось выше, в некоторых случаях при ШМ может сначала появиться неврологический дефицит, а затем наступить стабилизация.
Радикулопатия С5: после распространенной передней и задней декомпрессии наблюдается приблизительно в 3% случаях. Может быть обусловлена натяжением корешков при смещении СМ кзади после декомпрессии или смещения костного трансплантата. Проявления: двигательные нарушения в дельтовидной мышце > трицепсе, без чувствительных нарушений.
В некоторых случаях приводятся хорошие п/о результаты с улучшением у приблизительно 64-75% больных с ШМ. Однако, другие авторы не столь оптимистичны. При опросе 32 больных, оперированных передним доступом, облегчение радикулярной боли указано у 66% пациентов, однако улучшение чувствительных и двигательных нарушений было только в 33% случаев. В серии у половины больных после операций наступило улучшение точных движений, однако, у другой половины наблюдалось ухудшение симптомов. Атрофия СМ в результате продолжающегося давления и ишемии может быть одной из причин отсутствия хороших исходов. У лежачих пациентов с тяжелой миелопатией редко наступает восстановление полезных функций.
Позднее ухудшение: у многих пациентов с ранним улучшением в дальнейшем наступает ухудшение (через 7-12 лет после периода стабилизации), причем приблизительно в 20% из этих случаев нет четких рентгенологических изменений, объясняющих наступление ухудшения.
Сочетание шейного и поясничного стеноза
В случае сочетания симптоматического поясничного и шейного стенозов обычно сначала осуществляют декомпрессию на шейном уровне, а затем поясничном (если только тяжелая нейрогенная хромота не преобладает в клинической картине). В некоторых случаях возможно проведение вмешательств на обоих уровнях в течение одной операции
Гринберг. Нейрохирургия
Комментировать:
Похожие статьи:
Артерио-венозные мальформации (АВМ)
Категории: Нейрохирургия, Позвоночник и спинной мозг,
АВМ внутри или вокруг спинного мозга могут вызвать компрессию спинного мозга, паренхиматозное кровоизлияние, субархноидальное кровоизлияние или комбинацию этих явлений. Симптомы могут включать постепенно..
Ревматоидный артрит
Категории: Нейрохирургия, Позвоночник и спинной мозг,
Более 85% пациентов с умеренным или выраженным ревматоидным артритом (РА) имеют рентгенологические признаки поражения шейного отдела позвоночника. О поражении верхних шейных позвонков. Ниже 2-го позвонка..
Артерио-венозные мальформации (АВМ)
Категории: Нейрохирургия, Позвоночник и спинной мозг,
АВМ внутри или вокруг спинного мозга могут вызвать компрессию спинного мозга, паренхиматозное кровоизлияние, субархноидальное кровоизлияние или комбинацию этих явлений. Симптомы могут включать постепенно..
Ревматоидный артрит
Категории: Нейрохирургия, Позвоночник и спинной мозг,
Более 85% пациентов с умеренным или выраженным ревматоидным артритом (РА) имеют рентгенологические признаки поражения шейного отдела позвоночника. О поражении верхних шейных позвонков. Ниже 2-го позвонка..