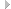Учебные материалы
Конектбиофарм
Работа
Компании
Реклама от Google
Позвоночный стеноз
Категории: Нейрохирургия, Позвоночник и спинной мозг,
Уменьшение передне-заднего размера СМК. В поясничной области к нему же относится стеноз латерального кармана. Уменьшение размера канала может приводить к локальной компрессии нервных структур и/или нарушению кровоснабжения СМ или конского хвоста.
Позвоночный стеноз может быть врожденным (как при ахондропластической карликовости), приобретенным, но чаще всего наблюдается их сочетание.
При стенозе в поясничном отделе наблюдается четко очерченный синдром нейрогенной хромоты. При стенозе в шейном отделе могут быть шейная миелопатия и атаксия (в результате сдавления спинно-церебеллярных трактов). В 5% случаев одновременно имеются клинические признаки стеноза и шейного и поясничного отделов. Стеноз позвоночника в грудном отделе наблюдается редко.
Поясничный стеноз
Ключевые признаки:
• вызван гипертрофией фасеток и желтой связки; выпячивание диска или спондилолистез могут усиливать стеноз; может сочетаться с врожденным сужением
• наиболее часто наблюдается на уровне L4-5, а затем L3-4
• симптоматический стеноз вызывает постепенно прогрессирующую ПБ и боль в ноге при ходьбе и в стоячем положении, которая уменьшается сидя или лежа (нейрогенная хромота)
• симптомы отличаются от перемежающейся сосудистой хромоты тем, что облегчение наступает во время отдыха независимо от положения
• обычно после декомпрессивных вмешательств наступает улучшение
Симптоматический поясничный стеноз (ПС) наиболее часто наблюдается на уровне L4-5, а затем L3-4, L2-3 и реже всего L5-S1. Совсем редко он бывает на уровне L1-2. Обычно наблюдается у пациентов с врожденно небольшим СМК, у которых наблюдается сочетание с приобретенными дегенеративными изменениями в виде некоторой гипертрофии фасеточных суставов, гипертрофии желтой связки, выпячивания (часто с кальцификацией) межпозвонковых дисков и спондилолистезом. В качестве самостоятельного заболевания, вызывающего характерные симптомы, впервые описан в 50-х и 60-х гг.
Клинические проявления
Часто проявляется в виде нейрогенной хромоты (от лат. сlaudico – хромать) или т.н. псевдохромоты. Следует дифференцировать с сосудистой хромотой (т.н. перемежающейся хромотой), которая вызвана ишемией работающих мышц (см. табл. 11-17). Нейрогенная хромота проявляется в виде одно- или двустороннего дискомфорта в области ягодицы , тазобедренных суставов, бедер и ног, который усиливается при ходьбе и в положении стоя.
Характерное облегчение боли наблюдается при переходе в сидячее или лежачее положения. Считается, что нейрогенная хромота вызывается ишемией пояснично-крестцовых корешков в результате повышенных метаболических потребностей при движениях с одновременно нарушенным сосудистым снабжением корешков в результате их сдавления окружающими структурами. Наличие нейрогенной хромоты является только умеренно чувствительным симптомом ПС(примерно 60%), но зато очень специфичным для него. Боль не обязательно является ведущей жалобой, наоборот, у некоторых больных могут быть парестезии и слабость нижних конечностей при ходьбе.
У пациентов с нейрогенной хромотой может быть характерная «поза антропоида» (наклон вперед, что, возможно, уменьшает степень поясничного лордоза, что приводит к уменьшению внутреннего выпячивания желтой связки и расхождения суставных поверхностей фасеточных суставов). Больные могут жаловаться на мышечные спазмы, особенно в икроножных мышцах.
Вертельный бурсит и дегенеративный артрит тазобедренного сустава входят в ДД ПС. Хотя вертельный бурсит может быть и первичным заболеванием, он также может быть и вторичным при целом ряде других состояний, т.к. ПС, дегенеративный артрит поясничного отдела позвоночника или коленного сустава и различная длина ног. Вертельный бурсит вызывает переменную боль по боковой поверхности бедра. Обычно это хроническое состояние, но иногда возможно острое или подострое начало. В 20-40% случаев боль отдает по боковой поверхности бедра (т.н. «псевдорадикулопатия»), но редко распространяется на заднюю поверхность бедра или дистальнее колена. В верхней части бедра могут быть онемение и парестезии, которые обычно не имеют дерматомного распределения. Также как и при нейрогенной хромоте боль может вызываться длительным нахождением в стоячем положении, ходьбой, подъемом.
В отличие от нейрогенной хромоты боль сохраняется, когда пациент лежит на больной стороне. Практически у каждого пациента можно определить локальную болезненность в области большого вертела; наиболее выражена она в месте перехода большого вертела в верхнюю часть бедра. Боль усиливается при определенных движениях бедра, особенно при внешнем вращении (более половины больных имеют положительный симптом Патрика) и реже при сгибании/разгибании бедра. Лечение включает НПВС, местные инъекции глюкокортикоидов (обычно с местным анестетиком), физиотерапию (упражнения на растяжение и укрепление мышц), местное использование льда. Контролированных испытаний по лечению нет.
Табл. 11-17. Клинические отличия нейрогенной и перемежающейся хромоты
Неврологический осмотр
У приблизительно 18% больных неврологический осмотр нормальный (включая мышечные рефлексы и отрицательный тест поднимания выпрямленной ноги). Часто имеется снижение или отсутствие ахилловых рефлексов и снижение коленных рефлексов. Боль можно воспроизвести при разгибании спины.
Дифференциальный диагноз
1. сосудистая недостаточность
2. вертельный бурсит
3. грыжа диска (поясничного или грудного)
4. околофасеточная киста
5. арахноидит
6. внутримозговая опухоль
7. функциональные нарушения
8. диабетический неврит: обычно при этом состоянии нажатие экзаменующим на подошвенную поверхность стопы очень болезненно
Сопутствующие состояния
1. врожденные:
A. ахондроплазия
B. врожденное сужение СМК
2. приобретенные:
A. спондилолистез
B. акромегалия
C. посттравматический
D. болезнь Пэджета
E. анкилозирующий спондилит:
F. объызвествление желтой связки
Рентгенологическая диагностика
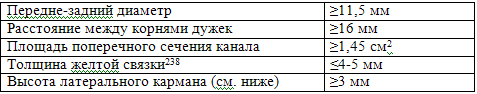
Обзорные спондилограммы пояснично-крестцового отдела: можно обнаружить спондилолистез. Передне-задний размер СМК уменьшен (врожденный или приобретенный стеноз) (см. Нормальные расстояния в пояснично-крестцовом отделе позвоночника ниже), в то время как расстояние между корнями дужек может быть нормальным. На спондилограммах в косой проекции могут быть видны дефекты в области фасеточных суставов.
КТ (обычная или после миелографии с водорастворимым КВ): обычно имеет форму трилистника (клеверного листка). На КТ также можно определить передне-задний размер, гипертрофированные связки, фасеточную артропатию, выпячивание или грыжу диска. По КТ трудно определить спондилолистез, однако дефект в области фасеточных суставов может быть виден.
Миелография: на боковых снимках может быть виден симптом «стиральной доски» (множественные передние дефекты), на снимках в передне-задней проекции может быть симптом «осиной талии» (сужение линии КВ), а также частичный или полный (особенно в положении на животе) блок. При выраженном стенозе проведение ЛП может быть затруднительным (плохой ток ЦСЖ и трудность, чтобы не задеть нервные корешки).
МРТ: показывает сдавление нервных структур и отсутствие сигнала от ЦСЖ в режиме Т2 в случае тяжелого стеноза. На МРТ плохо видны костные структуры, которые имеют существенное значение при этой патологии (их изображение может быть существенно при планировании операции). Хорошо показывает сдавление нервов при спондилолистезе (может быть даже лучше, чем КТ/миелография) и околофасеточные кисты. У пациентов в возрасте 50-70 лет, не имеющих симптомов, асимптомные аномалии обнаруживаются вплоть до 33% случаев.
Нормальные расстояния в пояснично-крестцовом отделе позвоночника
Нормальные расстояния в поясничном отделе позвоночника на обзорных спондилограммах приведены в табл. 11-18, а на КТ – в табл. 11-19.
Табл. 11-18. Нормальный передне-задний диаметр на боковой обзорной спондилограмме (от спино-ламинарной линии до задней поверхности тел позвонков)
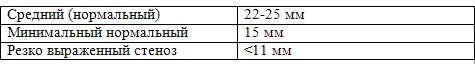
Табл. 11-19. Нормальные показатели на КТ
В общем, расстояние между корнями дужек в поясничном отделе на обзорных спондилограммах в передне-задней проекции <25 мм является признаком стеноза. Средние величины этого показателя в нижнегрудном и поясничном отделах приведены в табл. 11-20. Примерную его величину для соответствующего уровня можно рассчитать по ур-нию 11-1.

Табл. 11-20. Нормальные расстояния между корнями дужек на передне-задней спондилограмме пояснично-крестцового отдела

* 90% пределы для взрослых (расстояние при съемке =1 м)
Вспомогательные диагностические методы
«Велосипедная проба»: пациент с нейрогенной хромотой может заниматься на велосипеде значительно дольше, чем с перемежающейся (сосудистой) хромотой потому, что упражнение выполняется с наклоном вперед.
Отношение давлений, измеренных на икре и на плече: в норме >1,0. У пациентов с перемежающейся хромотой среднее отношение состаляет 0,59; у пациентов с болью в покое – 0,26. Отношение <0,05 указывает на угрозу гангрены.
Сосудистую недостаточность можно подтвердить с помощью допплерографии.
ЭМГ с определением скорости нервного проведения: можно выявить множественные двусторонние нарушения проводимости по нервным корешкам.
Лечение
В исследовании 27 неоперированных больных у 19 изменений не наблюдалось, у 4 наступило улучшение, а у 4 ухудшение (средний срок наблюдения 49 мес, пределы: 10-103 мес). Основным в консервативном лечении являются НПВС и физиотерапия.
Хирургическая декомпрессия показана в тех случаях, когда, несмотря на консервативное лечение, имеется ухудшение симптомов. Целью операций является облегчение боли, остановка прогрессирования симптомов и возможно некоторый регресс имеющегося неврологического дефицита. Большинство авторов не считают операцию показанной при наличии симптомов <3 мес; в большинстве случаев операции производятся при продолжительности симптомов >1 года.
Хирургические методы
Задний доступ с удалением дужек на пораженных уровнях вместе с прилежащей желтой связкой. Затем проверяют наличие компрессии отдельных корешков в межпозвонковых отверстиях и, там где это требуется, производят фораминотомию.} Для декомпрессии корешка в области межпозвонкового отверстия часто требуется подкусывание верхнего суставного отростка. При наличии умеренного стеноза на соседних уровнях представляется оправданным его устранения, т.к. очень вероятно, что он может стать симптоматическим в будущем.
В тех случаях, когда передне-задний диаметр СМК нормальный, но имеется стеноз латеральной части канала, вместо ламинэктомий можно сделать ламинотомии. Другим возможным вариантом вмешательства является субартикулярные фенестрации на нескольких уровнях.
Положение больного (любое из нижеприведенных является приемлемым):
1. на животе: на специальной раме или грудных валиках или коленно-локтевое для декомпресии живота для того, чтобы уменьшить венозное давление и тем самым уменьшить кровоточивость
2. на боку: левая сторона сверху (если нет каких-либо латерализующих симптомов) – хирургам-правшам удобнее при этом работать угловыми кусачками Керрисона параллельно нервным корешкам
Прогрессирование спондилолистеза
Может произойти и без декомпрессии, но чаще наблюдается после операций. Однако, нестабильность поясничного отдела после декомпрессивной ламинэктомии встречается редко (прогрессирующий подвывих развивается только приблизительно в 1% от всех ламинэктомий, которые производятся по поводу стеноза). При дегенеративном стенозе для предотвращение прогрессирования подвывиха редко требуется осуществление спондилодеза.
Считается, что достаточную стабильность (без необходимости дополнительных конструкций) обеспечивает сохранение >50-66% суставных поверхностей фасеток при отсутствии повреждения дискового пространства (обеспечивает цельность передней и средней осей позвоночника). Больший риск возникновения подвывиха имеют более молодые и более активные пациенты.
Одним из подходов является производство функциональныхспондилограмм (сгибание/разгибание) до операции с последующим наблюдением больных после проведения декомпрессии. Если после операции развивается симптоматическое сползание позвонка, производят спондилодез, при необходимости в сочетании с конструкциями.
Применение конструкций и/или спондилодеза
Вопрос о нестабильности и спондилодезе остается спорным. В работе была показана высокая частота успешных операций при проведении спондилодеза, но в другой работе существенной разницы не было отмечено. Более того, при поясничном спондилодезе наблюдается высокая частота неудач, поэтому некоторые авторы считают, что его не следует производить профилактически. Спондилодез может способствовать развитию стеноза на соседних уровнях. Некоторые авторы рекомендуют осуществление спондилодеза на уровне стеноза, вызванного спондилолистезом. Подходящими пациентами для проведения спондилодеза являются пациенты, имеющие сочетание дегенеративного спондилолистеза, стеноза и радикулопатии.
Исходы
Летальность/осложнения
Риск смертельного исхода в стационаре составляет 0,32%. Другие риски: неумышленная дуротомия – 0,32%- приблизительно13%; глубокая инфекция – 5,9%; поверхностная инфекция – 2,3%; тромбоз глубоких вен – 2,8%.
Успешность операций
Нет рандомизированных испытаний, сравнивающих хирургическое и консервативное лечение. У пациентов, имеющих боль, связанную с позой, исходы намного лучше (хорошие результаты в 96% случаев), чем у тех, у кого ее нет (хорошие результаты в 50% случаев). Облегчение боли в ногах было намного лучшим, чем ПБ. Наиболее вероятно, что операция уменьшит боль в ногах и улучшит переносимость ходьбы.
Хирургические неудачи можно разделить на две группы:
1. пациенты с первоначальным улучшением, у которых затем вновь возникают проблемы. Хотя улучшение вскоре после операций наблюдается часто, во многих случаях со временем затем наблюдается прогрессирующее ухудшение. В работе при сроке наблюдения 5 лет частота рецидива симптомов составила 27% (30% случаев в результате рестеноза на оперированном уровне, 30% в результате стеноза на другом уровне; у 75% этих пациентов наблюдается улучшение после повторной операции). Другие этиологии: возникновение ГПД, развитие поздней нестабильности, сопутствующие медицинские состояния
2. пациенты, у которых вообще не было никакого облегчения боли после операции (ранние неудачи). В работе было 454 таких пациентов:
3. наиболее часто было отсутствие достаточных клинических и рентгенологических показаний к операции (напр., нерадикулярная ПБ в сочетании с умеренным стенозом)
4. технические особенности проведения операций меньше влияют на исходы; среди них наиболее часто наблюдалась недостаточная декомпрессия латерального
кармана (для которой требуется разумная медиальная фасетэктомия или подкусывание верхнего суставного отростка)
5. другие диагнозы (напр., арахноидит) или недиагностированная патология (напр., спинальная АВМ и т.д.)
Долгосрочные исходы: в обзоре литературы при долгосрочном наблюдении хорошие и отличные исходы после операций наблюдались в среднем в 64% (пределы: 26-100%). Опрос пациентов их удовлетворенности результатами операций показал, что значительное улучшение было у 37%, а некоторое улучшение еще у 29% (всего 66%). В проспективном исследовании частота успешных операций составила 78-88% через 6 нед и через 6 мес, которая затем снижалась до приблизительно 70% при оценке через 1 год и через 5 лет. При сочетании с синдромом латерального кармана успешность операций была несколько меньше
Гринберг. Нейрохирургия
Позвоночный стеноз может быть врожденным (как при ахондропластической карликовости), приобретенным, но чаще всего наблюдается их сочетание.
При стенозе в поясничном отделе наблюдается четко очерченный синдром нейрогенной хромоты. При стенозе в шейном отделе могут быть шейная миелопатия и атаксия (в результате сдавления спинно-церебеллярных трактов). В 5% случаев одновременно имеются клинические признаки стеноза и шейного и поясничного отделов. Стеноз позвоночника в грудном отделе наблюдается редко.
Поясничный стеноз
Ключевые признаки:
• вызван гипертрофией фасеток и желтой связки; выпячивание диска или спондилолистез могут усиливать стеноз; может сочетаться с врожденным сужением
• наиболее часто наблюдается на уровне L4-5, а затем L3-4
• симптоматический стеноз вызывает постепенно прогрессирующую ПБ и боль в ноге при ходьбе и в стоячем положении, которая уменьшается сидя или лежа (нейрогенная хромота)
• симптомы отличаются от перемежающейся сосудистой хромоты тем, что облегчение наступает во время отдыха независимо от положения
• обычно после декомпрессивных вмешательств наступает улучшение
Симптоматический поясничный стеноз (ПС) наиболее часто наблюдается на уровне L4-5, а затем L3-4, L2-3 и реже всего L5-S1. Совсем редко он бывает на уровне L1-2. Обычно наблюдается у пациентов с врожденно небольшим СМК, у которых наблюдается сочетание с приобретенными дегенеративными изменениями в виде некоторой гипертрофии фасеточных суставов, гипертрофии желтой связки, выпячивания (часто с кальцификацией) межпозвонковых дисков и спондилолистезом. В качестве самостоятельного заболевания, вызывающего характерные симптомы, впервые описан в 50-х и 60-х гг.
Клинические проявления
Часто проявляется в виде нейрогенной хромоты (от лат. сlaudico – хромать) или т.н. псевдохромоты. Следует дифференцировать с сосудистой хромотой (т.н. перемежающейся хромотой), которая вызвана ишемией работающих мышц (см. табл. 11-17). Нейрогенная хромота проявляется в виде одно- или двустороннего дискомфорта в области ягодицы , тазобедренных суставов, бедер и ног, который усиливается при ходьбе и в положении стоя.
Характерное облегчение боли наблюдается при переходе в сидячее или лежачее положения. Считается, что нейрогенная хромота вызывается ишемией пояснично-крестцовых корешков в результате повышенных метаболических потребностей при движениях с одновременно нарушенным сосудистым снабжением корешков в результате их сдавления окружающими структурами. Наличие нейрогенной хромоты является только умеренно чувствительным симптомом ПС(примерно 60%), но зато очень специфичным для него. Боль не обязательно является ведущей жалобой, наоборот, у некоторых больных могут быть парестезии и слабость нижних конечностей при ходьбе.
У пациентов с нейрогенной хромотой может быть характерная «поза антропоида» (наклон вперед, что, возможно, уменьшает степень поясничного лордоза, что приводит к уменьшению внутреннего выпячивания желтой связки и расхождения суставных поверхностей фасеточных суставов). Больные могут жаловаться на мышечные спазмы, особенно в икроножных мышцах.
Вертельный бурсит и дегенеративный артрит тазобедренного сустава входят в ДД ПС. Хотя вертельный бурсит может быть и первичным заболеванием, он также может быть и вторичным при целом ряде других состояний, т.к. ПС, дегенеративный артрит поясничного отдела позвоночника или коленного сустава и различная длина ног. Вертельный бурсит вызывает переменную боль по боковой поверхности бедра. Обычно это хроническое состояние, но иногда возможно острое или подострое начало. В 20-40% случаев боль отдает по боковой поверхности бедра (т.н. «псевдорадикулопатия»), но редко распространяется на заднюю поверхность бедра или дистальнее колена. В верхней части бедра могут быть онемение и парестезии, которые обычно не имеют дерматомного распределения. Также как и при нейрогенной хромоте боль может вызываться длительным нахождением в стоячем положении, ходьбой, подъемом.
В отличие от нейрогенной хромоты боль сохраняется, когда пациент лежит на больной стороне. Практически у каждого пациента можно определить локальную болезненность в области большого вертела; наиболее выражена она в месте перехода большого вертела в верхнюю часть бедра. Боль усиливается при определенных движениях бедра, особенно при внешнем вращении (более половины больных имеют положительный симптом Патрика) и реже при сгибании/разгибании бедра. Лечение включает НПВС, местные инъекции глюкокортикоидов (обычно с местным анестетиком), физиотерапию (упражнения на растяжение и укрепление мышц), местное использование льда. Контролированных испытаний по лечению нет.
Табл. 11-17. Клинические отличия нейрогенной и перемежающейся хромоты

Неврологический осмотр
У приблизительно 18% больных неврологический осмотр нормальный (включая мышечные рефлексы и отрицательный тест поднимания выпрямленной ноги). Часто имеется снижение или отсутствие ахилловых рефлексов и снижение коленных рефлексов. Боль можно воспроизвести при разгибании спины.
Дифференциальный диагноз
1. сосудистая недостаточность
2. вертельный бурсит
3. грыжа диска (поясничного или грудного)
4. околофасеточная киста
5. арахноидит
6. внутримозговая опухоль
7. функциональные нарушения
8. диабетический неврит: обычно при этом состоянии нажатие экзаменующим на подошвенную поверхность стопы очень болезненно
Сопутствующие состояния
1. врожденные:
A. ахондроплазия
B. врожденное сужение СМК
2. приобретенные:
A. спондилолистез
B. акромегалия
C. посттравматический
D. болезнь Пэджета
E. анкилозирующий спондилит:
F. объызвествление желтой связки
Рентгенологическая диагностика
Обзорные спондилограммы пояснично-крестцового отдела: можно обнаружить спондилолистез. Передне-задний размер СМК уменьшен (врожденный или приобретенный стеноз) (см. Нормальные расстояния в пояснично-крестцовом отделе позвоночника ниже), в то время как расстояние между корнями дужек может быть нормальным. На спондилограммах в косой проекции могут быть видны дефекты в области фасеточных суставов.
КТ (обычная или после миелографии с водорастворимым КВ): обычно имеет форму трилистника (клеверного листка). На КТ также можно определить передне-задний размер, гипертрофированные связки, фасеточную артропатию, выпячивание или грыжу диска. По КТ трудно определить спондилолистез, однако дефект в области фасеточных суставов может быть виден.
Миелография: на боковых снимках может быть виден симптом «стиральной доски» (множественные передние дефекты), на снимках в передне-задней проекции может быть симптом «осиной талии» (сужение линии КВ), а также частичный или полный (особенно в положении на животе) блок. При выраженном стенозе проведение ЛП может быть затруднительным (плохой ток ЦСЖ и трудность, чтобы не задеть нервные корешки).
МРТ: показывает сдавление нервных структур и отсутствие сигнала от ЦСЖ в режиме Т2 в случае тяжелого стеноза. На МРТ плохо видны костные структуры, которые имеют существенное значение при этой патологии (их изображение может быть существенно при планировании операции). Хорошо показывает сдавление нервов при спондилолистезе (может быть даже лучше, чем КТ/миелография) и околофасеточные кисты. У пациентов в возрасте 50-70 лет, не имеющих симптомов, асимптомные аномалии обнаруживаются вплоть до 33% случаев.
Нормальные расстояния в пояснично-крестцовом отделе позвоночника
Нормальные расстояния в поясничном отделе позвоночника на обзорных спондилограммах приведены в табл. 11-18, а на КТ – в табл. 11-19.
Табл. 11-18. Нормальный передне-задний диаметр на боковой обзорной спондилограмме (от спино-ламинарной линии до задней поверхности тел позвонков)
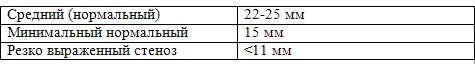
Табл. 11-19. Нормальные показатели на КТ

В общем, расстояние между корнями дужек в поясничном отделе на обзорных спондилограммах в передне-задней проекции <25 мм является признаком стеноза. Средние величины этого показателя в нижнегрудном и поясничном отделах приведены в табл. 11-20. Примерную его величину для соответствующего уровня можно рассчитать по ур-нию 11-1.
Табл. 11-20. Нормальные расстояния между корнями дужек на передне-задней спондилограмме пояснично-крестцового отдела

* 90% пределы для взрослых (расстояние при съемке =1 м)
Вспомогательные диагностические методы
«Велосипедная проба»: пациент с нейрогенной хромотой может заниматься на велосипеде значительно дольше, чем с перемежающейся (сосудистой) хромотой потому, что упражнение выполняется с наклоном вперед.
Отношение давлений, измеренных на икре и на плече: в норме >1,0. У пациентов с перемежающейся хромотой среднее отношение состаляет 0,59; у пациентов с болью в покое – 0,26. Отношение <0,05 указывает на угрозу гангрены.
Сосудистую недостаточность можно подтвердить с помощью допплерографии.
ЭМГ с определением скорости нервного проведения: можно выявить множественные двусторонние нарушения проводимости по нервным корешкам.
Лечение
В исследовании 27 неоперированных больных у 19 изменений не наблюдалось, у 4 наступило улучшение, а у 4 ухудшение (средний срок наблюдения 49 мес, пределы: 10-103 мес). Основным в консервативном лечении являются НПВС и физиотерапия.
Хирургическая декомпрессия показана в тех случаях, когда, несмотря на консервативное лечение, имеется ухудшение симптомов. Целью операций является облегчение боли, остановка прогрессирования симптомов и возможно некоторый регресс имеющегося неврологического дефицита. Большинство авторов не считают операцию показанной при наличии симптомов <3 мес; в большинстве случаев операции производятся при продолжительности симптомов >1 года.
Хирургические методы
Задний доступ с удалением дужек на пораженных уровнях вместе с прилежащей желтой связкой. Затем проверяют наличие компрессии отдельных корешков в межпозвонковых отверстиях и, там где это требуется, производят фораминотомию.} Для декомпрессии корешка в области межпозвонкового отверстия часто требуется подкусывание верхнего суставного отростка. При наличии умеренного стеноза на соседних уровнях представляется оправданным его устранения, т.к. очень вероятно, что он может стать симптоматическим в будущем.
В тех случаях, когда передне-задний диаметр СМК нормальный, но имеется стеноз латеральной части канала, вместо ламинэктомий можно сделать ламинотомии. Другим возможным вариантом вмешательства является субартикулярные фенестрации на нескольких уровнях.
Положение больного (любое из нижеприведенных является приемлемым):
1. на животе: на специальной раме или грудных валиках или коленно-локтевое для декомпресии живота для того, чтобы уменьшить венозное давление и тем самым уменьшить кровоточивость
2. на боку: левая сторона сверху (если нет каких-либо латерализующих симптомов) – хирургам-правшам удобнее при этом работать угловыми кусачками Керрисона параллельно нервным корешкам
Прогрессирование спондилолистеза
Может произойти и без декомпрессии, но чаще наблюдается после операций. Однако, нестабильность поясничного отдела после декомпрессивной ламинэктомии встречается редко (прогрессирующий подвывих развивается только приблизительно в 1% от всех ламинэктомий, которые производятся по поводу стеноза). При дегенеративном стенозе для предотвращение прогрессирования подвывиха редко требуется осуществление спондилодеза.
Считается, что достаточную стабильность (без необходимости дополнительных конструкций) обеспечивает сохранение >50-66% суставных поверхностей фасеток при отсутствии повреждения дискового пространства (обеспечивает цельность передней и средней осей позвоночника). Больший риск возникновения подвывиха имеют более молодые и более активные пациенты.
Одним из подходов является производство функциональныхспондилограмм (сгибание/разгибание) до операции с последующим наблюдением больных после проведения декомпрессии. Если после операции развивается симптоматическое сползание позвонка, производят спондилодез, при необходимости в сочетании с конструкциями.
Применение конструкций и/или спондилодеза
Вопрос о нестабильности и спондилодезе остается спорным. В работе была показана высокая частота успешных операций при проведении спондилодеза, но в другой работе существенной разницы не было отмечено. Более того, при поясничном спондилодезе наблюдается высокая частота неудач, поэтому некоторые авторы считают, что его не следует производить профилактически. Спондилодез может способствовать развитию стеноза на соседних уровнях. Некоторые авторы рекомендуют осуществление спондилодеза на уровне стеноза, вызванного спондилолистезом. Подходящими пациентами для проведения спондилодеза являются пациенты, имеющие сочетание дегенеративного спондилолистеза, стеноза и радикулопатии.
Исходы
Летальность/осложнения
Риск смертельного исхода в стационаре составляет 0,32%. Другие риски: неумышленная дуротомия – 0,32%- приблизительно13%; глубокая инфекция – 5,9%; поверхностная инфекция – 2,3%; тромбоз глубоких вен – 2,8%.
Успешность операций
Нет рандомизированных испытаний, сравнивающих хирургическое и консервативное лечение. У пациентов, имеющих боль, связанную с позой, исходы намного лучше (хорошие результаты в 96% случаев), чем у тех, у кого ее нет (хорошие результаты в 50% случаев). Облегчение боли в ногах было намного лучшим, чем ПБ. Наиболее вероятно, что операция уменьшит боль в ногах и улучшит переносимость ходьбы.
Хирургические неудачи можно разделить на две группы:
1. пациенты с первоначальным улучшением, у которых затем вновь возникают проблемы. Хотя улучшение вскоре после операций наблюдается часто, во многих случаях со временем затем наблюдается прогрессирующее ухудшение. В работе при сроке наблюдения 5 лет частота рецидива симптомов составила 27% (30% случаев в результате рестеноза на оперированном уровне, 30% в результате стеноза на другом уровне; у 75% этих пациентов наблюдается улучшение после повторной операции). Другие этиологии: возникновение ГПД, развитие поздней нестабильности, сопутствующие медицинские состояния
2. пациенты, у которых вообще не было никакого облегчения боли после операции (ранние неудачи). В работе было 454 таких пациентов:
3. наиболее часто было отсутствие достаточных клинических и рентгенологических показаний к операции (напр., нерадикулярная ПБ в сочетании с умеренным стенозом)
4. технические особенности проведения операций меньше влияют на исходы; среди них наиболее часто наблюдалась недостаточная декомпрессия латерального
кармана (для которой требуется разумная медиальная фасетэктомия или подкусывание верхнего суставного отростка)
5. другие диагнозы (напр., арахноидит) или недиагностированная патология (напр., спинальная АВМ и т.д.)
Долгосрочные исходы: в обзоре литературы при долгосрочном наблюдении хорошие и отличные исходы после операций наблюдались в среднем в 64% (пределы: 26-100%). Опрос пациентов их удовлетворенности результатами операций показал, что значительное улучшение было у 37%, а некоторое улучшение еще у 29% (всего 66%). В проспективном исследовании частота успешных операций составила 78-88% через 6 нед и через 6 мес, которая затем снижалась до приблизительно 70% при оценке через 1 год и через 5 лет. При сочетании с синдромом латерального кармана успешность операций была несколько меньше
Гринберг. Нейрохирургия
Комментировать:
Похожие статьи:
Артерио-венозные мальформации (АВМ)
Категории: Нейрохирургия, Позвоночник и спинной мозг,
АВМ внутри или вокруг спинного мозга могут вызвать компрессию спинного мозга, паренхиматозное кровоизлияние, субархноидальное кровоизлияние или комбинацию этих явлений. Симптомы могут включать постепенно..
Ревматоидный артрит
Категории: Нейрохирургия, Позвоночник и спинной мозг,
Более 85% пациентов с умеренным или выраженным ревматоидным артритом (РА) имеют рентгенологические признаки поражения шейного отдела позвоночника. О поражении верхних шейных позвонков. Ниже 2-го позвонка..
Артерио-венозные мальформации (АВМ)
Категории: Нейрохирургия, Позвоночник и спинной мозг,
АВМ внутри или вокруг спинного мозга могут вызвать компрессию спинного мозга, паренхиматозное кровоизлияние, субархноидальное кровоизлияние или комбинацию этих явлений. Симптомы могут включать постепенно..
Ревматоидный артрит
Категории: Нейрохирургия, Позвоночник и спинной мозг,
Более 85% пациентов с умеренным или выраженным ревматоидным артритом (РА) имеют рентгенологические признаки поражения шейного отдела позвоночника. О поражении верхних шейных позвонков. Ниже 2-го позвонка..