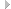Учебные материалы
Объявления
Конектбиофарм
Работа
Компании
Переломы и переломовывихи костей кисти и пальцев
Категории: Хирургия кисти, Повреждения и травмы кисти и пальцев,
Различают закрытые и открытые переломы костей кисти: переломы трубчатых (фаланги и пястные кости) и губчатых (кости запястья) костей; со смещением и без смещения; неосложненные и осложненные (сдавление или повреждение сухожилий, сосудов, нервов); диафизарные и внутрисуставные; по характеру линии излома — косые, поперечные, косопоперечные, оскольчатые, вколоченные, переломовывихи, а по количеству сломанных костей — изолированные и множественные (см. схему). Закрытые переломы костей кисти составляют 8,45 %.
Переломы костей запястья
Среди переломов костей запястья переломы ладьевидной кости составляют 61—88 %, полулунной — до 12 % и значительно редко встречаются переломы остальных костей запястья.
Перелом ладьевидной кости. Возникает, как правило, при падении на вытянутую руку с упором на ладонь, что приводит к переразгибанию в кистевом суставе и наибольшей концентрации нагрузки на ладьевидную кость. Значительно реже встречаются переломы в результате прямой травмы кисти.
Различают внутрисуставные и внесуставные (перелом бугорка) Переломы ладьевидной кости. Внутрисуставные переломы бывают в дистальной, средней (наиболее суженная часть) и проксимальной третях.
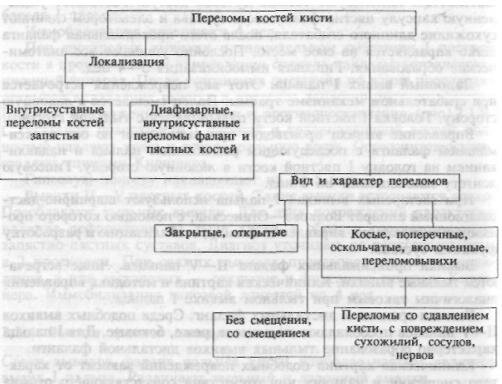
По плоскости излома выделяют переломы косые горизонтальные, поперечные и косые вертикальные (рис. 7.14), что соответствует постулатам Pauwels для шейки бедра и имеет важное значение для прогноза сращения отломков и длительности иммобилизации. Наиболее неблагоприятные биомеханические условия для сращения создаются при косых вертикальных переломах.
При переломе ладьевидной кости отмечаются локальная болезненность, наиболее выраженная в области анатомической табакерки, боли при движениях в кистевом суставе, особенно при разгибании в лучевой или локтевой девиации кисти, усиление боли при нагрузке по оси I—II пальцев. Припухлость распространяется на область всего сустава.
Точный диагноз устанавливают на основании рентгенологических данных. Исследование проводят в 3 проекциях: прямой, боковой и обязательно в 3Д проекции. На рентгенограмме в проекции 3Д отчетливо выявляются весь профиль ладьевидной кости и линия перелома, которая не всегда видна на рентгенограммах в прямой проекции. При рентгенографии в прямой проекции пальцы должны быть сжаты в кулак и произведена максимальная локтевая девиация кисти, что обеспечивает установку ладьевидной кости почти параллельно плоскости пленки. Если клиническая картина соответствует перелому ладьевидной кости, а рентгенологически он сразу не выявляется, то больному накладывают гипсовую повязку, а через 14—20 дней проводят повторное рентгенологическое исследование. При наличии перелома ладьевидной кости за это время происходит резорбция кости по линии излома и на рентгенограммах будет выявляться щель, что позволит поставить точный диагноз.
Пониженная способность ладьевидной кости к регенерации связана с очень малым периостальным покровом и внутрисуставным расположением. Консолидация поврежденной кости происходит только за счет образования эндостальной мозоли, которая формируется из костных балок губчатой кости по ходу врастающих сосудов из одного или обоих фрагментов в зону перелома. Процесс образования эндостальной мозоли протекает медленно, при этом необходимы адекватное кровоснабжение соответствующей зоны и наличие неподвижности отломков кости. При неадекватной иммобилизации в силу биомеханических особенностей кистевого сустава происходят смещения дистального отломка с дистальным рядом костей запястья, а проксимального — с проксимальным рядом. Все это способствует постоянному повреждению врастающих сосудов в зону перелома и извращению процессов костеобразования с последующим несращением перелома и образованием ложного сустава.
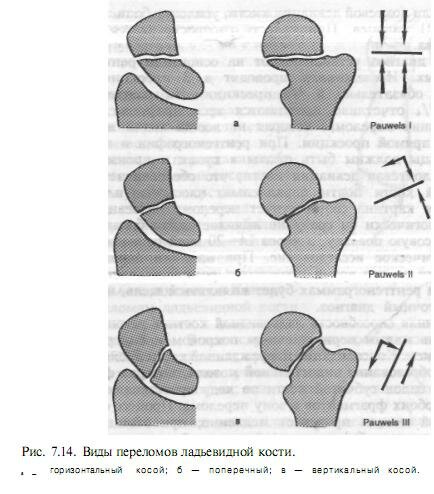
Свежие и застарелые переломы (до 6 нед после травмы) ладьевидной кости в 90—95 % случаев излечиваются консервативно. Бесподстилочную циркулярную гипсовую повязку накладывают от головок пястных костей до локтевого сустава с обязательным захватом проксимальной фаланги I пальца, суставы II—V пальцев остаются свободными (рис. 7.15). Кисти придают положение небольшого разгибания (до 20—30°) и лучевого отклонения при переломах в проксимальной и средней третях, что позволяет наиболее плотно сопоставить отломки. Небольшую локтевую девиацию кисти производят при переломах в дистальной трети. Иммобилизация кисти продолжается 10—12 нед. При переломах бугорка ладьевидной кости иммобилизация составляет 4 нед. После этого срока обязателен рентгенологический контроль; если прослеживается щель между отломками, циркулярную гипсовую повязку накладывают еще на 1—2 мес. Контроль производят через каждый месяц.
При консервативном лечении необходим постоянный контроль за гипсовой повязкой; если она станет свободной, производят ее замену. В течение всего периода иммобилизации больные занимаются лечебной физкультурой для суставов пальцев кисти и локтевого сустава. После прекращения иммобилизации проводят курс восстановительного лечения в течение 4—6 нед. Несросшиеся переломы и ложные суставы ладьевидной кости. К несросшимся переломам ладьевидной кости относят повреждения с давностью травмы 3 мес и более. В этих случаях рентгенологически выявляется наличие плоскости перелома, проходящей через всю кость, наличие резорбтивного разряжения губчатой ткани (кистовидные полости) и диастаза между отломками; возможно уплотнение проксимального отломка.
Образование замыкательной пластинки между смежными поверностями отломков ладьевидной кости свидетельствует об образонии ложного сустава. Признаки деформирующего артроза кистевого сустава появляются, как правило, через 1,5—2 года после травмы, а затем постепенно прогрессируют. В 20—50 % случаев при ложном суставе ладьевидной кости развивается асептический некроз проксимального фрагмента. Первоначальное повышение рентгенологической плотности проксимального отломка является относительным и обусловлено развитием остеопороза окружающих костей кисти, кровоснабжение которых не нарушено. Параллельно с изменением контрастности отломка довольно быстро исчезают его балочная структура, и тень становится гомогенной. Консервативное лечение несросшихся переломов с давностью травмы более 6 мес и ложных суставов неэффективно. Существует большое число методик оперативного лечения подобной патологии. Из них наибольшее распространение получили следующие виды операций (рис. 7.16).
Костная пластика кортикальным трансплантатом. Метод предложен в 1928 г. Adams и Leonard (см. рис. 7.16, а). Показанием к его применению являются несросшиеся переломы и ложные суставы ладьевидной кости в средней и дистальной третях. Наличие асептического некроза одного из отломков, малый размер проксимального отломка (Vs и менее), деформирующий артроз кистевого сустава ужат противопоказаниями к данной операции.
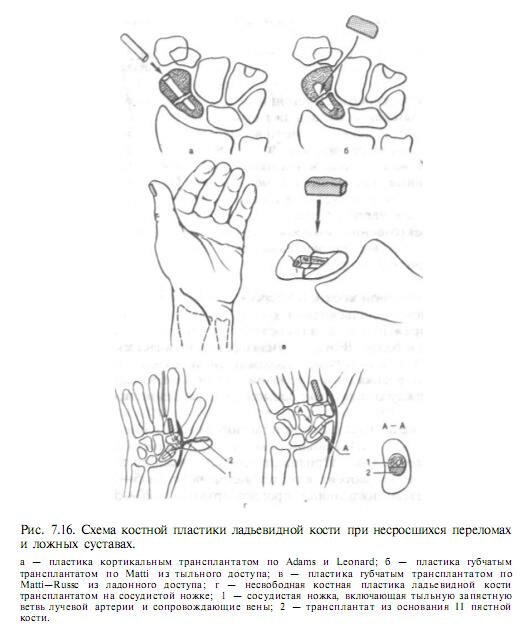
Операцию проводят под проводниковой анестезией через тыльнолучевой доступ на обескровленном операционном поле. Атравматично осуществляют подход к кистевому суставу без пересечения поверхностных ветвей лучевого нерва. Продольно рассекают капсулу кистевого сустава и находят зону ложного сустава. В область тыльной поверхности бугорка ладьевидной кости из дистального фрагмента в проксимальный через плоскость перелома высверливают канал диаметром 3—4 мм при локтевой девиации кисти и небольшом сгибании в кистевом суставе. Глубину канала контролируют рентгенологически в 2 проекциях. Сверло не должно полностью проходить через проксимальный отломок. Рубцовую ткань между отломками не удаляют. В сформированный канал вводят и плотно заклинивают кортикальный аутотрансплантат соответствующего размера, который берут из бугристости большеберцовой кости по обычной методике. После тщательного гемостаза рану послойно зашивают и на 2 нед накладывают гипсовую лонгету с фиксацией I пальца, а после снятия швов — циркулярную повязку, как при свежих переломах.
Для костной пластики можно использовать губчатый трансплантат (см. рис. 7.16, б). Операцию также проводят из тыльного доступа. После обнажения места перелома шаровидными и цилиндрическими стоматологическими фрезами готовят ложе для губчатого трансплантата без повреждения суставной поверхности. Забор губчатого трансплантата производят из дистального метаэпифиза лучевой кости или гребня крыла подвздошной кости. После моделирования и подготовки трансплантата его вводят в подготовленное ложе, как пробку, а кистевой сустав фиксируют двумя спицами Киршнера трансартикулярно. Рану послойно зашивают. Иммобилизацию проводят в течение 3 мес, а при необходимости и дольше.
Костная пластика по Matti—Russe (см. рис. 7.16, в). Эта операция получила очень широкое распространение благодаря своей простоте и высокой эффективности. Предложено производить спонгиозную аутопластику зоны ложного сустава ладьевидной кости из ладонного доступа, так как при этом минимально нарушается ее кровоснабжение. Операцию проводят на обескровленном операционном поле. Сухожилие лучевого сгибателя кисти отводят в локтевую сторону. Вскрывают капсулу кистевого сустава, производят ревизию и выявляют место перелома. Трансартикулярно стабилизируют ладьевидную кость двумя спицами так, чтобы одна проходила через дистальный, а вторая — через проксимальный фрагмент, минуя зону перелома. В ладьевидной кости формируют паз с помощью фрезы диаметром 3—4 мм, в которой плотно заклинивают трансплантат. Предварительное введение спиц препятствует расклиниванию или незначительному смещению отломков. Рану послойно ушивают. Иммобилизация проводится 8—12 нед.
Первый рентгенологический контроль и удаление спиц производят через 8 нед. При наличии асептического некроза проксимального отломка все виды свободной костной пластики противопоказаны из-за неблагоприятного исхода сращения. В подобных случаях производят реваскуляризацию проксимального отломка в сочетании с костной пластикой. С основания II пястной кости выделяют несвободный трансплантат на сосудистой ножке. В состав сосудистой ножки входят тыльная запястная ветвь лучевой артерии и сопровождающие вены. После формирования канала в отломках трансплантат с сосудистым пучком имплантируют в ладьевидную кость и фиксируют (см. рис. 7.16, г). При ладонном доступе в качестве сосудистого пучка используют поверхностную ладонную ветвь лучевой артерии с сопровождающими венами и периваскулярными тканями. Такой сосудистый пучок пересаживают в канал только проксимального или дистального отломка (т. е. в отломок, где имеется асептический некроз) после внедрения губчатого трансплантата.
Удаление проксимального отломка ладьевидной кости показано при его размере менее х/3 и наличии асептического некроза. В случае развития деформирующего артроза кистевого сустава при ложном суставе ладьевидной кости выполняют ограниченные костно-пластические артродезы цилиндрическим трансплантатом по Ашкенази. Выбор варианта артродеза зависит от степени дегенерации в области различных сочленений. Иммобилизация после таких операций 8—12 нед.
Перелом полулунной кости.
Такой перелом встречается редко. Различают переломы тела и ладонного или тыльного отростка полулунной кости.
На тыльной поверхности кистевого сустава в проекции полулунной кости определяются припухлость и болезненность при пальпации. Осевая нагрузка на III палец и разгибание кисти болезненны. Диагноз подтверждается данными рентгенологического исследования в 2 проекциях.
При наличии отрывных переломов отростков кисть фиксируют гипсовой лонгетой на 3—4 нед от локтя до головок пястных костей. В случае перелома тела кости такую же повязку накладывают на 2—3 мес.
Переломы других костей кистевого сустава: трехгранной, крючковидной, гороховидной, головчатой, трапециевидной и кости-трапеции встречаются редко. Проводят консервативное лечение — иммобилизацию сустава в функционально выгодном положении в течение 3 — 6 нед.
Переломы пястных костей
Переломы пястных костей очень многообразны по характеру линии излома, локализации и числу сломанных костей. Трубчатые кости ломаются практически в любом месте в зависимости от точки прилагаемой силы, однако выделяют более частые уровни повреждений. Переломы основания I пястной кости. Такие повреждения требуют особого внимания, так как их сращение при неправильном стоянии отломков нарушает функцию как большого пальца, так и всей кисти. Воздействие резкой силы по оси пальца передается на I пястную кость, и могут возникнуть два типа перелома (рис. 7.17). При первом типе (переломовывих Беннета) перелом проходит через локтевой край основания I пястной кости. Осколок остается на месте в полости сустава, а пястная кость вместе с пальцем смещается из запястно-пястного сустава в тыльно-лучевую сторону. При втором типе перелом I пястной кости происходит, как правило, на 1,0—1,5 см дистальнее сустава и не проникает в него. Дистальный отломок смещается в лучевую сторону, образуя с проксимальным угол, вершина которого обращена к тыльно-лучевому краю кисти.
При этих типах переломов, особенно при первом, большой палец устанавливается в положении приведения, а на тыльной поверхности в основании его пальпируется выступ, имеется припухлость.
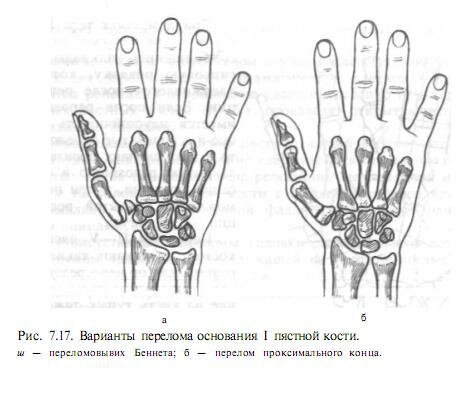
Нагрузка по продольной оси пальца болезненна. Диагноз подтверждается рентгенологически.
Репозицию отломков осуществляют под местной или проводниковой анестезией. Один из хирургов производит тягу за II—V пальцы по оси предплечья, а второй — за I палец, отводя его вместе с пястной костью в лучевую сторону. Надавливая с лучевой стороны на основание I пястной кости, производят вправление отломков. Накладывают циркулярную гипсовую повязку, которую разрезают на предплечье. При моделировании повязки у основания I пястной кости необходимо сделать углубление для обеспечения локального давления на место переломовывиха. Повязка фиксирует предплечье от локтя до головок II—V пястных костей и большой палец — до основания дистальной фаланги. В большинстве случаев эти переломы устойчивы и правильно наложенная гипсовая повязка хорошо удерживает репонированные отломки. Иммобилизация продолжается 4— 5 нед, в этот период выполняют активные движения в нефиксированных суставах пальцев, локтевом и плечевом суставах. Трудоспособность восстанавливается через 6—8 нед.
При нестабильных переломах и переломовывихах I пястной кости после ручной репозиции осуществляют закрытую фиксацию тонкими спицами Киршнера (рис. 7.18). Если закрытая репозиция невозможна, производят открытую репозицию и остеосинтез спицами. За счет первой спицы обеспечивают фиксацию дистального отломка к проксимальному, а вторая спица должна проходить через середину диафиза или чуть дистальнее из I пястной кости во И. Это повышает стабильность фиксации и препятствует приведению I пальца. При переломах тела I пястной кости без смещения и со смещением накладывают гипсовую повязку, которая удерживается после репозиции. Если после репозиции имеется неустойчивость (косые и оскольчатые переломы), то в этих случаях производят закрытую репозицию и фиксацию спицами, а при невозможности закрытой репозиции — открытую.
Переломы II—V пястных костей. Возникают такие переломы как от непосредственного воздействия силы (падение на кисть тупых тяжелых предметов), так и при ударе тыльной поверхностью кисти или торцом ее о твердый предмет. При прямом механизме травмы чаще бывают поперечные переломы, а при непрямом — косые.
На тыле кисти пястные кости легко поддаются пальпации, что позволяет определить перелом и смещение отломков. Нагрузка по оси поврежденной кости болезненна. Как правило, на тыле кисти выражена гематома. Характер и уровень перелома уточняют рентгенологически.
Среди переломов II—V пястных костей различают переломы тела, области шейки (субкапитальные) и головки (внутрисуставные). При переломах тела одной пястной кости смещения отломков, как правило, не наблюдается. В случае переломов нескольких пястных костей отломки смещаются под углом с вершиной, обращенной в тыльную сторону. Это положение костных фрагментов поддерживается напряжением межкостных мышц.
Переломы одной или даже двух пястных костей довольно легко репонируют под местной или проводниковой анестезией в нижней трети предплечья. Иммобилизацию проводят глубокой гипсовой лонгетой от проксимальных межфаланговых суставов до верхней трети предплечья в течение 3—4 нед. При переломах, особенно оскольчатых, двух и более пястных костей закрытая ручная репозиция бывает затруднительна, еще более сложно наложить гипсовую повязку и удержать костные отломки в репонированном положении. В таких случаях необходимо фиксировать отломки тонкими спицами Киршнера, которые могут быть проведены через соседние неповрежденные пястные кости без захвата пястно-фаланговых суставов.
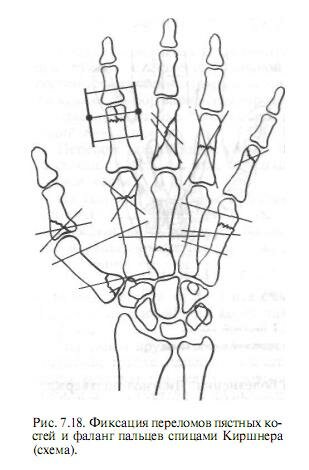
Необходимо следить за тем, чтобы физиологический свод кисти не нарушался, так как в противном случае после сращения перелома происходит образование посттравматической плоской кисти. Если закрытая репозиция отломков не удается, особенно при переломах четырех пястных костей (II—V), производят открытую репозицию и фиксацию спицами.
Субкапитальные переломы пястных костей репонируют с большим трудом; как правило, они не удерживаются с помощью гипсовой лонгеты. Такие переломы после репозиции, выполняемой надавливанием на головку пястной кости с ладонной стороны кисти при максимально согнутой основной фаланге, фиксируют одной или двумя спицами Киршнера.
Внутрисуставные переломы головки пястной кости возникают при прямом ударе по кисти, лежащей на твердом предмете. При этом сустав увеличивается в объеме, в нем определяется жидкость, движения резко ограничены и болезненны. Диагноз уточняют рентгенологически.
Закрытая репозиция костных отломков при таком переломе, а тем более наружная фиксация гипсовой повязкой затруднительны и часто не дают желаемых анатомических и тем более функциональных результатов. Для восстановления конгруэнтности суставных поверхностей костные отломки должны быть тщательно репонированы и зафиксированы до наступления сращения. Вместе с фиксацией отломков приходится на 3—4 нед блокировать и сустав, что ведет к развитию в нем тугоподвижности, а иногда и фиброзного анкилоза.
Если имеется один или два крупных костных отломка, можно произвести закрытую репозицию под электронно-оптическим преобразователем с использованием спиц-рычагов. Под проводниковой анестезией в нижней трети предплечья через кожу в костные фрагменты вводят спицы, с помощью которых отломки репонируют, а затем фиксируют спицами.
При неудаче закрытой репозиции и при многооскольчатых переломах необходимо произвести открытую репозицию под визуальным контролем. Мелкие свободно лежащие отломки удаляют во время операции, а из удерживающихся на мягких тканях формируют суставную поверхность. При полном разрушении головки пястной кости возможно проведение первичного эндопротезирования силиконовым эндопротезом пястно-фалангового сустава по Гришину. Оно также показано при закрытых разрушениях суставной поверхности головки пястной кости и проксимального конца проксимальной фаланги.
Переломы фаланг пальцев кисти
Такие переломы возникают от воздействия прямого удара или при попадании пальцев в механизмы, которые вызывают скручивание пальцев. Линии излома могут быть самыми разнообразными, а характер смещения отломков зависит от уровня перелома и действия межкостных, червеобразных мышц, а также сгибателей и разгибателей.
Диагноз основывается на наличии припухлости, гематомы, деформации оси пальца, патологической подвижности и рентгенологических данных.
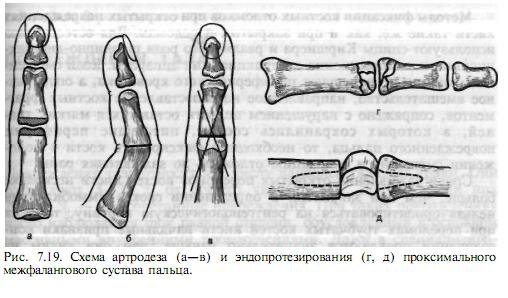
При репозиции отломков используют проводниковую анестезию в нижней трети предплечья. Отломки сопоставляют ручной тягой по продольной оси пальца за дистальную фалангу. Гипсовую иммобилизацию поврежденного пальца проводят в функционально выгодном положении с захватом ладонной поверхности кисти в течение 3—4 нед. При косых, оскольчатых и особенно внутрисуставных переломах возможно вторичное смещение отломков. Диафизарные переломы фаланг целесообразно фиксировать тонкими спицами. При неудаче закрытой репозиции необходимо оперативное лечение — открытая репозиция. Ее проводят из тыльного доступа. Спицы удаляют через 3—4 нед. Крупнооскольчатые переломы со смещением отломков одного из суставных концов межфалангового сустава требуют закрытой, а при неудаче — открытой репозиции и фиксации тонкими спицами. Хорошие результаты при внутрисуставных переломах дает применение шарнирных компрессионно-дистракционных аппаратов Волкова—Оганесяна, позволяющих надежно фиксировать отломки и одновременно осуществлять ранние движения в поврежденном суставе.
В случае значительного разрушения одной суставной поверхности проксимального межфалангового сустава следует удалить отломки и сформировать площадку для сохранившейся другой суставной поверхности либо произвести эндопротезирование сустава. При разрушении обоих суставных концов показано артродезирование данного сустава в функционально выгодном положении или замещение силиконовым эндопротезом. Для создания анкилоза в дистальном или проксимальном межфаланговом суставе их концы спиливают, тщательно адаптируют и фиксируют двумя перекрещивающимися спицами (рис. 7.19, а—в). Дистальную фалангу сгибают под углом 20°, а среднюю — под углом 40—50°. После операции накладывают гипсовую лонгету на 3—4 нед.
При эндопротезировании резецируют один или оба поврежденных суставных конца и конусными развертками, соответствующими диаметру ножек эндопротеза, расширяют костномозговые каналы. Протез имплантируют между концами костей с погружением ножек в костномозговые каналы (рис. 7.19, г, д). После этого восстанавливают целостность капсулы сустава, при необходимости — и апоневротические тяжи сухожилия разгибателя. Движения после эндопротезирования начинают на 3—4-й день.
Перелом верхушки дистальной фаланги не требует репозиции. В место перелома вводят 0,5—1,0 мл 2 % раствора новокаина, накладывают гипсовую лонгету от кончика пальца до проксимального межфалангового сустава на 12—14 дней, после чего, как правило, восстанавливается трудоспособность.
При переломах тела дистальной фаланги накладывают аналогичную гипсовую лонгету на 2—3 нед. Трудоспособность восстанавливается к концу месяца.
Травматология и ортопедия
Под редакцией члена-корр. РАМН
Ю. Г. Шапошникова

Переломы костей запястья
Среди переломов костей запястья переломы ладьевидной кости составляют 61—88 %, полулунной — до 12 % и значительно редко встречаются переломы остальных костей запястья.

Перелом ладьевидной кости. Возникает, как правило, при падении на вытянутую руку с упором на ладонь, что приводит к переразгибанию в кистевом суставе и наибольшей концентрации нагрузки на ладьевидную кость. Значительно реже встречаются переломы в результате прямой травмы кисти.
Различают внутрисуставные и внесуставные (перелом бугорка) Переломы ладьевидной кости. Внутрисуставные переломы бывают в дистальной, средней (наиболее суженная часть) и проксимальной третях.
По плоскости излома выделяют переломы косые горизонтальные, поперечные и косые вертикальные (рис. 7.14), что соответствует постулатам Pauwels для шейки бедра и имеет важное значение для прогноза сращения отломков и длительности иммобилизации. Наиболее неблагоприятные биомеханические условия для сращения создаются при косых вертикальных переломах.
При переломе ладьевидной кости отмечаются локальная болезненность, наиболее выраженная в области анатомической табакерки, боли при движениях в кистевом суставе, особенно при разгибании в лучевой или локтевой девиации кисти, усиление боли при нагрузке по оси I—II пальцев. Припухлость распространяется на область всего сустава.
Точный диагноз устанавливают на основании рентгенологических данных. Исследование проводят в 3 проекциях: прямой, боковой и обязательно в 3Д проекции. На рентгенограмме в проекции 3Д отчетливо выявляются весь профиль ладьевидной кости и линия перелома, которая не всегда видна на рентгенограммах в прямой проекции. При рентгенографии в прямой проекции пальцы должны быть сжаты в кулак и произведена максимальная локтевая девиация кисти, что обеспечивает установку ладьевидной кости почти параллельно плоскости пленки. Если клиническая картина соответствует перелому ладьевидной кости, а рентгенологически он сразу не выявляется, то больному накладывают гипсовую повязку, а через 14—20 дней проводят повторное рентгенологическое исследование. При наличии перелома ладьевидной кости за это время происходит резорбция кости по линии излома и на рентгенограммах будет выявляться щель, что позволит поставить точный диагноз.
Пониженная способность ладьевидной кости к регенерации связана с очень малым периостальным покровом и внутрисуставным расположением. Консолидация поврежденной кости происходит только за счет образования эндостальной мозоли, которая формируется из костных балок губчатой кости по ходу врастающих сосудов из одного или обоих фрагментов в зону перелома. Процесс образования эндостальной мозоли протекает медленно, при этом необходимы адекватное кровоснабжение соответствующей зоны и наличие неподвижности отломков кости. При неадекватной иммобилизации в силу биомеханических особенностей кистевого сустава происходят смещения дистального отломка с дистальным рядом костей запястья, а проксимального — с проксимальным рядом. Все это способствует постоянному повреждению врастающих сосудов в зону перелома и извращению процессов костеобразования с последующим несращением перелома и образованием ложного сустава.
Свежие и застарелые переломы (до 6 нед после травмы) ладьевидной кости в 90—95 % случаев излечиваются консервативно. Бесподстилочную циркулярную гипсовую повязку накладывают от головок пястных костей до локтевого сустава с обязательным захватом проксимальной фаланги I пальца, суставы II—V пальцев остаются свободными (рис. 7.15). Кисти придают положение небольшого разгибания (до 20—30°) и лучевого отклонения при переломах в проксимальной и средней третях, что позволяет наиболее плотно сопоставить отломки. Небольшую локтевую девиацию кисти производят при переломах в дистальной трети. Иммобилизация кисти продолжается 10—12 нед. При переломах бугорка ладьевидной кости иммобилизация составляет 4 нед. После этого срока обязателен рентгенологический контроль; если прослеживается щель между отломками, циркулярную гипсовую повязку накладывают еще на 1—2 мес. Контроль производят через каждый месяц.

При консервативном лечении необходим постоянный контроль за гипсовой повязкой; если она станет свободной, производят ее замену. В течение всего периода иммобилизации больные занимаются лечебной физкультурой для суставов пальцев кисти и локтевого сустава. После прекращения иммобилизации проводят курс восстановительного лечения в течение 4—6 нед. Несросшиеся переломы и ложные суставы ладьевидной кости. К несросшимся переломам ладьевидной кости относят повреждения с давностью травмы 3 мес и более. В этих случаях рентгенологически выявляется наличие плоскости перелома, проходящей через всю кость, наличие резорбтивного разряжения губчатой ткани (кистовидные полости) и диастаза между отломками; возможно уплотнение проксимального отломка.
Образование замыкательной пластинки между смежными поверностями отломков ладьевидной кости свидетельствует об образонии ложного сустава. Признаки деформирующего артроза кистевого сустава появляются, как правило, через 1,5—2 года после травмы, а затем постепенно прогрессируют. В 20—50 % случаев при ложном суставе ладьевидной кости развивается асептический некроз проксимального фрагмента. Первоначальное повышение рентгенологической плотности проксимального отломка является относительным и обусловлено развитием остеопороза окружающих костей кисти, кровоснабжение которых не нарушено. Параллельно с изменением контрастности отломка довольно быстро исчезают его балочная структура, и тень становится гомогенной. Консервативное лечение несросшихся переломов с давностью травмы более 6 мес и ложных суставов неэффективно. Существует большое число методик оперативного лечения подобной патологии. Из них наибольшее распространение получили следующие виды операций (рис. 7.16).
Костная пластика кортикальным трансплантатом. Метод предложен в 1928 г. Adams и Leonard (см. рис. 7.16, а). Показанием к его применению являются несросшиеся переломы и ложные суставы ладьевидной кости в средней и дистальной третях. Наличие асептического некроза одного из отломков, малый размер проксимального отломка (Vs и менее), деформирующий артроз кистевого сустава ужат противопоказаниями к данной операции.

Операцию проводят под проводниковой анестезией через тыльнолучевой доступ на обескровленном операционном поле. Атравматично осуществляют подход к кистевому суставу без пересечения поверхностных ветвей лучевого нерва. Продольно рассекают капсулу кистевого сустава и находят зону ложного сустава. В область тыльной поверхности бугорка ладьевидной кости из дистального фрагмента в проксимальный через плоскость перелома высверливают канал диаметром 3—4 мм при локтевой девиации кисти и небольшом сгибании в кистевом суставе. Глубину канала контролируют рентгенологически в 2 проекциях. Сверло не должно полностью проходить через проксимальный отломок. Рубцовую ткань между отломками не удаляют. В сформированный канал вводят и плотно заклинивают кортикальный аутотрансплантат соответствующего размера, который берут из бугристости большеберцовой кости по обычной методике. После тщательного гемостаза рану послойно зашивают и на 2 нед накладывают гипсовую лонгету с фиксацией I пальца, а после снятия швов — циркулярную повязку, как при свежих переломах.
Для костной пластики можно использовать губчатый трансплантат (см. рис. 7.16, б). Операцию также проводят из тыльного доступа. После обнажения места перелома шаровидными и цилиндрическими стоматологическими фрезами готовят ложе для губчатого трансплантата без повреждения суставной поверхности. Забор губчатого трансплантата производят из дистального метаэпифиза лучевой кости или гребня крыла подвздошной кости. После моделирования и подготовки трансплантата его вводят в подготовленное ложе, как пробку, а кистевой сустав фиксируют двумя спицами Киршнера трансартикулярно. Рану послойно зашивают. Иммобилизацию проводят в течение 3 мес, а при необходимости и дольше.
Костная пластика по Matti—Russe (см. рис. 7.16, в). Эта операция получила очень широкое распространение благодаря своей простоте и высокой эффективности. Предложено производить спонгиозную аутопластику зоны ложного сустава ладьевидной кости из ладонного доступа, так как при этом минимально нарушается ее кровоснабжение. Операцию проводят на обескровленном операционном поле. Сухожилие лучевого сгибателя кисти отводят в локтевую сторону. Вскрывают капсулу кистевого сустава, производят ревизию и выявляют место перелома. Трансартикулярно стабилизируют ладьевидную кость двумя спицами так, чтобы одна проходила через дистальный, а вторая — через проксимальный фрагмент, минуя зону перелома. В ладьевидной кости формируют паз с помощью фрезы диаметром 3—4 мм, в которой плотно заклинивают трансплантат. Предварительное введение спиц препятствует расклиниванию или незначительному смещению отломков. Рану послойно ушивают. Иммобилизация проводится 8—12 нед.
Первый рентгенологический контроль и удаление спиц производят через 8 нед. При наличии асептического некроза проксимального отломка все виды свободной костной пластики противопоказаны из-за неблагоприятного исхода сращения. В подобных случаях производят реваскуляризацию проксимального отломка в сочетании с костной пластикой. С основания II пястной кости выделяют несвободный трансплантат на сосудистой ножке. В состав сосудистой ножки входят тыльная запястная ветвь лучевой артерии и сопровождающие вены. После формирования канала в отломках трансплантат с сосудистым пучком имплантируют в ладьевидную кость и фиксируют (см. рис. 7.16, г). При ладонном доступе в качестве сосудистого пучка используют поверхностную ладонную ветвь лучевой артерии с сопровождающими венами и периваскулярными тканями. Такой сосудистый пучок пересаживают в канал только проксимального или дистального отломка (т. е. в отломок, где имеется асептический некроз) после внедрения губчатого трансплантата.
Удаление проксимального отломка ладьевидной кости показано при его размере менее х/3 и наличии асептического некроза. В случае развития деформирующего артроза кистевого сустава при ложном суставе ладьевидной кости выполняют ограниченные костно-пластические артродезы цилиндрическим трансплантатом по Ашкенази. Выбор варианта артродеза зависит от степени дегенерации в области различных сочленений. Иммобилизация после таких операций 8—12 нед.
Перелом полулунной кости.
Такой перелом встречается редко. Различают переломы тела и ладонного или тыльного отростка полулунной кости.
На тыльной поверхности кистевого сустава в проекции полулунной кости определяются припухлость и болезненность при пальпации. Осевая нагрузка на III палец и разгибание кисти болезненны. Диагноз подтверждается данными рентгенологического исследования в 2 проекциях.
При наличии отрывных переломов отростков кисть фиксируют гипсовой лонгетой на 3—4 нед от локтя до головок пястных костей. В случае перелома тела кости такую же повязку накладывают на 2—3 мес.
Переломы других костей кистевого сустава: трехгранной, крючковидной, гороховидной, головчатой, трапециевидной и кости-трапеции встречаются редко. Проводят консервативное лечение — иммобилизацию сустава в функционально выгодном положении в течение 3 — 6 нед.
Переломы пястных костей
Переломы пястных костей очень многообразны по характеру линии излома, локализации и числу сломанных костей. Трубчатые кости ломаются практически в любом месте в зависимости от точки прилагаемой силы, однако выделяют более частые уровни повреждений. Переломы основания I пястной кости. Такие повреждения требуют особого внимания, так как их сращение при неправильном стоянии отломков нарушает функцию как большого пальца, так и всей кисти. Воздействие резкой силы по оси пальца передается на I пястную кость, и могут возникнуть два типа перелома (рис. 7.17). При первом типе (переломовывих Беннета) перелом проходит через локтевой край основания I пястной кости. Осколок остается на месте в полости сустава, а пястная кость вместе с пальцем смещается из запястно-пястного сустава в тыльно-лучевую сторону. При втором типе перелом I пястной кости происходит, как правило, на 1,0—1,5 см дистальнее сустава и не проникает в него. Дистальный отломок смещается в лучевую сторону, образуя с проксимальным угол, вершина которого обращена к тыльно-лучевому краю кисти.
При этих типах переломов, особенно при первом, большой палец устанавливается в положении приведения, а на тыльной поверхности в основании его пальпируется выступ, имеется припухлость.

Нагрузка по продольной оси пальца болезненна. Диагноз подтверждается рентгенологически.
Репозицию отломков осуществляют под местной или проводниковой анестезией. Один из хирургов производит тягу за II—V пальцы по оси предплечья, а второй — за I палец, отводя его вместе с пястной костью в лучевую сторону. Надавливая с лучевой стороны на основание I пястной кости, производят вправление отломков. Накладывают циркулярную гипсовую повязку, которую разрезают на предплечье. При моделировании повязки у основания I пястной кости необходимо сделать углубление для обеспечения локального давления на место переломовывиха. Повязка фиксирует предплечье от локтя до головок II—V пястных костей и большой палец — до основания дистальной фаланги. В большинстве случаев эти переломы устойчивы и правильно наложенная гипсовая повязка хорошо удерживает репонированные отломки. Иммобилизация продолжается 4— 5 нед, в этот период выполняют активные движения в нефиксированных суставах пальцев, локтевом и плечевом суставах. Трудоспособность восстанавливается через 6—8 нед.
При нестабильных переломах и переломовывихах I пястной кости после ручной репозиции осуществляют закрытую фиксацию тонкими спицами Киршнера (рис. 7.18). Если закрытая репозиция невозможна, производят открытую репозицию и остеосинтез спицами. За счет первой спицы обеспечивают фиксацию дистального отломка к проксимальному, а вторая спица должна проходить через середину диафиза или чуть дистальнее из I пястной кости во И. Это повышает стабильность фиксации и препятствует приведению I пальца. При переломах тела I пястной кости без смещения и со смещением накладывают гипсовую повязку, которая удерживается после репозиции. Если после репозиции имеется неустойчивость (косые и оскольчатые переломы), то в этих случаях производят закрытую репозицию и фиксацию спицами, а при невозможности закрытой репозиции — открытую.
Переломы II—V пястных костей. Возникают такие переломы как от непосредственного воздействия силы (падение на кисть тупых тяжелых предметов), так и при ударе тыльной поверхностью кисти или торцом ее о твердый предмет. При прямом механизме травмы чаще бывают поперечные переломы, а при непрямом — косые.
На тыле кисти пястные кости легко поддаются пальпации, что позволяет определить перелом и смещение отломков. Нагрузка по оси поврежденной кости болезненна. Как правило, на тыле кисти выражена гематома. Характер и уровень перелома уточняют рентгенологически.
Среди переломов II—V пястных костей различают переломы тела, области шейки (субкапитальные) и головки (внутрисуставные). При переломах тела одной пястной кости смещения отломков, как правило, не наблюдается. В случае переломов нескольких пястных костей отломки смещаются под углом с вершиной, обращенной в тыльную сторону. Это положение костных фрагментов поддерживается напряжением межкостных мышц.
Переломы одной или даже двух пястных костей довольно легко репонируют под местной или проводниковой анестезией в нижней трети предплечья. Иммобилизацию проводят глубокой гипсовой лонгетой от проксимальных межфаланговых суставов до верхней трети предплечья в течение 3—4 нед. При переломах, особенно оскольчатых, двух и более пястных костей закрытая ручная репозиция бывает затруднительна, еще более сложно наложить гипсовую повязку и удержать костные отломки в репонированном положении. В таких случаях необходимо фиксировать отломки тонкими спицами Киршнера, которые могут быть проведены через соседние неповрежденные пястные кости без захвата пястно-фаланговых суставов.

Необходимо следить за тем, чтобы физиологический свод кисти не нарушался, так как в противном случае после сращения перелома происходит образование посттравматической плоской кисти. Если закрытая репозиция отломков не удается, особенно при переломах четырех пястных костей (II—V), производят открытую репозицию и фиксацию спицами.
Субкапитальные переломы пястных костей репонируют с большим трудом; как правило, они не удерживаются с помощью гипсовой лонгеты. Такие переломы после репозиции, выполняемой надавливанием на головку пястной кости с ладонной стороны кисти при максимально согнутой основной фаланге, фиксируют одной или двумя спицами Киршнера.
Внутрисуставные переломы головки пястной кости возникают при прямом ударе по кисти, лежащей на твердом предмете. При этом сустав увеличивается в объеме, в нем определяется жидкость, движения резко ограничены и болезненны. Диагноз уточняют рентгенологически.
Закрытая репозиция костных отломков при таком переломе, а тем более наружная фиксация гипсовой повязкой затруднительны и часто не дают желаемых анатомических и тем более функциональных результатов. Для восстановления конгруэнтности суставных поверхностей костные отломки должны быть тщательно репонированы и зафиксированы до наступления сращения. Вместе с фиксацией отломков приходится на 3—4 нед блокировать и сустав, что ведет к развитию в нем тугоподвижности, а иногда и фиброзного анкилоза.
Если имеется один или два крупных костных отломка, можно произвести закрытую репозицию под электронно-оптическим преобразователем с использованием спиц-рычагов. Под проводниковой анестезией в нижней трети предплечья через кожу в костные фрагменты вводят спицы, с помощью которых отломки репонируют, а затем фиксируют спицами.
При неудаче закрытой репозиции и при многооскольчатых переломах необходимо произвести открытую репозицию под визуальным контролем. Мелкие свободно лежащие отломки удаляют во время операции, а из удерживающихся на мягких тканях формируют суставную поверхность. При полном разрушении головки пястной кости возможно проведение первичного эндопротезирования силиконовым эндопротезом пястно-фалангового сустава по Гришину. Оно также показано при закрытых разрушениях суставной поверхности головки пястной кости и проксимального конца проксимальной фаланги.
Переломы фаланг пальцев кисти
Такие переломы возникают от воздействия прямого удара или при попадании пальцев в механизмы, которые вызывают скручивание пальцев. Линии излома могут быть самыми разнообразными, а характер смещения отломков зависит от уровня перелома и действия межкостных, червеобразных мышц, а также сгибателей и разгибателей.
Диагноз основывается на наличии припухлости, гематомы, деформации оси пальца, патологической подвижности и рентгенологических данных.
При репозиции отломков используют проводниковую анестезию в нижней трети предплечья. Отломки сопоставляют ручной тягой по продольной оси пальца за дистальную фалангу. Гипсовую иммобилизацию поврежденного пальца проводят в функционально выгодном положении с захватом ладонной поверхности кисти в течение 3—4 нед. При косых, оскольчатых и особенно внутрисуставных переломах возможно вторичное смещение отломков. Диафизарные переломы фаланг целесообразно фиксировать тонкими спицами. При неудаче закрытой репозиции необходимо оперативное лечение — открытая репозиция. Ее проводят из тыльного доступа. Спицы удаляют через 3—4 нед. Крупнооскольчатые переломы со смещением отломков одного из суставных концов межфалангового сустава требуют закрытой, а при неудаче — открытой репозиции и фиксации тонкими спицами. Хорошие результаты при внутрисуставных переломах дает применение шарнирных компрессионно-дистракционных аппаратов Волкова—Оганесяна, позволяющих надежно фиксировать отломки и одновременно осуществлять ранние движения в поврежденном суставе.
В случае значительного разрушения одной суставной поверхности проксимального межфалангового сустава следует удалить отломки и сформировать площадку для сохранившейся другой суставной поверхности либо произвести эндопротезирование сустава. При разрушении обоих суставных концов показано артродезирование данного сустава в функционально выгодном положении или замещение силиконовым эндопротезом. Для создания анкилоза в дистальном или проксимальном межфаланговом суставе их концы спиливают, тщательно адаптируют и фиксируют двумя перекрещивающимися спицами (рис. 7.19, а—в). Дистальную фалангу сгибают под углом 20°, а среднюю — под углом 40—50°. После операции накладывают гипсовую лонгету на 3—4 нед.
При эндопротезировании резецируют один или оба поврежденных суставных конца и конусными развертками, соответствующими диаметру ножек эндопротеза, расширяют костномозговые каналы. Протез имплантируют между концами костей с погружением ножек в костномозговые каналы (рис. 7.19, г, д). После этого восстанавливают целостность капсулы сустава, при необходимости — и апоневротические тяжи сухожилия разгибателя. Движения после эндопротезирования начинают на 3—4-й день.
Перелом верхушки дистальной фаланги не требует репозиции. В место перелома вводят 0,5—1,0 мл 2 % раствора новокаина, накладывают гипсовую лонгету от кончика пальца до проксимального межфалангового сустава на 12—14 дней, после чего, как правило, восстанавливается трудоспособность.

При переломах тела дистальной фаланги накладывают аналогичную гипсовую лонгету на 2—3 нед. Трудоспособность восстанавливается к концу месяца.
Травматология и ортопедия
Под редакцией члена-корр. РАМН
Ю. Г. Шапошникова
Подберём Вам бесплатно нужного врача-специалиста
Комментировать:
Похожие статьи:
Роль вспомогательных факторов в реабилитации больных
Категории: Хирургия кисти, Заболевания и лечение кисти,
В процессе реабилитации необходима содружественная работа хирурга и травматолога поликлиники со специалистами физиотерапии, лечебной физической культуры и цеховым врачом. При стойкой тугоподвижности и..
Вопросы реабилитации после заболеваний и повреждений кисти
Категории: Хирургия кисти, Заболевания и лечение кисти,
Успех реабилитации зависит от своевременного использования всего арсенала средств, предупреждающих осложнения в процессе лечения, и устранения возникших последствий. Реабилитация должна проводиться..
Последствия и исходы заболеваний и повреждений кисти
Категории: Хирургия кисти, Физиология и обследование кисти,
Частота и тяжесть неблагоприятных последствий повреждений и заболеваний кисти находятся в зависимости от осложнений. Поэтому при всех видах повреждений и заболеваний кисти профилактика осложнений должна..
Осложнения заболеваний и повреждений кисти
Категории: Хирургия кисти, Физиология и обследование кисти,
В процессе заживления повреждений кисти нередко наблюдаются различные осложнения, о многих из них уже говорилось в соответствующих разделах. Здесь мы анализируем осложнения, наблюдавшиеся при различных..
Сочетанные и комбинированные открытые повреждения кисти
Категории: Хирургия кисти, Повреждения и травмы кисти и пальцев,
Различные сочетания открытых повреждений кисти составляют 3,3% травм кисти, и число их возрастает за последние годы. В военное время как число, так и разнообразие сочетанных и комбинированных повреждений..
Сочетанные и комбинированные открытые повреждения кисти
Категории: Хирургия кисти, Повреждения и травмы кисти и пальцев,
Различные сочетания открытых повреждений кисти составляют 3,3% травм кисти, и число их возрастает за последние годы. В военное время как число, так и разнообразие сочетанных и комбинированных повреждений..
Отморожения кисти
Категории: Хирургия кисти, Повреждения и травмы кисти и пальцев,
В мирное время отморожения составляют 0,2% в числе всех повреждений кисти. Дистальные фаланги пальцев поражаются в 41,7%, другие фаланги — в 35%, пясть — в 16,3%, вся кисть — в 2,8%, локализация не..
Ожоги кисти
Категории: Хирургия кисти, Повреждения и травмы кисти и пальцев,
В настоящее время установлено, что при тяжелых ожогах, занимающих более 30% поверхности тела, всегда имеется и ожог кисти (Huang с соавт., 1975). В числе повреждений ожоги кисти составляют 5,1 %...
Инфицированные раны кисти
Категории: Хирургия кисти, Повреждения и травмы кисти и пальцев,
В этой группе объединены различные по характеру и тяжести повреждения с развившейся раневой инфекцией. Прежде чем начать лечение инфицированной раны, обследуются: общее состояние пострадавшего, пути..
Инородные тела кисти
Категории: Хирургия кисти, Повреждения и травмы кисти и пальцев,
Из повседневной практики известно, что инородные тела часто внедряются в кисть. Они составляют 1,7% среди повреждений. Попав в ткани, инородное тело вызывает реакцию со стороны окружающих тканей...