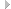Учебные материалы
Конектбиофарм
Работа
Компании
Реклама от Google
Остеобластома
Категории: Костная патология, Дисплазии и опухоли костей,
Остеоид-остеома и остеобластома — остеогенные опухоли, имеющие одинаковое гистологическое строение, поэтому, по мнению Т.П.Виноградовой (1973), их следует относить к одной нозологической единице, так как они различаются по признакам второстепенного значения. Однако различия в клинической, рентгенологической картине достаточно велики, и до настоящего времени нет единого мнения у авторов, считать ли их одной или двумя видами опухолей. Так, H.L.Jaffe, выделивший остеоид-остеому в 1935 г., в нескольких изданиях своей монографии описывает их в разных главах. По его мнению, остеоид-остеома была известна и описывалась авторами уже «давно», но под другими названиями, в том числе «кортикальный абсцесс кости» и другие воспалительные процессы кости. H.Bergstrand (1930) впервые представил описание этого заболевания у 2 больных как «остеобластическая болезнь длинных костей». H.L.Jaffe и L.Meyer (1932) наблюдали поражение IV пястной кости, а Н.Milch (1934) назвал свою статью «Osteoid-tissue Forming Tumor simulating annular sequestrum», т.е. определив не только ее гистогенез, но и клинико-рентгеноморфологическую характеристику. Считается, что выделение остеобластомы как нозологической формы окончательно произошло в 1956 г., когда H.L.Jaffe и L.Lichtenstein независимо друг от друга описали ее, хотя это было уже сделано в 1930 и 1932 гг. D.C.Dahlin и J.Johnston (1954) назвали ее гигантской остеоидной остеомой.
F.Schajowicz, D.Lemos (1976) установили, что обе эти опухоли по своей сущности тесно связаны и являются производными остеобластической ткани, при этом по системе классификации L.Jaffe при размерах до 2 см они причислялись к остеоид-остеоме, а более 2 см — к остеобластомам. F.Schajowicz (1981) отдельно описывает сначала «ограниченную остеобластому (остеоид-остеому)», а затем «истинную остеобластому (остеобластому, или доброкачественную остеобластому).
Нельзя не упомянуть, что существовала и такая точка зрения, согласно которой остеоид-остеома — не опухоль, а хронический воспалительный процесс. Кроме того, у детей наряду с остеоид-остеомами действительно сравнительно часто бывают абсцессы кости со схожей клинической и рентгенологической симптоматикой. Это обязывает проводить дифференциальную диагностику. В 1987 г. В.Н.Кувина сообщила, что картины, подобные остеоид-остеоме, были обнаружены у детей, живущих рядом с загрязняющими среду обитания заводами и имеющих различные формы нарушения костей.
Всем, кто занимается костной патологией, хорошо известны характерные клинико-рентгенологические симптомы остеоид-остеомы. Менее четко известна клиника остеобластом или гигантских остеоид-остеом. В 1978 г. нами совместно с Н.Е.Махсоном была опубликована работа «Гигантская остеоид-остеома (остеобластома)», где мы отмечали, что есть все основания считать эту опухоль самостоятельной нозологической формой. Таким образом, как будто все ясно: есть две схожие по морфологии опухоли. Однако только после того как накопился большой клинический материал (в том числе и у нас — 195 остеоид-остеом и 23 остеобластомы), появилась возможность обнаружить между двумя этими формами промежуточные, а также злокачественную форму.
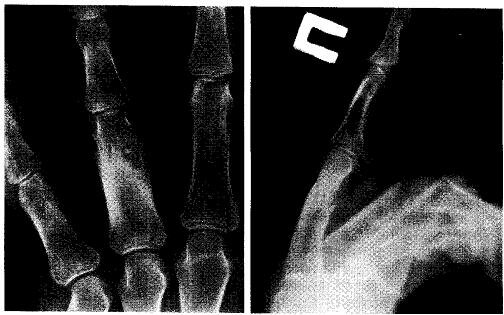
Рис. 20.1. Остеоиод-остеома средней фаланги IV пальца, которая утолщена и склерозирована; отчетливо видно некоторое разряжение и внутри него — ядрышко.
Как известно из литературы, к остеоид-остеомам одни авторы относят опухоли, диаметр которых не превышает 1 см, другие — 1,5 см, а некоторые считают пределом 2 см (рис. 20.1). Совершенно ясно, что размер не может иметь основного значения при решении вопроса, куда отнести данную опухоль и какие размеры опухоли «правильнее». Поэтому большой интерес представляет работа Н.И.Сюч (1980, 1984), выполненная в ЦИТО. Морфологическому исследованию подверглись 178 остеоид-остеом и 23 остеобластомы. Н.И.Сюч выделила 4 типа клеточное остеогенной ткани, или «гнезда», используя количественный метод исследования остеобластов. По количеству остеобластов все опухоли были подразделены на 4 группы: в поле зрения первой группы было 26, 54 остеобластов, во второй — 72, 76, в третьей — 109, 128, в четвертой — 142, 149. На основании изучения опухолей Н.И.Сюч пришла к выводу, что клетки остеобластического ряда (остеобласты и остеокласты) не отличаются в остеоид-остеоме и остеобластоме по своим качественным характеристикам. Отличительным является количественный признак, ткань остеобластомы обладает более высокой клеточностыо. Клетки остеобластического ряда не отличаются и по ультраструктурной организации. В «гнезде» остеоид-остеомы имеется хорошо развитая сосудистая сеть — капилляры и примитивно построенные синусоиды. Сосуды лишены эластических свойств и неспособны к активному сокращению, что, по Ю.Н.Соловьеву (1970), вызывает значительное снижение скорости кровотока в них. Все это обусловливает образование кист. Перитрабекулярный отек и другие дефекты кровообращения, вероятнее всего, и вызывают постоянные сильные болевые ощущения. Однако высказываются и другие точки зрения.
Особенно высокий уровень метаболизма простагландинов, обнаруженный в остеоид-остеомах [Healey I.H., Ghelman В., 1986], может объяснить воспалительные признаки поражения — сильную боль.
Н.И.Сюч выявила, что в окружности остеоид-остеом с четкими и нечеткими границами «гнезда» располагаются мелкие артерии, по периферии — артериолы, а в центре — сеть анастомозирующих капилляров и синусоидов. Эти анатомические находки объясняют, почему остеоид-остеомы так хорошо видны на ангиограммах, являясь ценным диагностическим признаком [Беляева А.А., 1983]. На основании изучения границ опухоли «гнезда» как остеоид-остеомы, так и остеобластомы Н.И.Сюч выделила три морфологические группы: 1) остеоид-остеома с четкими границами «гнезда»; 2) с нечеткими границами; 3) местно-деструирующая остеоидостеома. Первая группа соответствует типичной остеоид-остеоме, третья — остеобластоме, а вторая является промежуточной. Нам представляется, что все эти группы — одна нозологическая форма опухоли, имеющая целый спектр различных клинико-рештеноморфологических форм (см. классификацию).
Мы наблюдали одну больную со злокачественной остеобластомой костей таза; морфологически она имела вид остеогенной саркомы.
Рабочая классификация различных форм остеобластомы (остеоид-остеомы-остеобластомы) С.Т.Зацепина
I. Стабильная форма остеобластомы с четкими границами (остеоид-остеома — типичная форма), диаметром до 1—1,5 см, с реактивным склерозом в окружности; обычная локализация — метафиз или диафиз костей, субкортикальный или кортикальный слой, а также:
а) в спонгиозе;
б) субпериостально;
в) в эпифизе субхондрально или с выпадением «гнезда» в сустав.
II. Ограниченно прогрессирующая форма остеобластом (с нечеткими границами):
а) переходная форма от типичной остеоид-остеомы к остеобластоме диаметром от 1,5 до 3 см;
б) мультицентрическая форма с несколькими гнездами.
III . Прогрессирующая (растущая) типичная форма остеобластомы.
1. Очаг поражения более 2—3 см с большим размером «гнезда».
2. Поражение нескольких рядом расположенных костей — все кости запястья.
3. При поражении тела позвонка «гнездо» смещается в спинно-мозговой канал.
4. Литическая форма поражения, не имеющая «гнезда» в виде костных структур, удаленного как «секвестр», но представленная опухолевой тканью.
IV. Злокачественная форма остеобластомы без метастазов. а. Озлокачествение остеобластомы (в подавляющем большинстве случаев с превращением в остеогенную саркому, фибросаркому с метастазами).
Остеобластома — остеогенная опухоль, состоящая из остеобластов с разной степенью дифференцировки, многоядерных остеокластов, число ядер в которых достигает 40 и более, и клеток другого типа с 5—6 ядрами. По мнению А.В.Русакова (1959), ткань остеоид-остеомы и остеобластомы не является производным фиброзной ткани, а происходит из костеобразующей мезенхимы и является «дериватом разросшегося эндоста». В ткани имеются примитивные афункциональные костные балки. Ткань хорошо васкуляризована, в некоторых участках, особенно по периферии, бывают кавернозные синусы. G.Staner (1977), подчеркнув наличие в цитоплазме остеобластов скоплений гранулярного гликогена, высказывает мнение о близости этих клеток с эмбриональными. Принципиальной разницы в строении остеоид-остеомы и остеобластомы нет, но большая клеточность остеобластомы, выраженная способность к деструкции окружающей костной ткани и т.д. несомненно говорят о ее большой биологической активности.
Клинико-рентгенологическая диагностика часто очень трудна; целесообразно использовать пробу с анальгином, ангиографию, компьютерную томографию, сцинтиграфию с радиоактивным технецием, трепанбиопсию. Рентгенологически выявляются очаги деструкции отЗх4до9х7 и даже 15 х 7 см с разрушением кортикального слоя, периостальной реакцией с явлениями обызвествления и костеобразования на границе со здоровыми мягкими тканями. Если при расположении остеоид-остеомы поверхностно в кортикальном слое «гнездо» опухоли выталкивается под надкостницу — в мягкие ткани, то при остеобластоме позвоночника «гнездо» значительно больших размеров, «выталкивается» в спинномозговой канал. Однако бывают остеобластомы, у которых не образуется «гнезда» типа секвестра, тогда нет и той характерной рентгенологической картины — имеется просто картина лизиса кости опухолью. Все это необходимо учитывать при планировании оперативного вмешательства.
Остеобластома не сопровождается такими сильными изнуряющими болями, но боли бывают постоянными и уменьшаются или исчезают от приема анальгина или ацетилсалициловой кислоты. Под нашим наблюдением было 23 больных с остеобластомой, один из них — со злокачественной.
В возрасте 16—20 лет было 8 больных, 21—30 лет — 7, 31—40 лет — 4, 41— 50 лет — 1 и от 51 года до 60 лет — 3 больных. Позвоночник был поражен у 9 больных: шейный отдел — у 2, поясничный — у 5, крестец — у 2 (у некоторых из них были очень сильные боли с иррадиацией). Бедренная кость поражена у 4, плечевая — у 2, лопатка — у 1, кости таза — у 1, большеберцовая кость — у 1, локтевая кость — у 1, все кости запястья — у 1, тело грудины — у 1 больного. Большинство пациентов поступили с диагнозами: остеогенная саркома, хондросаркома, гигантоклеточная опухоль, злокачественная опухоль.
Злокачественная остеобластома. Рядом авторов были описаны случаи озлокачествления остеобластом после одной или нескольких нерадикальных операций; по времени этот процесс растягивался на 5—9 лет [Mayer L., 1967, 1968; Schajowicz F., Lemos D., 1970; Lichtenstein L., 1972; Dorfman H.D., 1973; Scrauton P.E. et al., 1975; Seki T. et al., 1975; Jackson R., Bell E.T., 1977; Merryweather R. et al., 1980, и др.]. Иногда рецидивы принимались за остеобластический вариант остеогенной саркомы, однако клиническое течение у всех больных было мягче. Только у 3 пациентов наблюдались легочные метастазы [Lichtenstein L., 1972; Sebi et al., 1975; Merryweather R. etal., 1980].
Первично-злокачественную остеобластому — клинику, рентгенологическую, морфологическую картину — описали в 1976 г. F. Schajowicz и D.Lemos, под наблюдением которых находились 8 подобных больных (в дальнейшем они наблюдали еще 2 больных). По их мнению, провести дифференциальный диагноз даже по гистологической картине между злокачественной остеобластомой и остеогенной саркомой трудно. Не являясь морфологом, я отсылаю желающих ознакомиться к их работам. Другие авторы называют эту форму агрессивной формой остеобластомы, продуцирующей остеоид с большим или меньшим количеством атипичных остеобластов.

Рис. 20.2. КТ бедренной кости в костномозговом канале. Хорошо видны ободок склероза, прилежащий к кортикальному слою, и ядрышко.
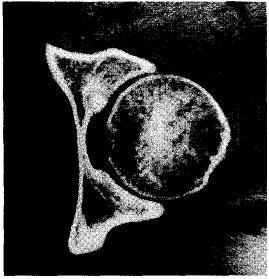
Рис. 20.3. КТ тазобедренного сустава. Хорошо видно ядрышко, расположенное в зоне субхондральной пластинки.
Гистологическая дифференциальная диагностика с остеогенной саркомой проводится по всей сумме признаков, при этом электронная микроскопия не всегда играет большую роль. Даже после расширенных резекций наблюдаются местные рецидивы опухоли, возникающие в ближайшие месяцы. По литературным данным, возраст больных — от 6 лет до 71 года.
K.Morimoto (1975) путем исследования ткани на микрорентгеноанализаторе показал, что соотношение Са и Р в костных кристаллах в остеосаркоме выше, чем в остеобластоме.
Оперативное лечение. Компьютерная томография помогает точно локализовать остеоид-остеому, остеобластому (рис. 20.2; 20.3). Это позволяет осуществить резекцию пораженного отдела кортикального слоя кости с наименьшей травматизацией мягких тканей и сохранить рядом расположенные интактные участки кортикального слоя, что иногда выполняется вынужденно при поисках опухоли — «гнезда». Такие травматичные операции иногда настолько ослабляют кость, что в послеоперационном периоде наблюдаются переломы.
Предложен оригинальный метод операции. Уточнив с помощью компьютерной томографии место расположения остеоид-остеомы, которая в большом проценте случаев располагается в костномозговом канале — прилежит изнутри к кортикальному слою, с помощью сверла диаметром около 12 мм формируют отверстие в кортикальном слое со стороны, противоположной «гнезду» опухоли, и удаляют ее; в это отверстие вводят полую фрезу, в полость которой попадает остеоид-остеома; вращательными движениями она изолируется и удаляется. Нам кажется, что вряд ли этот метод получит распространение. Проще и надежнее осуществить подход к кости непосредственно над опухолью и, произведя резекцию, удалить очаг. Точно локализовать остеоид-остеому с помощью компьютерной томографии очень важно при расположении опухоли в головке бедренной кости, вертлужной впадине, чтобы правильно осуществить оперативный доступ спереди или сзади и т.п.
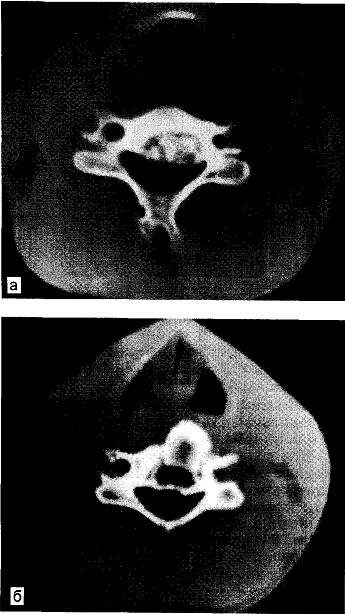
Рис. 20.4. Остеобластома. а — поражение заднего отдела тела V шейного позвонка; опухоль, выдающаяся в просвет спинномозгового канала, разрушила часть тела; б — передним оперативным доступом через тело позвонка опухоль удалена целиком, дефект тела замещен аутотрансплантатом из крыла подвздошной кости. Выздоровление.
Важно точно знать расположение остеоид-остеомы, остеобластомы в заднем отделе тела позвонка.
Больной 23 лет поступил с жалобами на очень сильные боли в шее, голове, надплечьях, резкое ограничение движений в шейном отделе позвоночника. Болен 1,5 года. Сначала появились боли в правой грудиноключично-сосцевидной мышце, но постепенно они распространились и резко усилились. На рентгенограммах обнаружена опухоль заднего отдела тела V шейного позвонка, суживающая просвет спинномозгового канала. На компьютерной томограмме — картина, характерная для остеобластомы. Было ясно, что при доступе сзади неизбежна тяжелая травма спинного мозга, поэтому осуществлен доступ спереди. «Гнездо» типа костного секвестра размером 25x17x12 мм справа удалено через тело V шейного позвонка; полость, стенки обработаны острой ложкой, удалена мягкая сероватая ткань, осуществлена пластика трансплантатом из крыла подвздошной кости (рис. 20.4).
Нами многократно было отмечено, что процесс остеогенеза на месте удаленной остеоид-остеомы и остеобластомы резко повышен. После сегментарной резекции (то же и после краевой) бедренной кости и замещения дефекта цилиндрическим консервированным аллотрансплантатом происходит быстрое спаяние и образование паростальной мозоли.
Остеоид-остеомы чаще поражают остистые, поперечные суставные отростки позвонков, остеобластомы — основания дужек и тела позвонков, крестец, кости таза. Хирургу нужно быть готовым выполнить любую операцию на любой кости и самого большого объема вплоть до тотального удаления позвонка, поскольку остеобластома, особенно «агрессивная», злокачественная, должна быть удалена абластично, единым блоком. R.Jackson (1978) на основании изучения литературы установил, что у 181 больного с остеобластомой послеоперационные рецидивы составили 18—9,8 %, причем наиболее часто рецидив возникал при локализации опухоли в позвоночнике и костях таза. По его мнению, после операции лучевая терапия не показана из-за возможного озлокачествления.
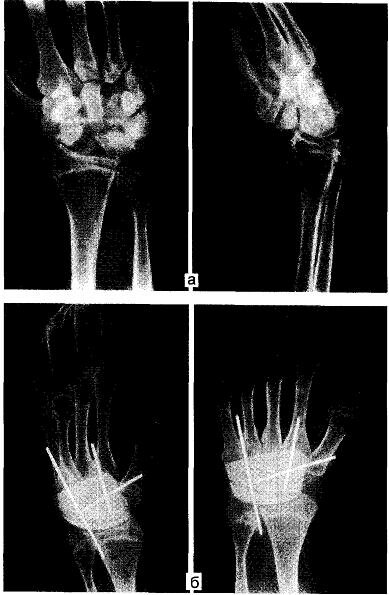
Рис. 20.5. Остеобластома, захватившая все кости запястья. Контуры костей смазаны, выраженный остеопороз (а). Вся опухоль удалена; удаленные кости запястья замещены костным аллотрансплантатом, полученным из крыла подвздошной кости. Фиксация осуществлена тремя спицами (б).
Нужно предупредить, что озлокачествленные или злокачественные остеобластомы обильно кровоснабжены, в связи с чем операции сопровождаются сильным кровотечением.
Остеоид-остеома встречается сравнительно часто, составляя, по нашим данным, 14,4 %, по данным Н.М.Трапезникова и Л.А.Ереминой (1986), — 10 %, по F.Schajowicz (1981), — 11, 23 % среди доброкачественных опухолей костей, а по данным М.В.Волкова, — 4,6 % среди первичных костных опухолей и дисплазий в детском возрасте.
А.И.Казьмин первым в ЦИТО оперировал больного с остеоид-остеомой и на основании литературных данных поставил правильный диагноз. Это наблюдение было описано морфологом.
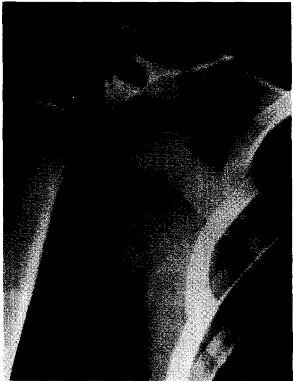
Рис. 20.6. Остеобластома суставного отростка лопатки, ее размеры приблизительно 4x3 см, т.е. значительно больше, чем остеоид-остеомы. Превалируют процессы деструкции костной ткани.
Под нашим наблюдением находились 195 больных с остеоид-остеомой и 23 — с остеобластомой, т.е. остеобластома встречается в 8—8,5 раз реже, чем остеоид-остеома. Но это не отражает истинную частоту этих заболеваний, так как в первые годы мы не выделяли остеобластомы, а до последнего времени — и промежуточные формы, хотя, как показала наша работа, выполненная совместно с О.Л.Нечволодовой и В.М.Мелконян (1989), у 38 больных с остеоид-остеомой кистей и стоп диаметр очага поражения наиболее часто достигал 3 см, при этом была характерна субпериостальная форма, когда «гнездо» располагалось вне кости, вызывая атрофию подлежащих отделов от давления, а у части больных отсутствовала склеротическая реакция. Таким образом, следует считать, что остеобластомы встречаются чаще (рис. 20.5), при этом совершенно необходимо выделять промежуточные формы.
Ряд авторов отметили более частое поражение опухолью лиц мужского пола, некоторые исследователи не видели особой разницы в частоте поражения мужчин и женщин. E.T.Haberman, R.E.Stern (1974) сообщили об остеоид-остеоме у ребенка 8 мес; по их данным, наиболее часто опухоль встречается у больных в возрасте 10—25 лет, но мы наблюдали больных и старше 40 лет: от 41 года до 50 лет — 19 больных, от 51 года до 60 лет — 5 и от 61 года до 70 лет — 2 больных. Наблюдалось поражение всех костей, кроме ключицы (в порядке убывающей частоты): бедренная кость (преимущественно проксимальный конец) — 61 больной, большеберцовая — 26, фаланги пальцев — 17, плечевая — 12, кости таза — 10, лучевая — 7, позвоночник: поясничный отдел — 7, шейный — 5, грудной — 3, крестец — 4; локтевая кость — 6, пястные кости — 6, таранная кость — 5, пяточная кость — 1, прочие кости стопы — 10, лопатка — 3 (рис. 20.6), ребра — 2 больных и т.д.
Клиническая картина у подавляющего числа больных очень характерна: постепенно, в течение 1—2 мес, нарастающие боли, ноющие, трудно переносимые, усиливающиеся ночью; чаще локализация боли соответствует месту нахождения опухоли, но иногда при поражении верхнего отдела бедренной кости боли иррадиируют в область коленного сустава, и тогда на рентгенограммах «ничего не находят». При локализации на передней поверхности большеберцовой кости, костях стопы или нижней трети плеча, костей предплечья и кисти удается пальпировать припухлость костной плотности, иногда слегка болезненную при глубоком расположении «гнезда» опухоли или резко болезненную, если «гнездо» располагается поднадкостнично или даже «выпало» в полость сустава. Боли бывают необычайной силы. У одного больного с поражением горизонтальной ветви лобковой кости мы проводили дифференциальный диагноз с невромой, так как больной кричал от легкого прикосновения. Операция позволила обнаружить «гнездо», располагавшееся поднадкостнично. При расположении близко от суставного хряща в суставе появляется выпот, и больным долгое время могут ставить диагноз артрита. Боли сопровождаются уменьшением двигательной активности и атрофией мышц этой конечности. Как правило, они исчезают или резко уменьшаются при приеме анальгина, ацетилсалициловой кислоты и др.
С.Т.Зацепин
Костная патология взрослых
F.Schajowicz, D.Lemos (1976) установили, что обе эти опухоли по своей сущности тесно связаны и являются производными остеобластической ткани, при этом по системе классификации L.Jaffe при размерах до 2 см они причислялись к остеоид-остеоме, а более 2 см — к остеобластомам. F.Schajowicz (1981) отдельно описывает сначала «ограниченную остеобластому (остеоид-остеому)», а затем «истинную остеобластому (остеобластому, или доброкачественную остеобластому).
Нельзя не упомянуть, что существовала и такая точка зрения, согласно которой остеоид-остеома — не опухоль, а хронический воспалительный процесс. Кроме того, у детей наряду с остеоид-остеомами действительно сравнительно часто бывают абсцессы кости со схожей клинической и рентгенологической симптоматикой. Это обязывает проводить дифференциальную диагностику. В 1987 г. В.Н.Кувина сообщила, что картины, подобные остеоид-остеоме, были обнаружены у детей, живущих рядом с загрязняющими среду обитания заводами и имеющих различные формы нарушения костей.
Всем, кто занимается костной патологией, хорошо известны характерные клинико-рентгенологические симптомы остеоид-остеомы. Менее четко известна клиника остеобластом или гигантских остеоид-остеом. В 1978 г. нами совместно с Н.Е.Махсоном была опубликована работа «Гигантская остеоид-остеома (остеобластома)», где мы отмечали, что есть все основания считать эту опухоль самостоятельной нозологической формой. Таким образом, как будто все ясно: есть две схожие по морфологии опухоли. Однако только после того как накопился большой клинический материал (в том числе и у нас — 195 остеоид-остеом и 23 остеобластомы), появилась возможность обнаружить между двумя этими формами промежуточные, а также злокачественную форму.

Рис. 20.1. Остеоиод-остеома средней фаланги IV пальца, которая утолщена и склерозирована; отчетливо видно некоторое разряжение и внутри него — ядрышко.
Как известно из литературы, к остеоид-остеомам одни авторы относят опухоли, диаметр которых не превышает 1 см, другие — 1,5 см, а некоторые считают пределом 2 см (рис. 20.1). Совершенно ясно, что размер не может иметь основного значения при решении вопроса, куда отнести данную опухоль и какие размеры опухоли «правильнее». Поэтому большой интерес представляет работа Н.И.Сюч (1980, 1984), выполненная в ЦИТО. Морфологическому исследованию подверглись 178 остеоид-остеом и 23 остеобластомы. Н.И.Сюч выделила 4 типа клеточное остеогенной ткани, или «гнезда», используя количественный метод исследования остеобластов. По количеству остеобластов все опухоли были подразделены на 4 группы: в поле зрения первой группы было 26, 54 остеобластов, во второй — 72, 76, в третьей — 109, 128, в четвертой — 142, 149. На основании изучения опухолей Н.И.Сюч пришла к выводу, что клетки остеобластического ряда (остеобласты и остеокласты) не отличаются в остеоид-остеоме и остеобластоме по своим качественным характеристикам. Отличительным является количественный признак, ткань остеобластомы обладает более высокой клеточностыо. Клетки остеобластического ряда не отличаются и по ультраструктурной организации. В «гнезде» остеоид-остеомы имеется хорошо развитая сосудистая сеть — капилляры и примитивно построенные синусоиды. Сосуды лишены эластических свойств и неспособны к активному сокращению, что, по Ю.Н.Соловьеву (1970), вызывает значительное снижение скорости кровотока в них. Все это обусловливает образование кист. Перитрабекулярный отек и другие дефекты кровообращения, вероятнее всего, и вызывают постоянные сильные болевые ощущения. Однако высказываются и другие точки зрения.
Особенно высокий уровень метаболизма простагландинов, обнаруженный в остеоид-остеомах [Healey I.H., Ghelman В., 1986], может объяснить воспалительные признаки поражения — сильную боль.
Н.И.Сюч выявила, что в окружности остеоид-остеом с четкими и нечеткими границами «гнезда» располагаются мелкие артерии, по периферии — артериолы, а в центре — сеть анастомозирующих капилляров и синусоидов. Эти анатомические находки объясняют, почему остеоид-остеомы так хорошо видны на ангиограммах, являясь ценным диагностическим признаком [Беляева А.А., 1983]. На основании изучения границ опухоли «гнезда» как остеоид-остеомы, так и остеобластомы Н.И.Сюч выделила три морфологические группы: 1) остеоид-остеома с четкими границами «гнезда»; 2) с нечеткими границами; 3) местно-деструирующая остеоидостеома. Первая группа соответствует типичной остеоид-остеоме, третья — остеобластоме, а вторая является промежуточной. Нам представляется, что все эти группы — одна нозологическая форма опухоли, имеющая целый спектр различных клинико-рештеноморфологических форм (см. классификацию).
Мы наблюдали одну больную со злокачественной остеобластомой костей таза; морфологически она имела вид остеогенной саркомы.
Рабочая классификация различных форм остеобластомы (остеоид-остеомы-остеобластомы) С.Т.Зацепина
I. Стабильная форма остеобластомы с четкими границами (остеоид-остеома — типичная форма), диаметром до 1—1,5 см, с реактивным склерозом в окружности; обычная локализация — метафиз или диафиз костей, субкортикальный или кортикальный слой, а также:
а) в спонгиозе;
б) субпериостально;
в) в эпифизе субхондрально или с выпадением «гнезда» в сустав.
II. Ограниченно прогрессирующая форма остеобластом (с нечеткими границами):
а) переходная форма от типичной остеоид-остеомы к остеобластоме диаметром от 1,5 до 3 см;
б) мультицентрическая форма с несколькими гнездами.
III . Прогрессирующая (растущая) типичная форма остеобластомы.
1. Очаг поражения более 2—3 см с большим размером «гнезда».
2. Поражение нескольких рядом расположенных костей — все кости запястья.
3. При поражении тела позвонка «гнездо» смещается в спинно-мозговой канал.
4. Литическая форма поражения, не имеющая «гнезда» в виде костных структур, удаленного как «секвестр», но представленная опухолевой тканью.
IV. Злокачественная форма остеобластомы без метастазов. а. Озлокачествение остеобластомы (в подавляющем большинстве случаев с превращением в остеогенную саркому, фибросаркому с метастазами).
Остеобластома — остеогенная опухоль, состоящая из остеобластов с разной степенью дифференцировки, многоядерных остеокластов, число ядер в которых достигает 40 и более, и клеток другого типа с 5—6 ядрами. По мнению А.В.Русакова (1959), ткань остеоид-остеомы и остеобластомы не является производным фиброзной ткани, а происходит из костеобразующей мезенхимы и является «дериватом разросшегося эндоста». В ткани имеются примитивные афункциональные костные балки. Ткань хорошо васкуляризована, в некоторых участках, особенно по периферии, бывают кавернозные синусы. G.Staner (1977), подчеркнув наличие в цитоплазме остеобластов скоплений гранулярного гликогена, высказывает мнение о близости этих клеток с эмбриональными. Принципиальной разницы в строении остеоид-остеомы и остеобластомы нет, но большая клеточность остеобластомы, выраженная способность к деструкции окружающей костной ткани и т.д. несомненно говорят о ее большой биологической активности.
Клинико-рентгенологическая диагностика часто очень трудна; целесообразно использовать пробу с анальгином, ангиографию, компьютерную томографию, сцинтиграфию с радиоактивным технецием, трепанбиопсию. Рентгенологически выявляются очаги деструкции отЗх4до9х7 и даже 15 х 7 см с разрушением кортикального слоя, периостальной реакцией с явлениями обызвествления и костеобразования на границе со здоровыми мягкими тканями. Если при расположении остеоид-остеомы поверхностно в кортикальном слое «гнездо» опухоли выталкивается под надкостницу — в мягкие ткани, то при остеобластоме позвоночника «гнездо» значительно больших размеров, «выталкивается» в спинномозговой канал. Однако бывают остеобластомы, у которых не образуется «гнезда» типа секвестра, тогда нет и той характерной рентгенологической картины — имеется просто картина лизиса кости опухолью. Все это необходимо учитывать при планировании оперативного вмешательства.
Остеобластома не сопровождается такими сильными изнуряющими болями, но боли бывают постоянными и уменьшаются или исчезают от приема анальгина или ацетилсалициловой кислоты. Под нашим наблюдением было 23 больных с остеобластомой, один из них — со злокачественной.
В возрасте 16—20 лет было 8 больных, 21—30 лет — 7, 31—40 лет — 4, 41— 50 лет — 1 и от 51 года до 60 лет — 3 больных. Позвоночник был поражен у 9 больных: шейный отдел — у 2, поясничный — у 5, крестец — у 2 (у некоторых из них были очень сильные боли с иррадиацией). Бедренная кость поражена у 4, плечевая — у 2, лопатка — у 1, кости таза — у 1, большеберцовая кость — у 1, локтевая кость — у 1, все кости запястья — у 1, тело грудины — у 1 больного. Большинство пациентов поступили с диагнозами: остеогенная саркома, хондросаркома, гигантоклеточная опухоль, злокачественная опухоль.
Злокачественная остеобластома. Рядом авторов были описаны случаи озлокачествления остеобластом после одной или нескольких нерадикальных операций; по времени этот процесс растягивался на 5—9 лет [Mayer L., 1967, 1968; Schajowicz F., Lemos D., 1970; Lichtenstein L., 1972; Dorfman H.D., 1973; Scrauton P.E. et al., 1975; Seki T. et al., 1975; Jackson R., Bell E.T., 1977; Merryweather R. et al., 1980, и др.]. Иногда рецидивы принимались за остеобластический вариант остеогенной саркомы, однако клиническое течение у всех больных было мягче. Только у 3 пациентов наблюдались легочные метастазы [Lichtenstein L., 1972; Sebi et al., 1975; Merryweather R. etal., 1980].
Первично-злокачественную остеобластому — клинику, рентгенологическую, морфологическую картину — описали в 1976 г. F. Schajowicz и D.Lemos, под наблюдением которых находились 8 подобных больных (в дальнейшем они наблюдали еще 2 больных). По их мнению, провести дифференциальный диагноз даже по гистологической картине между злокачественной остеобластомой и остеогенной саркомой трудно. Не являясь морфологом, я отсылаю желающих ознакомиться к их работам. Другие авторы называют эту форму агрессивной формой остеобластомы, продуцирующей остеоид с большим или меньшим количеством атипичных остеобластов.

Рис. 20.2. КТ бедренной кости в костномозговом канале. Хорошо видны ободок склероза, прилежащий к кортикальному слою, и ядрышко.

Рис. 20.3. КТ тазобедренного сустава. Хорошо видно ядрышко, расположенное в зоне субхондральной пластинки.
Гистологическая дифференциальная диагностика с остеогенной саркомой проводится по всей сумме признаков, при этом электронная микроскопия не всегда играет большую роль. Даже после расширенных резекций наблюдаются местные рецидивы опухоли, возникающие в ближайшие месяцы. По литературным данным, возраст больных — от 6 лет до 71 года.
K.Morimoto (1975) путем исследования ткани на микрорентгеноанализаторе показал, что соотношение Са и Р в костных кристаллах в остеосаркоме выше, чем в остеобластоме.
Оперативное лечение. Компьютерная томография помогает точно локализовать остеоид-остеому, остеобластому (рис. 20.2; 20.3). Это позволяет осуществить резекцию пораженного отдела кортикального слоя кости с наименьшей травматизацией мягких тканей и сохранить рядом расположенные интактные участки кортикального слоя, что иногда выполняется вынужденно при поисках опухоли — «гнезда». Такие травматичные операции иногда настолько ослабляют кость, что в послеоперационном периоде наблюдаются переломы.
Предложен оригинальный метод операции. Уточнив с помощью компьютерной томографии место расположения остеоид-остеомы, которая в большом проценте случаев располагается в костномозговом канале — прилежит изнутри к кортикальному слою, с помощью сверла диаметром около 12 мм формируют отверстие в кортикальном слое со стороны, противоположной «гнезду» опухоли, и удаляют ее; в это отверстие вводят полую фрезу, в полость которой попадает остеоид-остеома; вращательными движениями она изолируется и удаляется. Нам кажется, что вряд ли этот метод получит распространение. Проще и надежнее осуществить подход к кости непосредственно над опухолью и, произведя резекцию, удалить очаг. Точно локализовать остеоид-остеому с помощью компьютерной томографии очень важно при расположении опухоли в головке бедренной кости, вертлужной впадине, чтобы правильно осуществить оперативный доступ спереди или сзади и т.п.

Рис. 20.4. Остеобластома. а — поражение заднего отдела тела V шейного позвонка; опухоль, выдающаяся в просвет спинномозгового канала, разрушила часть тела; б — передним оперативным доступом через тело позвонка опухоль удалена целиком, дефект тела замещен аутотрансплантатом из крыла подвздошной кости. Выздоровление.
Важно точно знать расположение остеоид-остеомы, остеобластомы в заднем отделе тела позвонка.
Больной 23 лет поступил с жалобами на очень сильные боли в шее, голове, надплечьях, резкое ограничение движений в шейном отделе позвоночника. Болен 1,5 года. Сначала появились боли в правой грудиноключично-сосцевидной мышце, но постепенно они распространились и резко усилились. На рентгенограммах обнаружена опухоль заднего отдела тела V шейного позвонка, суживающая просвет спинномозгового канала. На компьютерной томограмме — картина, характерная для остеобластомы. Было ясно, что при доступе сзади неизбежна тяжелая травма спинного мозга, поэтому осуществлен доступ спереди. «Гнездо» типа костного секвестра размером 25x17x12 мм справа удалено через тело V шейного позвонка; полость, стенки обработаны острой ложкой, удалена мягкая сероватая ткань, осуществлена пластика трансплантатом из крыла подвздошной кости (рис. 20.4).
Нами многократно было отмечено, что процесс остеогенеза на месте удаленной остеоид-остеомы и остеобластомы резко повышен. После сегментарной резекции (то же и после краевой) бедренной кости и замещения дефекта цилиндрическим консервированным аллотрансплантатом происходит быстрое спаяние и образование паростальной мозоли.
Остеоид-остеомы чаще поражают остистые, поперечные суставные отростки позвонков, остеобластомы — основания дужек и тела позвонков, крестец, кости таза. Хирургу нужно быть готовым выполнить любую операцию на любой кости и самого большого объема вплоть до тотального удаления позвонка, поскольку остеобластома, особенно «агрессивная», злокачественная, должна быть удалена абластично, единым блоком. R.Jackson (1978) на основании изучения литературы установил, что у 181 больного с остеобластомой послеоперационные рецидивы составили 18—9,8 %, причем наиболее часто рецидив возникал при локализации опухоли в позвоночнике и костях таза. По его мнению, после операции лучевая терапия не показана из-за возможного озлокачествления.

Рис. 20.5. Остеобластома, захватившая все кости запястья. Контуры костей смазаны, выраженный остеопороз (а). Вся опухоль удалена; удаленные кости запястья замещены костным аллотрансплантатом, полученным из крыла подвздошной кости. Фиксация осуществлена тремя спицами (б).
Нужно предупредить, что озлокачествленные или злокачественные остеобластомы обильно кровоснабжены, в связи с чем операции сопровождаются сильным кровотечением.
Остеоид-остеома встречается сравнительно часто, составляя, по нашим данным, 14,4 %, по данным Н.М.Трапезникова и Л.А.Ереминой (1986), — 10 %, по F.Schajowicz (1981), — 11, 23 % среди доброкачественных опухолей костей, а по данным М.В.Волкова, — 4,6 % среди первичных костных опухолей и дисплазий в детском возрасте.
А.И.Казьмин первым в ЦИТО оперировал больного с остеоид-остеомой и на основании литературных данных поставил правильный диагноз. Это наблюдение было описано морфологом.

Рис. 20.6. Остеобластома суставного отростка лопатки, ее размеры приблизительно 4x3 см, т.е. значительно больше, чем остеоид-остеомы. Превалируют процессы деструкции костной ткани.
Под нашим наблюдением находились 195 больных с остеоид-остеомой и 23 — с остеобластомой, т.е. остеобластома встречается в 8—8,5 раз реже, чем остеоид-остеома. Но это не отражает истинную частоту этих заболеваний, так как в первые годы мы не выделяли остеобластомы, а до последнего времени — и промежуточные формы, хотя, как показала наша работа, выполненная совместно с О.Л.Нечволодовой и В.М.Мелконян (1989), у 38 больных с остеоид-остеомой кистей и стоп диаметр очага поражения наиболее часто достигал 3 см, при этом была характерна субпериостальная форма, когда «гнездо» располагалось вне кости, вызывая атрофию подлежащих отделов от давления, а у части больных отсутствовала склеротическая реакция. Таким образом, следует считать, что остеобластомы встречаются чаще (рис. 20.5), при этом совершенно необходимо выделять промежуточные формы.
Ряд авторов отметили более частое поражение опухолью лиц мужского пола, некоторые исследователи не видели особой разницы в частоте поражения мужчин и женщин. E.T.Haberman, R.E.Stern (1974) сообщили об остеоид-остеоме у ребенка 8 мес; по их данным, наиболее часто опухоль встречается у больных в возрасте 10—25 лет, но мы наблюдали больных и старше 40 лет: от 41 года до 50 лет — 19 больных, от 51 года до 60 лет — 5 и от 61 года до 70 лет — 2 больных. Наблюдалось поражение всех костей, кроме ключицы (в порядке убывающей частоты): бедренная кость (преимущественно проксимальный конец) — 61 больной, большеберцовая — 26, фаланги пальцев — 17, плечевая — 12, кости таза — 10, лучевая — 7, позвоночник: поясничный отдел — 7, шейный — 5, грудной — 3, крестец — 4; локтевая кость — 6, пястные кости — 6, таранная кость — 5, пяточная кость — 1, прочие кости стопы — 10, лопатка — 3 (рис. 20.6), ребра — 2 больных и т.д.
Клиническая картина у подавляющего числа больных очень характерна: постепенно, в течение 1—2 мес, нарастающие боли, ноющие, трудно переносимые, усиливающиеся ночью; чаще локализация боли соответствует месту нахождения опухоли, но иногда при поражении верхнего отдела бедренной кости боли иррадиируют в область коленного сустава, и тогда на рентгенограммах «ничего не находят». При локализации на передней поверхности большеберцовой кости, костях стопы или нижней трети плеча, костей предплечья и кисти удается пальпировать припухлость костной плотности, иногда слегка болезненную при глубоком расположении «гнезда» опухоли или резко болезненную, если «гнездо» располагается поднадкостнично или даже «выпало» в полость сустава. Боли бывают необычайной силы. У одного больного с поражением горизонтальной ветви лобковой кости мы проводили дифференциальный диагноз с невромой, так как больной кричал от легкого прикосновения. Операция позволила обнаружить «гнездо», располагавшееся поднадкостнично. При расположении близко от суставного хряща в суставе появляется выпот, и больным долгое время могут ставить диагноз артрита. Боли сопровождаются уменьшением двигательной активности и атрофией мышц этой конечности. Как правило, они исчезают или резко уменьшаются при приеме анальгина, ацетилсалициловой кислоты и др.
С.Т.Зацепин
Костная патология взрослых
ольга 11.03.12, 04:30
как избавится от шишки на пятке?снимок показал хрящ диам.2 с.м.
Комментировать:
Похожие статьи:
Удаление гигантских доброкачественных и некоторых злокачественных опухолей крестца
Категории: Костная патология, Лечение при опухолях костей,
Доброкачественные опухоли крестца, особенно неврогенного происхождения — неврилеммомы, нейрофибромы, достигают иногда очень больших, даже гигантских размеров. Они смещают кверху и деформируют мочевой..
Удаление опухолей крестца
Категории: Костная патология, Лечение при опухолях костей,
Рис. 43.14. Тератома крестца. а разрушены III, IV, V крестцовые позвонки — тератома удалена. Метастазы рака в крестце выявлены у 72 пациентов (или 8 %) из 908 оперированных с метастатическими..
Паразитарные и грибковые заболевания костей
Категории: Костная патология, Дисплазии и опухоли костей,
Альвеококкоз и эхинококкоз Частота поражения костей эхинококковом и альвеококкозом на большом материале не исследована и в доступной нам литературе не представлена. К сожалению, то же произошло и с..
Нейрогенные опухоли костей
Категории: Костная патология, Дисплазии и опухоли костей,
Нейрогенные опухоли костей — неврилеммомы и нейрофибромы, как доброкачественные, так и особенно злокачественные, редко встречаются у больных, и даже в специализированных учреждениях и отделениях костной..