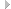Учебные материалы
Конектбиофарм
Работа
Компании
Реклама от Google
Одонтогенные верхнечелюстные синуситы
Распространение воспаления на слизистую оболочку верхнечелюстных пазух в большинстве случаев происходит из полости носа через естественные соустья. Однако тесные топографо-анатомические взаимоотношения верхнечелюстной пазухи с зубами верхней челюсти являются причиной развития одонтогенных верхнечелюстных синуситов.
Верхнечелюстная пазуха (sinus maxillaries) располагается в теле верхней челюсти и является самой большой воздухоносной полостью черепа. Она образуется в результате врастания слизистой оболочки среднего носового хода в губчатую костную ткань верхней челюсти.
Возрастная динамика развития верхнечелюстных пазух (по Racoveanu V. [и др.], 1964)
Стадии развития верхнечелюстной пазухи:
1 — у новорожденного; 2 — в возрасте 1 года; 3 — в 4 года; 4 — в 7 лет; 5 — в 12 лет; 6 — у взрослых; 7 — у стариков; 8 — средняя носовая раковина; 9 — перегородка носа; 10 — нижняя носовая раковина
Одновременно с формированием верхнечелюстных пазух в ткани прорастают иннервирующие их нервные стволы, закладывается и развивается сеть артериальных, венозных и лимфатических сосудов, образуется сложный слизисто-железистый и ретикулярный аппарат. По данным А. Г. Лихачева (1962), объем пазухи у взрослого составляет от 3 до 30 см3, в среднем 10—12 см3. Внутренняя, или носовая, стенка верхнечелюстной пазухи является латеральной стенкой носа и соответствует большей части нижнего и среднего носовых ходов. Верхнечелюстная пазуха открывается в полость носа отверстием, расположенным в задней части полулунной вырезки в среднем носовом ходе под средней носовой раковиной. Примерно в 10 % случаев, кроме основного отверстия, имеется добавочное (hiatus accessorms maxillaries). Медиальная стенка верхнечелюстной пазухи за исключением нижних ее отделов довольно тонка, что позволяет без труда производить ее прокол (в средней трети свода нижнего носового хода под нижней носовой раковиной), однако нередко ее толщина в этом месте столь значительна, что проколоть ее очень трудно. В среднем носовом ходе костная стенка истончается или может отсутствовать. В этом случае верхние отделы пазухи отделены от полости носа дубликату - рой слизистой оболочки.
Верхняя, или глазничная, стенка верхнечелюстной пазухи наиболее тонкая, особенно в заднем отделе, где часто наблюдаются костные расщелины или даже костная ткань отсутствует вовсе. В толще глазничной стенки проходит канал нижнеглазничного нерва, открывающийся
отверстием у верхнего края собачьей ямки передней стенки верхнечелюстной пазухи (foramen infraorbitale). Иногда костный канал отсутствует, при этом нижнеглазничный нерв и сопутствующие ему кровеносные сосуды непосредственно прилежат к слизистой оболочки пазухи. Такое строение стенки верхнечелюстной пазухи повышает степень риска возникновения внутриглазничных и внутричерепных осложнений при воспалительных заболеваниях этой пазухи (Onodi A., 1908).
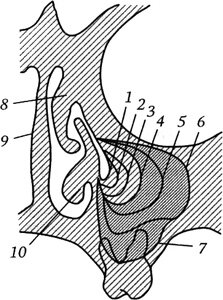
Нижняя стенка, или дно, верхнечелюстной пазухи находится вблизи задней части альвеолярного отростка верхней челюсти и обычно соответствует лункам четырех задних верхних зубов, корни которых иногда отделены от пазухи лишь мягкими тканями. Варианты бухт верхнечелюстной пазухи, возникающих в онтогенезе в процессе резорбции спонгиозной кости тела верхней челюсти при формировании пазухи показаны на рисунке.
Бухты верхнечелюстной пазухи (по Portmann G., 1966):
1 — нёбная бухта; 2 — глазнично-решетчатая бухта; 3 — молярная бухта; 4 — верхнечелюстная пазуха; 5 — альвеолярная бухта
При пневматическом типе нечелюстной пазухи дно ее расположено низко, может опускаться в альвеолярный отросток и образовывать альвеолярную бухту.
Низким расположением дна обусловливается расположение корней зубов и их луночек вблизи или даже внутри верхнечелюстной полости. Луночки корней моляров, особенно первого и второго, а иногда и второго премоляра своим рельефом вдаются в верхнечелюстную полость, либо отделяясь от нее тонкой прослойкой костного вещества дна луночки, либо непосредственно прилегая к выстилающей дно слизистой оболочке. Вдающиеся в пазуху луночки зубов имеют отверстия, через которые надкостница корня приходит в соприкосновение со слизистой оболочкой пазух. При этом одонтогенная инфекция в соответствующих зубах легко распространяется на слизистую оболочку верхнечелюстной пазухи.
При низком стоянии дна верхнечелюстной пазухи она может быть вскрыта при удалении зуба.
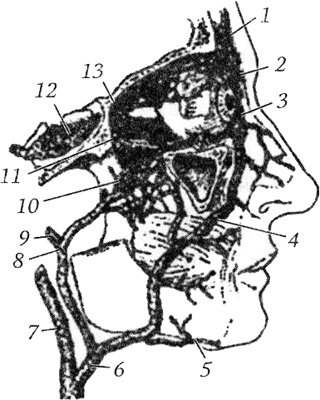
Иннервация верхнечелюстных пазух осуществляется сложной системой нервных окончаний, представленных чувствительными, симпатическими и парасимпатическими нервами. Чувствительная иннервация верхнечелюстных пазух осуществляется второй ветвью (nervus maxillaries — верхнечелюстной нерв) тройничного нерва (V пара черепных нервов).
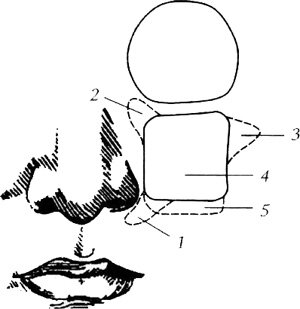
Верхнечелюстной нерв выходит из полости черепа через круглое отверстие 4 в крылонёбную ямку.
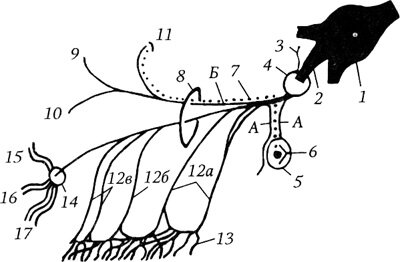
Схема второй ветви тройничного нерва (по Крыловой Н. В., Некрепко И. А., 1986):
А — крылонёбные нервы; Б — скуловой нерв; 1 — тройничный узел; 2 — верхнечелюстной нерв; 3 — средняя ветвь мозговой оболочки; 4 — круглое отверстие; 5 — крыловиднонёбный узел; 6 — большой каменистый нерв; 7 — парасимпатические волокна — секреторные; 8 — нижняя глазничная щель; 9,10 — скуловисочная и скулолицевая ветви скулового нерва; 11 — соединительная ветвь; 12а, 12б, 12в — верхние луночные нервы; 13 — верхнее зубное сплетение; 14 — нижнеглазничное отверстие; 15 — ветви нижнего века; 16 — наружные носовые ветви — иннервируют кожу боковой поверхности носа; 17 — ветви верхней губы
Здесь же отходят крылонёбные нервы А, которые вступают в крыловиднонёбный узел 5. В составе этих нервов проходят постганглионарные парасимпатические волокна (пунктирная линия), которые присоединяются к верхнечелюстному нерву 2, затем в составе скулового нерва Б и далее соединительной ветви 11 и объединяются с лобным нервом и симпатическими волокнами из глазничного сплетения и обеспечивают секреторной иннервацией слезную железу. Скуловой нерв делится на две ветви: скуловисочную 9 и скулолицевую 10. Обе ветви выходят из скуловой кости через одноименные отверстия 13 и иннервируют кожу латеральной части лба, височной области, щеки, латерального угла глаза.
Нижнеглазничный нерв (n. infraobritalis), как и скуловой нерв, входит в полость глазницы через нижнюю глазничную щель 8, идет по ее нижней стенке в нижнеглазничной борозде и канале (sulcus et canalis infraorbital), в котором от нерва отходят верхние луночные нервы (nn. alveolares superiores). К коже лица нижнеглазничный нерв выходит через нижнеглазничное отверстие 14, которым заканчивается нижнеглазничный канал. По выходе из канала нижнеглазничный нерв разветвляется и иннервирует кожу нижних век (ramipalpebrales inferiores) 15, кожу боковой поверхности носа (rami nasales externi) 16 и кожу крыльев носа и верхней губы, слизистую оболочку десен и верхней губы (rami labiates superiores) 17.
Обширная рефлексогенная зона верхнечелюстной пазухи с ее многочисленными артериальными, венозными и лимфатическими сплетениями, богатым железистым аппаратом, обеспечивается парасимпатической и симпатической иннервацией.
Парасимпатическая иннервация верхнечелюстных пазух осуществляется периферической частью парасимпатической нервной системы; ее волокна идут в составе большого каменистого нерва, который отходит от лицевого нерва и вступает в крылонёбный узел. Это парасимпатический узел, обеспечивающий возбуждение холинореактивных структур верхнечелюстных пазух, проявляющееся расширением сосудов, увеличением секреции слизистых желез, увеличением проницаемости сосудистой стенки, что приводит к отеку тканей. Эти признаки характерны для вазомоторно-аллергической синусопатии.
Симпатическая иннервация верхнечелюстных пазух, возбуждая соответствующие адренергические структуры, обеспечивает их трофику.
Она осуществляется двумя путями: 1) по нервным сплетениям, окружающим многочисленные сосудистые разветвления основонёбной и решетчатой артерий (см. ниже); 2) по ветви внутреннего сонного сплетения (plexus caroticus internus), составляющей глубокий каменистый нерв (n. petrosus profundus), который вместе с большим каменистым нервом 6 образует нерв крыловидного канала (n. canalis pterygoidei), вступающий через одноименный канал в крыловидно-нёбную ямку.
Таким образом, верхнечелюстной нерв иннервирует твердую мозговую оболочку (ТМО), кожу щеки, нижнего века, верхней губы, боковой поверхности и крыльев носа; слизистую оболочку задних отделов полости носа, верхнечелюстной пазухи, нёба, верхней губы и десен верхней челюсти; верхние зубы. Через связи с VII парой обеспечивает проприоцептивную иннервацию мимических мышц.
Кровоснабжение верхнечелюстных пазух обеспечивает ряд первичных и вторичных физиологических процессов в них. К первым относятся снабжение тканей питательными веществами, кислородом, факторами иммунитета и т. д. Ко вторым относятся те вторичные функции кровоснабжения, которые создают определенные условия для оптимизации дыхательной функции, в которой участвуют верхнечелюстные пазухи (увлажнение, согревание, регуляция скорости воздушного потока, удаление инородных частиц из пазух реснитчатым эпителием).
Главным сосудом, снабжающим ткани верхнечелюстных пазух, является клиновидно-нёбная артерия (a. sphenopalatina) — ветвь верхнечелюстной артерии (a. maxillaris). Она входит в полость носа через крылонёбное отверстие в сопровождении одноименных вены и нерва. Главный ствол крылонёбной артерии делится на медиальную и латеральную ветви, васкуляризирующие верхнечелюстные пазухи. Говоря о кровоснабжении верхнечелюстных пазух, следует отметить наличие анастомозов между системой наружной и внутренней сонных артерий, осуществляющих кровоснабжение глазниц и передней черепной ямки.
Венозная сеть верхнечелюстных пазух также связана с упомянутыми выше анатомическими образованиями. Вены верхнечелюстных пазух повторяют ход одноименных артерий, а также образуют большое количество сплетений, соединяющих вены верхнечелюстных пазух с венами глазниц и лица. Вены верхнечелюстных пазух также связаны с венами крыловидного сплетения, кровь из которого вливается в кавернозный синус и вены твердой мозговой оболочки. Все это играет исключительную роль в возникновении и реализации воспалительных процессов в этой области, развитию внутриглазничных и внутричерепных осложнений при особо вирулентных и хронических инфекциях верхнечелюстных пазух. Лимфатические сосуды верхнечелюстных пазух, наряду с венами, играют важную физиологическую роль в процессах трофики, метаболизма и иммунной защиты тех анатомических областей, коллекторами которых они являются. Лимфатическая система верхнечелюстных пазух состоит из поверхностного и глубокого слоев. Направление отводящих лимфатических сосудов слизистой оболочки верхнечелюстных пазух соответствует ходу основных стволов и ветвей артерий, питающих слизистую оболочку.
Важнейшие вены лица и их анастомозы (по Denker A., Kaller O., 1912):
1 — носолобная; 2 — угловая; 3 — анастамоз между нижней орбитальной веной и крыловидным сплетением; 4 — передняя лицевая; 5 - подбородочная; 6 общая лицевая; 7 — внутренняя яремная; 8 — задняя лицевая; 9 — поверхностная височная; 10 — крыловидное сплетение; 11 — нижняя глазничная; 12 — кавернозное сплетение; 13 — верхняя глазничная
Общность иннервации, артериальных, венозных и лимфатических сосудов верхнечелюстной пазухи и альвеолярного отростка верхней челюсти и находящимися в ней лунками четырех задних верхних зубов способствует переходу воспаления из одонтогенных очагов на слизистую оболочку верхнечелюстных пазух.
Переход воспаления из одонтогенных очагов на слизистую оболочку верхнечелюстной пазухи может происходить по лимфатическим путям без непосредственного соприкосновения ее слизистой оболочки с очагом путем вовлечения нервных ветвей через верхнее зубное сплетение, которое интимно связано со слизистой оболочкой пазух. Богатство артериальной сети сосудов верхней челюсти и богатство анастомозов между отдельными ветвями обусловливает также возможность распространения одонтогенных процессов вдоль кровеносных сосудов.
Верхнечелюстные пазухи выстланы слизистой оболочкой, покрытой многорядным призматическим мерцательным эпителием. Основными морфофункциональными единицами эпителия в пазухах являются реснитчатые, вставочные и бокаловидные клетки.
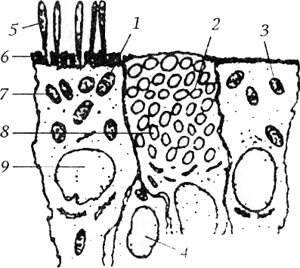
Схема строения эпителия верхнечелюстной пазухи (по Maran A., Lund V., 1979):
1 — реснитчатая клетка; 2— базальная клетка; 3 — бокаловидная клетка; 4 — вставочная клетка; 5 — реснички; 6 — микровилы; 7 — митохондрии; 8 — гранулы слизи; 9 — ядро клетки
Реснитчатые клетки имеют на своей поверхности 50—200 ресничек длиной 5—8, диаметром 0,15—0,3 мкм (Рихельман Г., Лопатин А. С., 1994). Каждая ресничка имеет собственное двигательное устройство — аксонему, представляющую собой сложный комплекс, состоящий из 9 пар (дублетов) периферических микротрубочек, расположенных в виде кольца вокруг двух непарных центральных микротрубочек. Движение ресничек осуществляется благодаря содержащемуся в них миозиноподобному белку (Винников Я. Л., 1979). Частота биения ресничек — 10—15 взмахов в минуту, двигательная активность ресничек мерцательного эпителия обеспечивает передвижение носового секрета и осевших на нем частичек пыли и микроорганизмов в верхнечелюстных пазухах по направлению от их дна в сторону выводных соустий.
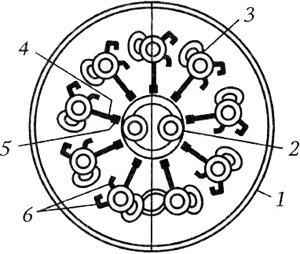
Ультраструктура реснички мерцательного эпителия (по Fred S., Herzon М., 1983):
1 — цилиарная мембрана;
2 — центральная пара микротрубочек;
3 — периферическая пара микротрубочек (дуплет); 4, 5, 6 — субъединицы периферического дуплета
Современные представления о движении ресничек мерцательного эпителия базируются на результатах исследований А. М. Lucas и L. С. Douglas, опубликованных в 1934 г.
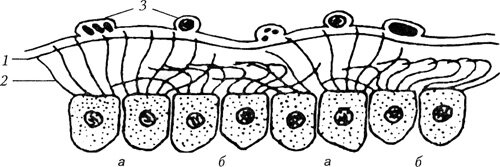
Схема движения ресничек мерцательного эпителия (по Lucas А. и Douglas L., 1934):
а — эффективная фаза движения ресничек; б — фаза возвратного движения; 1 — верхний вязкий слой слизи; 2 — нижний менее вязкий (перицилиарный) слой слизи; 3 — микроорганизмы и инородные тела
По данным А. М. Lucas и L. С. Douglas (1934), каждый цикл этого движения напоминает гребной удар и состоит из двух фаз: эффективной и возвратной. В первую фазу реснички двигаются как прямой регидный стержень, верхний конец которого описывает дугу в 180°, достигая поверхности покрывающего ее слоя слизи. Во вторую фазу движения реснички смещаются как гибкие нити, прижимаясь свободным концом к поверхности клетки.
Мутации, вызывающие изменения в структуре белков ресничек, приводят к нарушению их функции. Так, при синдроме Картагенера, являющимся аутосомно-рецессивным наследственным заболеванием, сопровождающимся триадой симптомов: 1) бронхоэктазией с хронической бронхопневмонией; 2) хроническим полипозным риносинуситом и 3) инверсией внутренних органов, имеет место неподвижность ресничек мерцательного эпителия всего респираторного тракта. Последнее вызвано отсутствием денениновых ручек (субъединиц периферических дублетов) аксонемы ресничек (Быкова В. П., 1998). Такое отсутствие нормальной физиологической локомоции мерцательного эпителия приводит к нарушению дренажной функции верхнечелюстной пазухи и вызывает ее многочисленные заболевания.
Под действием различных неблагоприятных факторов (аэрозоли, токсины, концентрированные растворы антибиотиков, изменения рН в кислую сторону, снижение температуры вдыхаемого воздуха, а также наличие контакта между противолежащими поверхностями мерцательного эпителия) движения ресничек замедляются и могут полностью прекратиться.
В норме реснитчатые клетки обновляются через каждые 4—8 нед. (Herson F. S., 1983). При воздействии патологических факторов они быстро подвергаются дегенерации.
Вставочные клетки, располагаясь между реснитчатыми, имеют на своей поверхности, обращенной в просвет респираторного органа, 200—400 микроворсинок. Вместе с реснитчатыми клетками вставочные клетки осуществляют и регулируют продукцию перицилиарной жидкости, определяя вязкость секрета слизистой оболочки верхнечелюстной пазухи.
Бокаловидные клетки являются модифицированными цилиндрическими клетками эпителия и представляют собой одноклеточные железы, вырабатывающие вязкую слизь (Baslanum С. В., 1986). Мерцательные клетки соотносятся с бокаловидными, как 5 : 1 (Naumann Н., 1996; Herzon F., 1983).
В собственной пластинке слизистой оболочки расположены железы, продуцирующие серозный и слизистый секрет. В секрете, покрывающем эпителий верхнечелюстных пазух, выделяют два слоя: менее вязкий перицилиарный, прилежащий к поверхности эпителиальных клеток, и более вязкий — верхний, находящийся на уровне кончиков ресничек (Reissing М. A. [et al.], 1978; Kaliner М. A. [et al.], 1988).
Мерцательные и слизистые клетки образуют так называемый мукоцилиарньй аппарат, нормальное функционирование которого обеспечивает захват, обволакивание слизью и перемещение большинства частиц диаметром до 5—6 мк, в том числе частиц, содержащих вирусы, бактерии, аэрозоли, из полости пазухи в выводное отверстие. Нарушение функции мукоцилиарного аппарата рассматривается как один из важных факторов, способствующих внедрению в слизистую оболочку инфекционного возбудителя, дающего начало развитию верхнечелюстного синусита (Drettner В., 1984).
Носовая слизь у здоровых людей имеет щелочную реакцию (рН 7,4 ± 0,3). Она содержит целый ряд неспецифических (лизоцим, комплемент, протеазы-ингибигоры) и специфических (иммуноглобулины) защитных факторов (Naumann Н., 1978).
Верхнечелюстные пазухи открываются в носовую полость посредством отверстий, известных как ostium. Отверстия верхнечелюстных пазух находятся на боковых стенках полости носа в решетчатых воронках среднего носового хода. Область в полости носа, куда открывается верхнечелюстная пазуха, называется остио-меатальным, или костно-канальным комплексом.
Остио-меатальный комплекс — это область боковой стенки полости носа, где находятся крючковидный отросток, верхнечелюстное отверстие, средняя носовая раковина, пузырек решетчатой кости и решетчатая воронка.
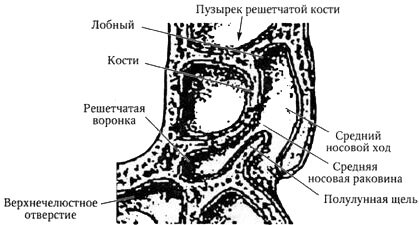
Остио-меатальный комплекс
Крючковидный отросток — это маленький и тонкий кусочек кости с надкостницей, покрытый слизистой оболочкой, который идет параллельно и медиально к боковой стенке носа в передней части среднего носового хода.
Спереди и снизу кость соединяется с боковой стенкой носа. Задняя верхняя кромка заканчивается свободно, не соединяясь с другими структурами. Эта задняя кромка имеет вогнутую форму и проходит параллельно передней поверхности шарообразного выступа решетчатой кости. Плоская щель между большим пузырьком решетчатой кости и крючковидным отростком известна под названием полулунной щели (hiatus semilunaris). Она является входом в полость, связанную медиально с крючковидным отростком и латерально — с боковой стенкой носа. Это трехмерная полость известна под названием решетчатой воронки (ethnzoid infimdibulurri). Верхнечелюстная пазуха, а также лобная пазуха и передние клетки пазухи решетчатой кости выходят в решетчатую воронку, а потом — в полулунную щель.
Комплекс важен, поскольку все пазухи дренируются через его очень узкие щели. При уплотнении слизистой оболочки или при любой врожденной аномалии очень велика вероятность возникновения заложенности, застоя и попадания возвратной инфекции в верхнечелюстную пазуху. Функциональная эндоскопическая хирургия верхнечелюстных пазух основывается на концепции, что данный комплекс необходимо дренировать, чтобы восстановить нормальную дренажную функцию пазух.
Воспалительные заболевания околоносовых пазух (синуситы) относятся к числу наиболее частых заболеваний верхних дыхательных путей. По литературным данным, больные синуситами составляют около 1/3 общего числа госпитализированных в ЛОР-стационары (Козлов М. Я., 1985; Солдатов И. Б., 1990; Пискунов Г. 3. [и др.], 1992; Арефьева Н. А., 1994). Большинство авторов по частоте вовлечения в воспалительный процесс ставят на первое место верхнечелюстную пазуху (верхнечелюстной синусит). По течению различают острый и хронический синусит. В этиологии как острых, так и хронических синуситов, основное значение имеет инфекция, проникающая в пазухи. Наиболее частый путь — через естественные соустья, сообщающие пазуху с полостью носа. При острых инфекционных заболеваниях (тифы, дифтерия, скарлатина, корь) заражение пазух возможно гематогенным путем. В этиологии верхнечелюстных синуситов играют роль и гнойные очаги зубочелюстной системы, особенно больших и малых коренных зубов, прилегающих к нижней стенке пазухи. Наиболее частой причиной возникновения одонтогенного верхнечелюстного синусита являются инородные тела, проникающие в пазуху из полости рта, пломбировочный материал, фрагменты сломавшихся стоматологических инструментов, провалившиеся корни зубов, турунды. Гранулемы у корня зуба, субпериостальные абсцессы, пародонтоз также могут приводить к возникновению одонтогенного верхнечелюстного синусита (Овчинников Ю. М., 1995).
Острый одонтогенный верхнечелюстной синусит (гайморит) относится к наиболее известным заболеваниям околоносовых пазух. При этом синусите больных беспокоит головная боль, локализующаяся в области проекций верхнечелюстной пазухи. Однако во многих случаях ее распространение отмечено в области лба, скуловой кости, виска. Она может иррадиировать и в глазничную область и в верхние зубы, т. е. практически болью охватывается вся половина лица.
Очень характерно усиление и ощущение как бы «прилива» тяжести в соответствующей половине лица при наклоне головы кпереди. Головная боль связана со вторичной невралгией тройничного нерва и нарушением барофункции пазухи в результате отека слизистой оболочки и закупорки соустья. Возможно появление припухлости щеки на пораженной стороне.
Пальпация в области проекции пазухи усиливает болевые ощущения. Выраженный отек лица, а также век более характерен для осложненного синусита. Больные отмечают заложенность носа и слизистые или гнойные выделения, а также снижение обоняния на стороне воспаления.
Передняя риноскопия позволяет установить гиперемию и отек слизистой оболочки нижней и особенно средней носовой раковины. Характерно наличие серозных или гнойных выделений (гнойной дорожки) в среднем носовом ходе, что также может быть установлено и при задней риноскопии. В тех случаях, когда гнойная дорожка не обнаруживается (при выраженном отеке слизистой оболочки, перекрывающей соустье), рекомендуется также произвести анемизацию области среднего носового хода и повернуть голову пациента в здоровую сторону. При таком положении выводное отверстие пазухи оказывается внизу, и гной (при его наличии) появится в среднем носовом ходе.
Диагноз острого одонтогенного синусита устанавливается на основании жалоб, анализа описанной симптоматики и результатов лучевого обследования. Рентгеновское исследование в настоящее время продолжает оставаться ведущим среди лучевых и других неинвазивных диагностических методов. При рентгенологическом исследовании верхнечелюстных пазух применяют носолобную и носоподбородочную укладки, а также проводится ортопантомограмма и прицельные снимки зубов. Более информативным рентгенологическим исследованием является линейная томография. Еще больше информативна компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
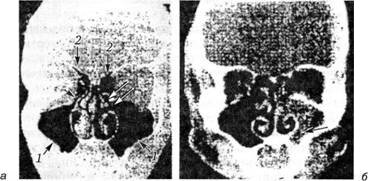
Компьютерная томография околоносовых пазух. Фронтальная (коронарная) проекция. Срез проходит через верхнечелюстные пазухи (1) и клетки решетчатого лабиринта (2):
а — хорошо видны соустья верхнечелюстных пазух с полостью носа (стрелка), крючковидный отросток (две стрелки), формирующие остио-меатальный комплекс; б — в левой верхнечелюстной пазухе и левом решетчатом лабиринте имеется воспалительный процесс с вовлечением структур остио-меатального комплекса. Отмечается гаперостоз левой верхнечелюстной пазухи, указывающий на хроническое воспаление (стрелка)
Рентгеновские и КТ-методы исследования производят известную лучевую нагрузку. Поэтому в тех случаях, когда она не желательна (например, лицам, получившим лучевое поражение), целесообразно применение методов, не основанных на ионизирующем излучении. Таким наиболее известным и простым методом является диафаноскопия. Диафаноскоп представляет собой малогабаритный прибор, позволяющий локально освещать околоносовые пазухи. В темной комнате осветитель диафаноскопа вводят в рот больного. В норме хорошо освещаются воздухосодержащие верхнечелюстные пазухи, которые представляются в виде розовых полей под глазницами. При наличии гноя или опухоли в этих пазухах они не просвечиваются. Результаты исследования при диафаноскопии носят ориентировочный характер. В последние годы в амбулаторную практику внедряются методы ультразвуковой биолокации, термографии и тепловидения. Эти методы отличаются безопасностью и быстротой получения результатов. Однако их информативность уступает рентгенологическим, КТ и МРТ исследованиям.
При исследовании верхнечелюстных пазух применяют также пункцию и трепанопункцию.
Наиболее распространенной манипуляцией является пункция верхнечелюстной пазухи. Пункция производится под эпимукозной (аппликационной) анестезией 2 % раствором дикаина или 3—5 % раствором кокаина с добавлением нескольких капель 0,1 % раствора адреналина. Прокол пазухи производится иглой Куликовского, которая вводится под нижнюю носовую раковину, отступя 2 см от ее переднего конца в месте прикрепления раковины к латеральной стенке, где ее толщина — наименьшая. Возможные при этом осложнения (среди них попадание иглы в глазницу) описаны в монографии И. Я. Темкина (1963). Пункция может быть произведена троакаром, через который доступно введение эндоскопа для обозрения пазухи.
 |
 |
| Пункция верхнечелюстной пазухи через нижний носовой ход иглой Куликовского | Осмотр верхнечелюстной пазухи через эндоскоп, введенный после прокола ее троакаром |
Для острых синуситов характерно гомогенное затемнение пазух, вовлеченных в воспалительный. Если снимок производят в вертикальном положении обследуемого, то при наличии в пазухе экссудата возможно наблюдать уровень жидкости. Лечение неосложненных острых одонтогенных верхнечелюстных синуситов, как правило, консервативное. Оно может проводиться амбулаторно и в стационарных условиях. Полисинуситы, а также верхнечелюстные одонтогенные синуситы, сопровождающиеся сильной головной болью, отеком мягких тканей лица и угрозой развития глазничных и внутричерепных осложнений, должны лечиться в стационаре. Лечение острых одонтогенных синуситов, как и других очаговых инфекций, состоит из сочетания общих и местных методов. В основе местного лечения острых синуситов лежит известный принцип «ubi pus bi evacuo» (если гной — удали).
Все лечебные мероприятия, лежащие в основе этого принципа, направлены на лечение зубов, прилегающих к нижней стенке верхнечелюстных пазух и улучшение оттока гнойного секрета из пазух. Первым и простейшим из них является анемизация слизистой оболочки полости носа, которую можно осуществить, используя официнальные сосудосуживающие средства (нафтизин, санорин, галазолин). Более эффективно целенаправленное промазывание врачом слизистой оболочки в области среднего носового хода 3—5 % раствором кокаина либо анестетика — 2 % раствора дикаина с 3—4 каплями 0,1 % раствора адреналина на 1 мл препарата. Анемизация слизистой оболочки и уменьшение ее объема способствуют расширению соустий пазух и облегчают отток экссудата. Этому также способствуют тепловые процедуры (солюкс, диатермия, УВЧ). Однако назначаться они должны при условии хорошего оттока из пазух. Не потерял своего значения и компресс. Правильно наложенный на соответствующую половину лица, компресс улучшает микроциркуляцию в области воспалительного процесса, уменьшает отек мягких тканей лица и слизистой оболочки полости носа, восстанавливая проходимость соустий и дренаж пазух. УВЧ плохо переносится больными с сосудистыми нарушениями, в том числе с вегетативно-сосудистой дистонией.
В последние годы диапазон физиотерапевтических средств расширился. Появились новые аппараты для микроволновой терапии (например, «Луч-2»), позволяющие не только увеличить нагрев тканей, но и локализовать точно дозированную энергию на ограниченный участок, что снижает опасность нежелательных побочных эффектов. Этим требованиям удовлетворяют и такие новые методы, как лазеротерапия, магнито- и магнитолазеротерапия.
Пункция верхнечелюстных пазух, несмотря на известные опасности (Темкина И. Я., 1963), продолжает оставаться одним из наиболее распространенных методов консервативного лечения и применяется как в стационарной, так и в амбулаторной практике.
При необходимости повторных пункций верхнечелюстных пазух прибегают к постоянным дренажам, представляющим собой тонкие полиэтиленовые либо фторопластовые трубочки, которые вводятся в пазуху на весь период лечения, избавляя больного от малоприятных манипуляций.
Через введенную дренажную трубку проводят систематическое промывание пазухи изотоническим либо фурацилиновым (1: 5000) раствором и вводят другие лекарственные препараты (чаще антибиотики).
Введение лекарственных растворов в верхнечелюстные пазухи возможно по методу «перемещения» по Проетцу. При этом методе в полости носа с помощью хирургического отсоса создается разрежение. Оно позволяет удалять из пазух патологическое содержимое, и после вливания в полость носа лекарственных растворов последние устремляются в открывшиеся пазухи.
Более успешно беспункционный метод лечения воспалительных заболеваний околоносовых пазух, особенно при полисинуситах, проводится с помощью синукатетера «ЯмиК» (Марков Г. И., Козлов В. С., 1990; Козлов В. С., 1997). Данный аппарат позволяет создавать управляемое давление в полости носа и околоносовых пазухах и за счет этого эвакуировать патологический экссудат из пазух с последующим введением в них лекарственных растворов через открывшиеся соустья.
В качестве общего лечения больных острым одонтогенным верхнечелюстным синуситом назначают анальгетики, жаропонижающие, антигистаминные и антибактериальные препараты. В настоящее время в связи с известными неблагоприятными побочными эффектами антибиотиков (дисбактериоз, развитие грибковой флоры, аллергизация, угнетение выработки антител) наблюдается тенденция к сужению показаний к их применению. Однако, в случае необходимости, может быть назначен пенициллин по 500 000 ЕД 4—6 раз в сутки, а также другие антибиотики, имеющие более широкий спектр действия (цепорин, кефлин, кефзол и др.). Назначение антибиотиков следует корригировать в соответствии с чувствительностью микрофлоры, полученной из очага воспаления. Сульфаниламидные препараты (сульфадиметоксин, сульфален, бисептол и др.) назначаются как самостоятельно, так и в сочетании с антибиотиками. Учитывая вероятность наличия анаэробной флоры, обычно при острых синуситах с выраженной клинической формой антибактериальную терапию рекомендуется усилить препаратами, обладающими этиотропным действием на анаэробную инфекцию (трихопол, метрагил).
При одонтогенных верхнечелюстных синуситах, когда приходится удалять «причинные» зубы (осложненный кариес, пародонтит) возможно нежелательное вскрытие верхнечелюстной пазухи. Образовавшийся канал, соединяющий пазуху с полостью рта (ороантральный свищ), может закрыться самостоятельно или после повторных смазываниях йодной настойкой. В противном случае прибегают к пластическому закрытию свища путем перемещения лоскута, выкроенного из мягких тканей десны, что представляет собой непростую операцию, наиболее успешно выполняемую челюстно-лицевыми хирургами.
В последнее время для закрытия свежих ороантральных сообщений применяют имплантационные материалы (коллагеновые пленки с метилурацилом и композиции «гидроксиапатит-хонсурид»), что значительно сокращает сроки и повышает эффективность его лечения (Рождественская Е. Д., 1998). Р. Г. Анютин (1999) для этой цели применяет другие композитные материалы, созданные на основе гидроксиапатита, — гидроксиапол и колапол.
Хронические одонтогенные верхнечелюстные синуситы обычно возникают в результате неоднократно повторяющихся и недостаточно излеченных острых синуситов. Существенное значение в их развитии имеет сочетание неблагоприятных факторов общего и местного характера — таких, как снижение реактивности организма, нарушение дренажа и аэрации пазухи, вызванных анатомическими отклонениями и патологическими процессами в полости носа, а также заболеваниями зубов.
Разнообразие патоморфологических изменений при хронических синуситах, представляющее собой различные варианты экссудативных, пролиферативных и альтернативных процессов определяет пестроту клинико-морфологических форм и трудности их классификации.
В настоящее время наиболее приемлемой продолжает оставаться классификация хронических синуситов, предложенная Б. С. Преображенским (1956). Согласно этой классификации, различают экссудативные (катаральная, серозная, гнойная) и продуктивные (пристеночно-гиперпластическая, полипозная) формы синуситов, а также холестеатомный, некротический (альтеративный), атрофический и аллергический синуситы.
При экссудативных формах наблюдается картина диффузной воспалительной инфильтрации лимфоцитами, нейтрофилами и плазматическими клетками. Она более выражена при гнойной, чем при катаральной и серозной формах. В этих случаях эпителий уплощен, местами метаплазирован. Отек наблюдается в очагах наибольшего воспаления.
При гиперпластических формах утолщение слизистой оболочки более выражено, чем при предыдущих формах. Патоморфологические изменения носят преимущественно пролиферативный характер за счет разрастания соединительнотканных элементов собственного слоя слизистой оболочки. Отмечается образование грануляционной ткани и полипов. Развитие соединительной ткани в одних участках может сочетаться со склерозом и уплотнением слизистой оболочки в других ее местах (Воячек В. И., 1953). Воспалительный процесс распространяется на все ее слои, захватывая в ряде случаев и периостальный слой. Это приводит к периоститу, а при неблагоприятном развитии процесса и к остеомиелиту. Вследствие развития склероза слизистой оболочки и задержки резорбтивных процессов при заболевании кости возможно образование псевдохолестеатомы, представляющей собой сгущенную слизь без холестериновых включений и с большим количеством лейкоцитов, а также колоний гнилостных микробов. Накопление псевдохолестеатомных и казеозных масс и оказываемое ими давление на стенки верхнечелюстных пазух приводят к резорбции костной ткани и образованию свищей (Хилов К. Л., 1960). В настоящее время установлено, что такие формы синуситов могут развиваться и вследствие грибковых поражений пазух (Дайняк Л. Б., Кунельская Н. Я., 1979; Лопатин А. С., 1995). Особое место занимают аллергические формы синуситов, которые сочетаются с аналогичными процессами в полости носа и называются аллергическими риносинуситами (риносинусопатиями). Для этой формы характерно появление в верхнечелюстных пазухах образований округлой формы. Они представляют собой локальный отек слизистой оболочки и часто неправильно называются кистами. В этих случаях при пункции верхнечелюстной пазухи игла прокалывает это кистоподобное образование и в шприц изливается серозная жидкость янтарного цвета, а стенки пузыря спадаются.
Принципиальное отличие такой псевдокисты от истинной кисты одонтогенного происхождения состоит в том, что она имеет только наружную эпителиальную выстилку, образованную слизистой оболочкой пазухи. Полость псевдокисты образуется в результате расщепления собственного слоя слизистой оболочки накапливающимся в ее толще транссудатом. Истинная же киста одонтогенного происхождения имеет еще и внутреннюю эпителиальную оболочку, исходящую из пародонта.
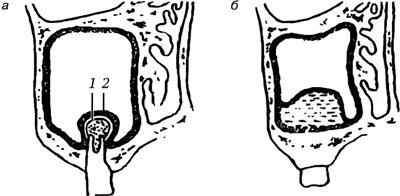
Схематическое изображение одонтогенной (истинной) кисты (а) и псевдокисты (б) верхнечелюстной пазухи:
1 — внутренняя эпителиальная оболочка, исходящая из пародонта; 2 — слизистая оболочка, выстилающая пазуху
Величина псевдокисты (аллергического отека слизистой оболочки) может изменяться под действием гипосенсибилизирующей терапии и назначения глюкокортикоидов.
На рентгенограммах в случаях одонтогенных кист может быть замечен тонкий, частично резорбированный костный слой, контурирующий кисту. Он образован в результате смещения нижней стенки верхнечелюстной пазухи развивающейся кистой.
Клинические симптомы при хронических одонтогенных верхнечелюстных синуситах вне стадии обострения менее выражены, чем при острых. У отдельных больных возможно снижение трудоспособности. Характер симптомов и их выраженность во многом зависят от формы синусита, локализации процесса и его распространенности. Головная боль при хронических синуситах менее сильная, она может иметь неопределенный характер. Однако в ряде случаев больные точно локализуют боль в области пораженной пазухи. Заложенность носа обычно умеренная, более выраженная при полипозных аллергических и грибковых формах синусита, что связано с аналогичными поражениями слизистой оболочки полости носа. Нередко больные отмечают нарушение обоняния.
Характер выделений из носа также зависит от формы синусита. При грибковых поражениях они имеют определенные характерные отличия. Так, при плесневых микозах отделяемое обычно вязкое, иногда желеобразное, имеет белесовато-серое или желтоватое окрашивание. При аспергиллезе выделения серого цвета, возможны черноватые вкрапления, которые могут быть густыми, напоминая холестеатомные массы. При кандидозе выделения подобны творожистой массе белесоватого цвета.
При грибковых синуситах нередко отмечаются неврологические боли в области пораженной пазухи. Чаще, чем при других формах синусита, наблюдается припухлость мягких тканей лица, обычно в области верхнечелюстной пазухи (Дайняк Л. Б., Кунельская В. Я., 1979).
При обострении хронических одонтогенных верхнечелюстных синуситов клиническая картина напоминает острый процесс поражения пазухи и нередко зависит от наличия или отсутствия осложнений. Необходимо обратить внимание на способность хронических синуситов протекать в маловыразительной латентной форме, когда клинические симптомы недостаточно ясны. Такое состояние свидетельствует о наличии известного равновесия в развитии патологического процесса — равновесия между организмом и болезнью. Вызывая перенапряжение и истощение иммунных механизмов, оно приводит, как правило, к развитию тех или иных, нередко очень серьезных, осложнений. Именно на такую особенность латентных синуситов указал А. И. Фельдман (1929), дав им не только безупречное определение, но и подчеркнув их затаенную опасность. «Латентными синуситами», по словам автора, называются такие, которые проходят скрытно, незаметно для больного и даже врача; их физические симптомы почти отсутствуют, и только какое-нибудь осложнение со стороны соседних органов заставляет и больного, и врача обратить внимание на нос. Интересно отметить, что еще в 1857 г. профессор Медико-хирургической академии Заблоцкий-Десятовский в своей работе «О болезнях носа и носовых полостей» отмечал, что их хронические заболевания часто протекают бессимптомно или малосимптомно.
Диагноз хронического одонтогенного верхнечелюстного синусита устанавливается на основании клинических и рентгенологических данных. Рентгенологические, а также КТ- и МРТ-исследования являются важнейшими диагностическими методами выявления различных форм хронических синуситов. Они дополняются пункциями пазух и лабораторными исследованиями полученного содержимого.
Необходимо отметить, что проведение описанных диагностических процедур требует от врача хорошей ориентации в глубоких отделах носа и высокой техники манипуляций.
Тактика лечения хронических одонтогенных верхнечелюстных синуситов определяется клинической формой заболевания. При обострении хронического синусита его экссудативные формы (катаральная, серозная, гнойная) лечатся, как правило, консервативно. При этом используются те же средства и методы лечения, которые применяются при лечении острых синуситов. Продуктивные формы хронических одонтогенных верхнечелюстных синуситов (полипозные, полипозно-гнойные) лечатся оперативно. Независимо от формы хронического синусита при наличии зрительных и внутричерепных осложнений, основным методом должно быть оперативное лечение.
При полипозном синусите, сочетающемся с полипозом носа, показана предварительная носовая полипотомия.
Основная цель хирургического лечения при хронических одонтогенных верхнечелюстных синуситах состоит в удалении пораженных зубов и создании условий для восстановления нормальной функции пораженной верхнечелюстной пазухи. Для этого, независимо от варианта оперативного подхода, создается заново или восстанавливается нарушенное соустье пазухи с полостью носа, обеспечивающее ее свободный дренаж и вентиляцию. Таким образом, речь идет о восстановлении нарушенной функции остио-меатального комплекса.
Современные представления о функциональной значимости слизистой оболочки (транспортной функции мерцательного эпителия) определяют максимальное щажение тканей. В связи с этим некоторые авторы (Proetz, 1953) сравнивают выскабливание слизистой оболочки пазухи во время операции по поводу хронического синусита с удалением слизистой оболочки бронхов при бронхите. Аналогичной позиции придерживаются и другие авторы (Воячек В. И., 1953; Хилов К. Л., 1960; Пискунов С. З., Пискунов Г. З., 1991).
Известно значительное число различных вариантов и модификаций оперативных вмешательств на верхнечелюстных пазухах, предложенных для лечения синуситов. Все они, в зависимости от подхода, делятся на экстраназальные и эндоназальные.
Характер анестезии при операциях на пазухах зависит от возраста больного, его общего состояния, наличия сопутствующих заболеваний, осложнений и объема оперативного вмешательства. Анестезия может быть местной (сочетание эпихмукозной, инфильтративной и проводниковой) и общей.
Экстраназальные операции — операции на верхнечелюстной пазухе. Наиболее распространенными в клинической практике являются операции по Калдвелл—Люку, А. И. Иванову и Денкеру, которые производятся через преддверие рта.
Операция по Калдвелл—Люку. После оттягивания тупыми крючками верхней губы производят разрез слизистой оболочки и надкостницы по переходной складке, начиная от второго резца (отступя 3—4 мм от уздечки) и заканчивая на уровне второго большого коренного зуба.
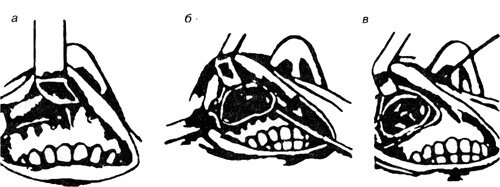
Операция на верхнечелюстной пазухе по Калдвелл—Люку:
а — разрез слизистой оболочки по передней стенке пазухи; б — расширение трепанационного отверстия; в — наложение соустья пазухи с нижним носовым ходом
Слизистая оболочка и надкостница отсепаровываются кверху до обнажения fossa canina. Желобоватой стамеской Воячека или желобоватым долотом в наиболее тонком месте передней стенки пазухи делается небольшое отверстие, позволяющее произвести предварительное обследование пазухи пуговчатым зондом. После ориентировки оно расширяется с помощью щипцов Гаека или более широких стамесок Воячека до размера, необходимого для детальной ревизии пазухи и проведения последующих манипуляций. Удаляется патологическое содержимое (гнойные и некротические массы, грануляции и полипы), а также слизистая оболочка на ограниченном участке медиальной стенки пазухи, где предполагается наложение соустья с полостью носа. Большая часть малоизмененной слизистой оболочки пазухи сохраняется. Стамеской или долотом удаляется часть костной стенки между пазухой и полостью носа. Образуется эллипсовидное отверстие. Верхний край его не должен находиться выше прикрепления нижней носовой раковины. Нижний край отверстия сглаживается острой ложкой таким образом, чтобы между дном носа и дном пазухи не было порога. В нижний носовой ход вводится изогнутый пуговчатый зонд, которым выпячивают слизистую оболочку боковой стенки носа в верхнечелюстную пазуху. Острым глазным скальпелем со стороны пазухи выкраивают П-образный лоскут, который укладывается на нижний край сформированного соустья. Однако в большинстве случаев при сохранении слизистой оболочки в пазухе необходимость в П-образном лоскуте отпадает и он удаляется. Для предотвращения послеоперационного кровотечения полость пазухи рыхло тампонируется длинным тампоном, пропитанным антисептиком с вазелиновым маслом. Конец тампона выводится наружу через образованное соустье и фиксируется ватным «якорьком» вместе с петлевыми тампонами соответствующей половины носа. Рана ушивается кетгутовыми швами. Тампоны удаляются через 2 сут.
Операции на верхнечелюстной пазухе по А. Ф. Иванову и Денкеру представляют собой варианты операций по Калдвелл—Люку. А. Ф. Иванов предлагает делать отверстие на передней стенке пазухи несколько латеральнее, а Денкер, напротив, медиальнее. При этом удаляется часть стенки грушевидного отверстия. Операция по Денкеру производится в тех случаях, когда необходим более широкий подход не только к верхнечелюстной пазухе, но и к более глубоким отделам полости носа и носоглотки.
Следует отметить, что большинство челюстно-лицевых хирургов при хирургическом лечении одонтогенного верхнечелюстного синусита, особенно при наличии стойкого ороантрального сообщения, оперируют с применением традиционной методики радикальной максиллотомии и пластики сообщения.
Однако анализ изучения жалоб больных в отдаленные сроки после операции показывает, что наиболее часто больные жалуются на выделения из носа на стороне операции, на чувство тяжести и дискомфорта в области оперированной верхней челюсти, на нарушения чувствительности кожи и слизистой оболочки верхней губы на соответствующей стороне, на онемения слизистой оболочки десны и чувство онемения в зубах верхней челюсти (Цвигайло Д. А., 2001). При этом немаловажную роль играют послеоперационные рубцовые изменения в выстилающей слизистой оболочке верхнечелюстной пазухе, вследствие которых образуются зоны застоя, препятствующие продвижению секрета в синусе, в норме направленного к естественному соустью за счет колебательных движений ворсинок мерцательного эпителия. Все это создает благоприятную почву для развития хронического воспалительного процесса в оперированной пазухе. В подобной ситуации отек слизистой оболочки полости носа, возникающий при простудных заболеваниях, является пусковым моментом обострения хронического одонтогенного верхнечелюстного синусита.
Поэтому в настоящее время хирургическое лечение хронических одонтогенных верхнечелюстных синуситов с наличием стойкого ороантрального сообщения в специализированных клиниках проводятся по щадящей эндоскопической методике максиллотомии с одномоментной пластикой ороантрального сообщения.
Эндоназальные операции околоносовых пазух разрабатывались практически одновременно с экстраназальными. Однако только с появлением современных эндоскопов с волоконной оптикой, длиннофокусных операционных микроскопов эндоназальные операции стали внедряться в клиническую практику.
Современные эндоназальные синусотомии базируются на оперативной технике, разработанной еще в начале XX в. Галле, О. Гиршем, А. Ф. Ивановым, Ф. С. Бокштейном и др. Уместно добавить, что эндоназальные операции являются реальным воплощением щадящего принципа В. И. Воячека в оториноларингологии, пропагандируемого им на протяжении всей его продолжительной клинической деятельности.
Приводим описание современной эндоназальной полисинусотомии. Операция начинается с предварительного осмотра полости носа с использованием торцевого эндоскопа (с оптикой 0°). Производится детальная средняя риноскопия с определением всех анатомических образований и опознавательных пунктов. Затем распатором медиально оттесняется средняя носовая раковина. Производится идентификация крючковидного отростка, заводя за него кончик пуговчатого зонда. Сзади от отростка располагается передняя стенка решетчатой буллы. Эти образования формируют полулунную щель. Серповидным ножом движением сверху вниз отсекается крючковидный отросток и удаляется носовыми щипцами. Этими же щипцами перфорируется передняя стенка решетчатой буллы, при этом инструмент проникает в ее полость. Удаляя костные перемычки, последовательно вскрываются все клетки решетчатого лабиринта. Обнажается его крыша, которая является основанием черепа. Кость в этой области имеет, как правило, более белый оттенок. Следует помнить, что слишком медиальное манипулирование на основании черепа может вызвать повреждение ситовидной пластинки и привести к проникновению инструмента в переднюю черепную ямку. С другой стороны, слишком латеральное направление инструмента может привести к повреждению бумажной пластинки и содержимого глазницы, для расширения соустья верхнечелюстной пазухи, после предварительного удаления крючковидного отростка, предпочтительно пользоваться эндоскопом с оптикой 30°. Он подводится в средний носовой ход. С помощью пуговчатого зонда идентифицируется естественное соустье верхнечелюстной пазухи. Используя кусачки для антротомии, так называемый обратный выкусыватель или острую ложку (кюретку), соустье расширяют.
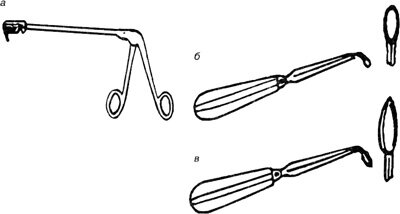
Инструменты для вскрытия верхнечелюстной пазухи через средний носовой ход:
а — носовые щипцы-кусачки (обратный выкусыватель) для антротомии (вскрытия верхнечелюстной пазухи); б — ложка типа Siebermann — Ю. Б. Преображенского; в — ложка с острыми краями (т. н. зубатка), предложенная на кафедре отоларингологии академии
Оно должно распространяться кзади от верхнего края нижней носовой раковины и кпереди до уровня слезного бугорка, имея диаметр 5—7 мм. Следует при этом учитывать, что расширение соустья кпереди дальше уровня слезного бугорка чревато повреждением слезовыводящих путей, а кзади до уровня заднего конца средней носовой раковины опасно повреждением a. sphenopalatina. Чрезмерное расширение соустья кверху может привести к травме орбиты.
"Заболевания, повреждения и опухоли челюстно-лицевой области"
под ред. А.К. Иорданишвили